不同时机实施分娩镇痛对初产妇产程和分娩方式及新生儿结局的影响
张洪星 王佃卫
滨州市中心医院产科,山东 256600
分娩产生的疼痛是一种自然生理反应,但过度疼痛可能对产妇、新生儿产生不良影响。随着现代医学的发展,其分娩时的理念由安全第一逐渐倾向于如何提高产妇的分娩体验,因此分娩镇痛成为围产期的重要一环[1]。我国在前些年由于不重视分娩镇痛,导致许多能够自然分娩的产妇选择剖宫产分娩,造成剖宫产率居高不下[2]。因此基于提高产妇分娩体验及降低剖宫产率两方面的考虑,重视分娩镇痛是一条必然选择的道路[3]。近些年分娩镇痛已广泛地应用于临床,但在分娩镇痛实施过程中也产生了许多争议,如对产程的影响、对新生儿结局的影响均还存在一定争议,且国内相关研究的报道较少[4]。本次研究为探究分娩镇痛的实施价值以及分娩镇痛的时机选择,选择本院2017年1月至2020年1月接收的产妇作为研究对象,回顾性分析分娩镇痛的实施效果,报道如下。
1 资料与方法
1.1 一般资料本次研究对象来自2017年1月至2020年1月本院产科接收的产妇,共488例,之后按照产妇自愿选择分娩镇痛与否实施分组。纳入标准:(1)知情本次研究,自愿选择是否在围产期实施分娩镇痛;(2)单胎妊娠,头位,初产妇,足月,且符合自然分娩指征;(3)产检结果基本正常,未发生妊娠期严重并发症;(4)无麻醉手术禁忌;(5)相关资料保存完整。排除标准:(1)合并恶性肿瘤、免疫性疾病等严重疾病;(2)精神疾病、认知功能障碍;(3)符合剖宫产指征;(4)无完整的产检资料。
本次研究中对照组、观察组产妇的年龄、孕周、体质量指数(BMI)、新生儿体质量资料对比差异均无统计学意义(均P>0.05),存在可比性,见表1。将观察组产妇按照分娩镇痛的不同时机分成3个亚组,分娩镇痛1组(112例)在宫口<3 cm时实施镇痛;分娩镇痛2组(112例)在宫口开3~4 cm时实施镇痛;分娩镇痛3组(112例)在宫口>4 cm时实施镇痛。本次研究经本院医学伦理委员会批准通过。
表1 对照组与观察组产妇的一般资料对比()
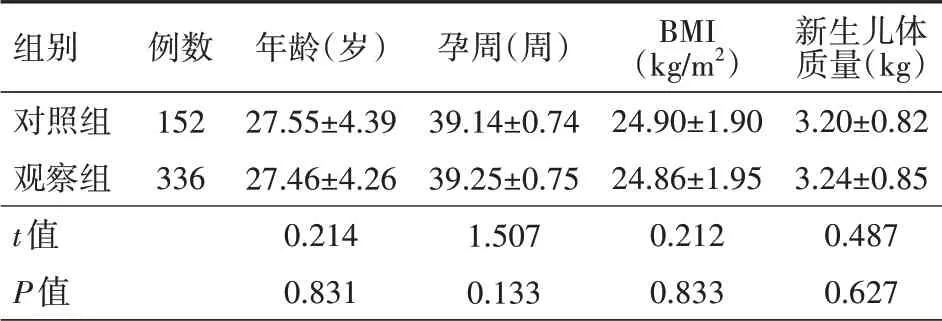
表1 对照组与观察组产妇的一般资料对比()
注:对照组常规自然分娩,不使用分娩镇痛,观察组使用分娩镇痛;BMI为体质量指数
新生儿体质量(kg)3.20±0.82 3.24±0.85 0.487 0.627组别对照组观察组t值P值例数152 336年龄(岁)27.55±4.39 27.46±4.26 0.214 0.831孕周(周)39.14±0.74 39.25±0.75 1.507 0.133 BMI(kg/m2)24.90±1.90 24.86±1.95 0.212 0.833
1.2 方法
1.2.1 对照组对照组常规自然分娩,不使用分娩镇痛,助产士在产妇宫口开后进行分娩指导,直至产妇分娩完成。
1.2.2 观察组分娩镇痛方式为硬膜外阻滞分娩镇痛,其实施方法如下:宫口开后,建立静脉通道,产妇取左侧卧位,选择1.0%利多卡因(20 mg)+0.9%氯化钠注射液(2 ml)进行局部浸润麻醉。选择合适时机在产妇L3~L4或L2~L3的椎间间隙进行穿刺,穿刺成功后予以产妇0.1%罗哌卡因(150 mg)+0.5 μg/ml舒芬太尼(60 μg)+0.9%氯化钠注射液(150 ml),连接自控硬膜外镇痛泵,持续给药,剂量为5 ml/h,要注意最大剂量不能超过19 ml/h。在产妇宫口全开后停止药物,在分娩完成后拔出硬膜外导管及镇痛泵。观察组内不同亚组,选择不同时机进行分娩镇痛,其中分娩镇痛1组,在宫口<3 cm时实施镇痛;分娩镇痛2组,宫口开3~4 cm时实施镇痛;分娩镇痛3组,宫口>4 cm时实施镇痛。
1.3 观察指标(1)采用视觉模拟评分法(VAS)对产妇疼痛程度进行评价,该量表为主观评价方式,将疼痛分成0~10级,其中0级为无痛,10级为剧痛难忍,分别对应0~10分,得分越高表明疼痛程度越高。(2)对比观察组、对照组各个产程时间;同时分别对比观察组内各个亚组的产程时间。(3)对比观察组、对照组分娩方式差异;同时对比观察组内各个亚组间的分娩方式差异。(4)采用新生儿Apgar评分评价新生儿结局。新生儿Apgar评分:对心搏速率、皮肤颜色、呼吸、肌张力及运动、反射5项体征进行评分,总分10分。10分者为正常新生儿,评分<7分的新生儿考虑患有轻度窒息,评分<4分考虑患有重度窒息。
1.4 统计学方法应用统计学软件SPSS 22.0对资料进行分析处理,所有计量资料符合正态分布,采用均数±标准差()来表示,独立样本t检验,计数资料采用例(%)表示,卡方检验,P<0.05表示差异有统计学意义。
2 结 果
2.1 各组疼痛程度VAS评分对比观察组在第一产程、第二产程、第三产程的VAS评分均低于对照组,差异均有统计学意义(均P<0.05),如表2所示。
表2 对照组与观察组产妇的疼痛程度VAS评分对比(分)
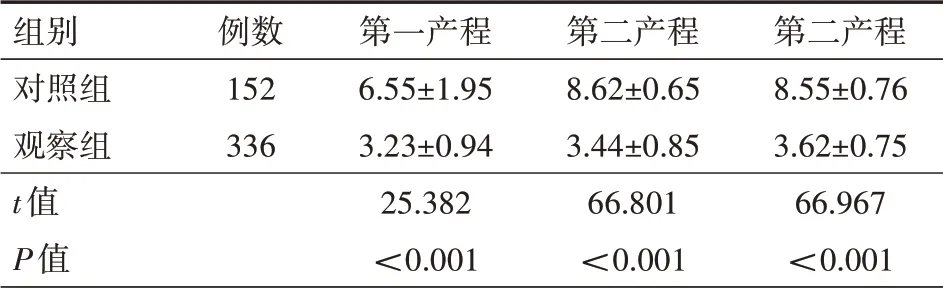
表2 对照组与观察组产妇的疼痛程度VAS评分对比(分)
注:对照组常规自然分娩,不使用分娩镇痛,观察组使用分娩镇痛;VAS为视觉模拟评分法
第二产程8.55±0.76 3.62±0.75 66.967<0.001组别对照组观察组t值P值例数152 336第一产程6.55±1.95 3.23±0.94 25.382<0.001第二产程8.62±0.65 3.44±0.85 66.801<0.001
2.2 各组产程时间对比观察组第一产程长于对照组,第二产程短于对照组,差异均有统计学意义(均P<0.05);其中分娩镇痛1组的第一产程时间最长,而其他产程各分娩镇痛组对比差异均无统计学意义(均P>0.05)。如表3所示。
表3 各组产妇的产程时间对比(min)
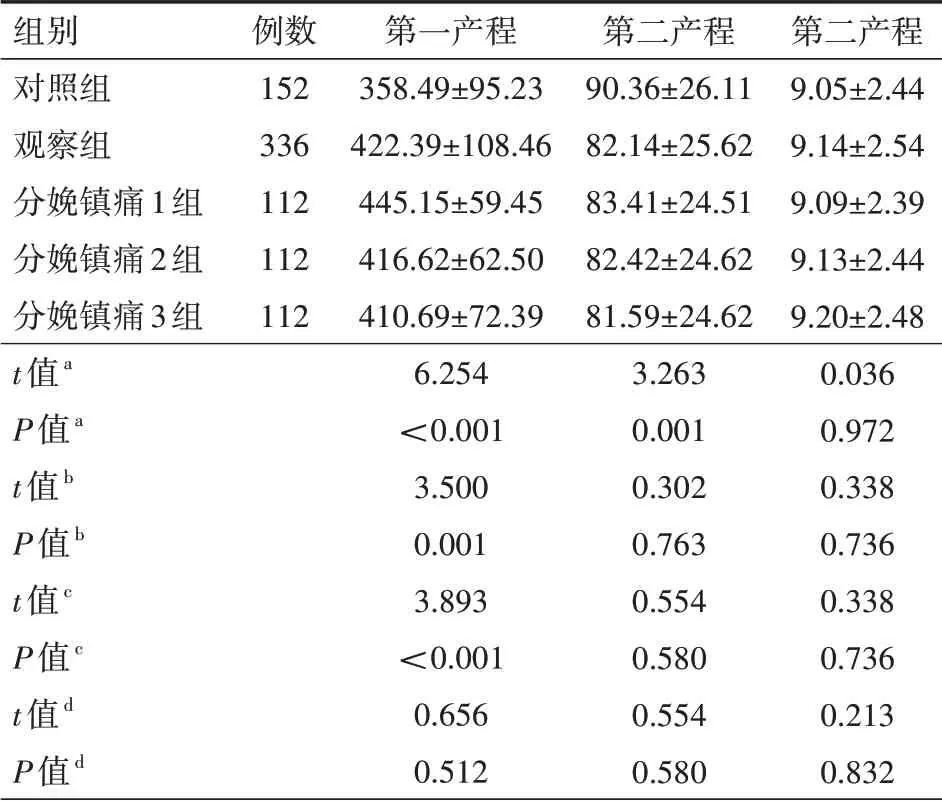
表3 各组产妇的产程时间对比(min)
注:对照组常规自然分娩,不使用分娩镇痛,观察组使用分娩镇痛;将观察组产妇按照分娩镇痛的不同时机分成3个亚组,分娩镇痛1组在宫口<3 cm时实施镇痛,分娩镇痛2组在宫口开3~4 cm时实施镇痛,分娩镇痛3组在宫口>4 cm时实施镇痛;a为对照组与观察组比较,b为分娩镇痛1组与分娩镇痛2组比较,c为分娩镇痛1组与分娩镇痛3组比较,d为分娩镇痛2组与分娩镇痛3组比较
第二产程9.05±2.44 9.14±2.54 9.09±2.39 9.13±2.44 9.20±2.48 0.036 0.972 0.338 0.736 0.338 0.736 0.213 0.832组别对照组观察组分娩镇痛1组分娩镇痛2组分娩镇痛3组t值a P值a t值b P值b t值c P值c t值d P值d例数152 336 112 112 112第一产程358.49±95.23 422.39±108.46 445.15±59.45 416.62±62.50 410.69±72.39 6.254<0.001 3.500 0.001 3.893<0.001 0.656 0.512第二产程90.36±26.11 82.14±25.62 83.41±24.51 82.42±24.62 81.59±24.62 3.263 0.001 0.302 0.763 0.554 0.580 0.554 0.580
2.3 各组分娩方式对比观察组分娩中转剖宫产率低于对照组,差异有统计学意义(P<0.05);各分娩镇痛组间中转剖宫产率对比差异均无统计学意义(均P>0.05)。如表4所示。
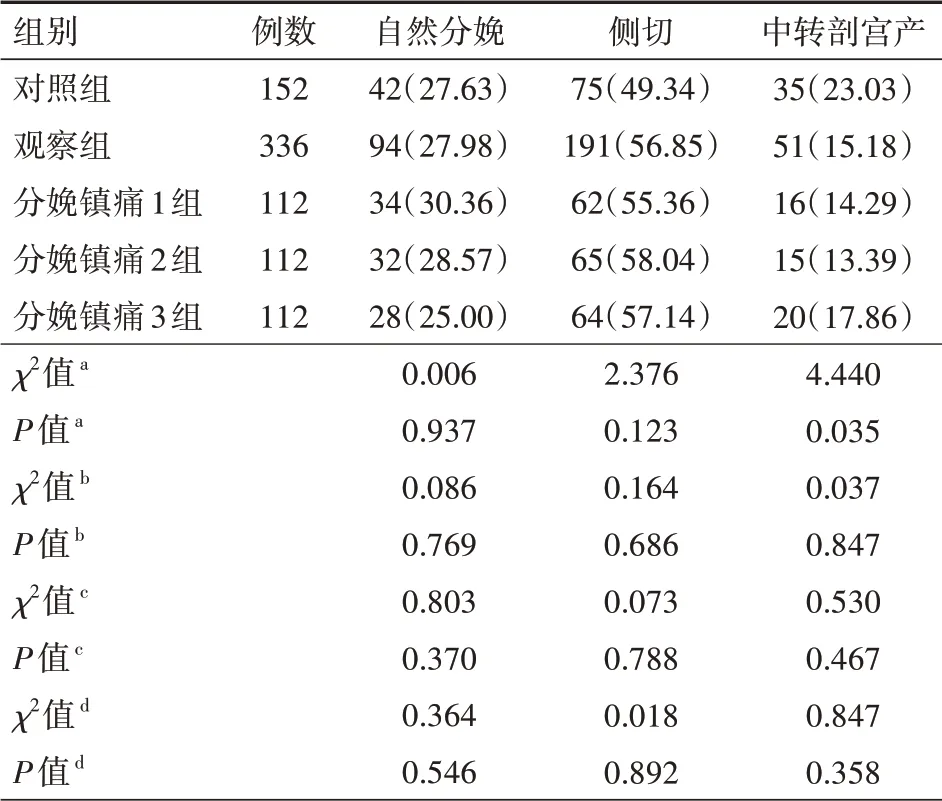
表4 各组产妇的分娩方式对比[例(%)]
2.4 各组新生儿结局对比观察组、对照组1 min时、5 min时新生儿Apgar评分对比差异均无统计学意义(均P>0.05),如表5所示。
表5 对照组与观察组新生儿结局对比(分)
表5 对照组与观察组新生儿结局对比(分)
注:对照组常规自然分娩,不使用分娩镇痛,观察组使用分娩镇痛
5 min时新生儿Apgar评分9.72±0.11 9.71±0.11 0.930 0.353组别对照组观察组t值P值例数152 336 1 min时新生儿Apgar评分9.67±0.16 9.65±0.15 1.336 0.182
3 讨 论
分娩是生命得以延续的重要生理过程,相较于剖宫产分娩,自然分娩对母体的损伤更小,且产后恢复更快,同时新生儿出生后并发症也相对较少,因此在无剖宫产指征情况下通常优先考虑自然分娩[5]。但在自然分娩围产期不可避免地会出现严重疼痛,使产妇对自然分娩产生畏惧心理,尤其是近年年轻产妇的心理承受能力更低,易因疼痛而滋生产前抑郁、产前焦虑[6]。这些负性情绪还会不断累积,甚至导致产后抑郁、焦虑的发生。因而如何缓解围产期疼痛是现代医学需要攻克的一道难题。
分娩镇痛是一种通过麻醉阻滞、缓解分娩疼痛的方式,其应用效果理想,能极大降低分娩疼痛等级。本次研究显示观察组在第一产程、第二产程、第三产程的VAS评分均低于对照组(均P<0.05),提示分娩镇痛能降低疼痛程度。而在张富杰等[7]的研究中应用腰硬联合麻醉或连续硬膜外麻醉,虽其镇痛效果不一,但总体来讲产妇的疼痛程度均得到极大降低。除此之外,近年来关于分娩镇痛是否有效的研究也相对较多,对其展开分析也基本能够明确分娩镇痛的效果[8]。因此分娩镇痛能够缓解产妇分娩时疼痛,目前已基本达成统一共识。
但分娩镇痛的临床应用还存在一些其他争议,比如有研究指出应用分娩镇痛会导致总产程的延长,甚至会对新生儿及母体健康产生不良影响[9];相对应地也有研究指出,虽然分娩镇痛会导致产程延长,但延长情况处于可接受的水平,且不会对母婴健康产生明显影响[10]。笔者更为倾向于后者的观点,在本次研究中观察组第一产程明显长于对照组(P<0.05),但第一产程控制在(422.39±108.46)min的水平,处于可接受的程度;之所以分娩镇痛会导致第一产程的延长,其原因可能在于麻醉镇痛虽在一定程度上缓解了部分疼痛,但对于神经敏感性等也有一定影响,因而造成产程的延长[11]。但这种产程延长在实际上并不会对新生儿结局产生影响,本次研究结果显示观察组、对照组1 min、5 min时新生儿Apgar评分对比差异均无统计学意义(均P>0.05),提示不会对新生儿结局产生影响。同时对产妇的分娩方式也会产生积极影响,本次研究结果显示观察组中转剖宫产率低于对照组(P<0.05),说明在疼痛缓解后产妇转剖宫产的意愿也在降低,有助于降低剖宫产率。
因此基于以上研究我们认为分娩镇痛在自然分娩中具有重要价值,值得临床应用。本次研究为更好地选择分娩镇痛的时机,还将观察组分成3个亚组,每个亚组的分娩镇痛时机选择不一。结果显示在宫口<3 cm时作为分娩镇痛的时机,会导致第一产程明显延长;而在宫口>4 cm进行分娩镇痛,虽不会导致第一产程的明显延长,但实际上让产妇承受更长时间的疼痛,这有悖于分娩镇痛的初衷。因而基于这一点考虑,我们更建议在宫口开3~4 cm时选择分娩镇痛。在不同时机分娩方式的对比中,3个亚组的对比差异均无统计学意义(均P>0.05),说明分娩镇痛时机差异不会对产妇分娩方式产生较大影响。
综上所述,不同时机实施分娩镇痛,均可获得一定的镇痛效果,能够缓解产妇围产期疼痛。而在宫口开3~4 cm时进行分娩镇痛,对第一产程的延迟效应较长,也能使产妇获得更长时间的镇痛,临床可优先选择此镇痛时机。但在临床实际中,不同产妇的个体耐受情况不一,对于时机的选择还需参考产妇的具体情况。

