OCM 入路与改良Hardinge 入路行髋关节置换术的疗效比较
沈庆亮 李少伟 石耀权 蔡瞩远
(广东省广州市荔湾区骨伤科医院骨关节科 广州510000)
髋部疾病会导致患者髋关节疼痛不适、活动受限,甚至肌肉萎缩,严重影响患者日常生活、工作等。髋关节置换术是治疗髋部疾病的有效方式[1],合适的手术入路对于临床疗效提高十分重要。本研究对比微创前外侧入路(OCM 入路)、改良Hardinge 入路在髋关节置换术中的应用效果,以期为临床选择更理想的手术入路提供参考。现报道如下:
1 资料和方法
1.1 一般资料 纳入 2018 年 3 月 ~2019 年 10 月收治的行髋关节置换术患者58 例展开研究,按照入路方式不同分为对照组28 例和观察组30 例。对照组男 10 例,女 18 例;年龄 52~86 岁,平均(68.90±5.84)岁;股骨颈骨折13 例,先天性髋关节发育不良4 例,股骨头坏死11 例。观察组男11 例,女19 例;年龄 53~87 岁,平均(68.98±6.05)岁;股骨颈骨折16 例,先天性髋关节发育不良5 例,股骨头坏死9例。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。纳入标准:(1)具备手术指征且为初次进行髋关节置换术者;(2)由同一组医师择期开展手术;(3)美国麻醉医师协会分级(ASA)为Ⅰ~Ⅱ级。排除标准:(1)存在髋关节置换术禁忌证者;(2)既往存在下肢手术史者;(3)依从性较差者。
1.2 手术方法 两组均择期进行髋关节置换术,常规消毒铺巾并实施腰硬联合麻醉。对照组采用改良Hardinge 入路。取仰卧位,于大转子下6 cm 左右处顺着股骨干方向作一长10~15 cm 直切口,充分显露臀大肌、股外侧肌;斜向切开臀中肌前1/3 处,顺着肌纤维方向分离4 cm 左右,将部分臀小肌切开,促使关节囊、阔筋膜张肌显露,通过牵拉患肢使股骨颈、股骨头显露;从小转子上1.0 cm~1.5 cm 处截骨,将股骨头取出,对髋臼窝、周围软组织进行清理,对髋臼进行修整后将髋臼假体及内衬置入,使用纱布对髋臼进行临时填充,对髓腔、股骨颈残端骨碎屑进行清理,再进行扩髓处理;选取合适的髋关节假体植入,检查髋关节被动内收、外展、内外旋后无关节脱位、活动受限情况,术毕。观察组采用OCM 入路。取45°健侧卧位,从大转子前缘开始至髂前上棘后方3 cm 处作7~12 cm 的直切口;将皮肤组织切开后外展髋关节,从臀中肌前缘及阔筋膜张肌后缘的间隙入路,顺着间隙将深筋膜切开,电凝并切断间隙内的穿支血管;将臀小肌分离,将Hohmann 拉钩置入关节囊内外侧,再将关节囊切开,促使髋臼外上缘、股骨颈全长显露;从股骨头下将股骨颈截开,外旋股骨及屈曲膝关节,促使髋关节从前外侧脱位,髋关节保持后伸位,后于小转子上方约1.5 cm 处截骨,将切除的股骨颈、股骨头取出;股骨复位后对髋臼、股骨端进行处理,将假体正确安装好。两组均在完成关节置换后对切口进行冲洗、止血处理,缝合切口。
1.3 观察指标 对比两组围术期相关指标、并发症发生情况,手术前后髋关节Harris 评分、Barthel 指数。围术期指标包括切口长度、术中出血量、手术时间、术后第2 天视觉模拟评分法(VAS)评估。其中VAS 评分总分为10 分,分数越低,疼痛越轻。在术前、术后1 个月、术后3 个月时应用髋关节Harris 评分标准评估两组髋关节功能,总分为100 分,≥90分为优良,分值越高功能越好。同时应用Barthel 指数评价两组患者的日常生活活动能力,总分为100分,其中≥60 分提示日常生活基本可以自理,分值越低,生活自理能力越差。
1.4 统计学处理 采用SPSS21.0 统计学软件处理数据。计量资料行t检验,计数资料行χ2检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 两组Harris 评分和Barthel 指数比较 术前,两组Harris 评分和Barthel 指数比较,差异无统计学意义(P>0.05);术后 1、3 个月,观察组 Harris 评分和Barthel 指数均高于对照组,差异有统计学意义(P<0.05)。见表 1。
表1 两组Harris 评分和Barthel 指数比较(分,)
Barthel 指数术前 术后1 个月 术后3 个月对照组观察组组别 n Harris 评分术前 术后1 个月 术后3 个月28 30 tP 57.52±3.20 57.61±3.24 0.106 0.916 66.70±4.13 75.89±4.60 7.985 0.001 73.69±4.55 84.70±5.43 8.338 0.001 50.40±4.08 50.45±4.13 0.046 0.963 65.61±4.29 77.38±5.24 9.321 0.001 74.06±4.61 85.52±5.66 8.419 0.001
2.2 两组围术期相关指标及并发症发生情况比较观察组手术切口长度短于对照组,术中出血量少于对照组,手术时间短于对照组,术后第2 天疼痛评分低于对照组(P<0.05);两组患者均仅出现1 例感染,两组术后并发症发生率比较,差异无统计学意义(P>0.05)。见表 2。
表2 两组围术期相关指标及并发症发生情况比较()
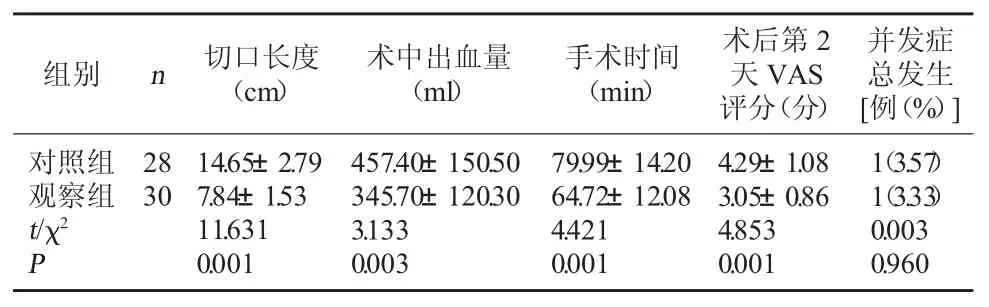
表2 两组围术期相关指标及并发症发生情况比较()
组别 n 切口长度(cm)术中出血量(ml)手术时间(min)术后第2天VAS评分(分)并发症总发生[例(%)]对照组观察组t/χ2 P 28 30 14.65±2.79 7.84±1.53 11.631 0.001 457.40±150.50 345.70±120.30 3.133 0.003 79.99±14.20 64.72±12.08 4.421 0.001 4.29±1.08 3.05±0.86 4.853 0.001 1(3.57)1(3.33)0.003 0.960
3 讨论
髋关节置换术的入路方式较多,均以缩短切口长度、减少组织损伤为目的[2]。但不同手术入路进行髋关节置换术所取得的效果存在差异,部分患者会出现康复时间延长或严重并发症,严重影响预后[3]。选择一种理想的手术入路对于提升临床疗效、减少术后并发症的发生意义重大。
改良Hardinge 入路具有操作简单且安全的特点,其经臀中肌入路,不会对重要血管和神经结构造成损伤[4];同时该入路方式的暴露效果较好,有利于定位和安装假体,避免出现肢体不等长的情况;该入路能够使臀中肌、股外侧肌腱部分的完整性得到保存,便于患者术后髋部肌力的恢复。但术中臀中肌前1/3 处切开点同大粗隆顶点距离过远,易导致臀上神经受损。
OCM 入路点为肌肉间隙,不会对肌肉造成损伤,具有微创、操作简便等特点,能够将股骨颈、大转子下部充分暴露,便于对病变部位进行处理,同时关节囊能够保留,术后容易恢复。OCM 入路位置的髋关节位置表浅,术后不容易出现关节脱位情况,其外展肌功能、关节囊的保留对于术后康复具有积极作用[5]。
两种入路方式均可获得良好的手术效果,但此次研究数据显示,观察组的切口长度、手术时间更短,术中出血量更少,术后第2 天VAS 评分更低,充分说明了同改良Hardinge 入路比较,OCM 入路的创伤性更小,可减轻疼痛感。Harris 评分、Barthel 指数可反映患者术后功能恢复情况,此次研究中,观察组术后 1、3 个月的 Harris 评分、Barthel 指数更高,提示OCM 入路更有助于患者术后康复。分析出现上述结果的原因在于,改良Hardinge 入路点为臀中肌,若术中过分牵拉、盲目扩髓会对周围软组织造成损伤[6];而OCM 入路不需要切断任何肌肉,可为患者术后尽快恢复创造条件,故康复效果更好。
综上所述,在髋关节置换术中,OCM 入路的应用效果优于改良Hardinge 入路,可减少对患者的损伤,改善患者的肢体功能,提高患者日常生活活动能力。

