微创椎间孔镜减压和传统开放手术治疗单节段退行性腰椎管狭窄症的临床疗效对比研究
黄卫国,侯东坡,王建光,张体栋,郑伟成
(北京大学附属民航临床医学院民航总医院,北京 100123)
退行性腰椎管狭窄症(degenerative lumbar spinal stenosis,DLSS)是引起老年人腰腿痛的常见原因,是脊柱外科的多发病,患者的临床表现主要为脊髓神经根继发受压迫引起的间歇性跛行和腰腿疼痛,生活质量严重受到影响。其影像学检查主要表现为腰椎退变明显继发椎管狭窄,解剖上主要是由黄韧带发生增生肥厚、小关节增生内聚、椎间盘突出、骨赘增生等引起[1]。一般认为传统开放椎板开窗及内侧小关节切除术或切除椎间盘后缘骨赘即可获得神经根的减压松解,从而解除患者的临床痛苦[2-3]。传统的开放手术方法虽然能够取得一定的治疗效果,但往往会导致患者腰椎管结构完整性的缺如,手术本身创伤大,术中失血较多,术后患者卧床时间长,容易出现椎管内神经周围瘢痕形成、下肢静脉血栓、伤口感染等严重并发症,这在一定程度上增加了患者的痛苦,降低了手术的临床疗效。而且随着人口老龄化的到来,老年人数量增加,老年人的平均预期寿命延长,部分高龄老年患者往往合并心血管系统和呼吸系统等方面较多的基础疾病、存在严重骨质疏松等问题,这就对脊柱临床医生的手术技术提出了更高的要求,需要采用最简单、创伤小、时间短的手术方法达到较好的临床效果,以降低手术风险,尽可能避免手术并发症的发生。
与传统的开放减压辅助融合手术方式相比,经皮内镜下经椎间孔入路手术是极其微创的手术,手术创伤小,患者术后恢复快,手术不需要全身麻醉,也不破坏脊柱后柱的稳定结构,尤其对老年体弱合并基础疾病较多的患者可在局部麻醉下施行,从而有效避免全身麻醉带来的风险[4-5]。随着微创技术的发展与微创理念的深入人心,我科自2014年8月至2018年3月应用经皮椎间孔镜技术治疗DLSS患者76例,取得良好的治疗效果。本文对微创椎间孔镜减压和传统开放手术治疗DLSS的临床效果进行对比研究,现报告如下。
1 资料与方法
1.1 纳入及排除标准 纳入标准:(1)症状:神经性间歇性跛行,或伴有下肢放射痛;(2)采用X线、CT及 MRI明确诊断为退行性腰椎椎管狭窄;(3)单责任节段中重度的腰椎管狭窄症未经手术治疗的患者;(4)保守治疗3个月疗效不满意;(5)自愿接受手术并愿意定期随访。排除标准:(1)腰椎滑脱Ⅱ度及以上患者;(2)术前动力位片示腰椎不稳患者;(3)伴有腰椎肿瘤及感染等病史者;(4)多责任节段腰椎管狭窄症患者;(5)出现马尾症状患者;(6)既往有脊柱手术史的病例、随访资料缺失的患者。
1.2 一般资料 本研究对象为我院2014年8月至2018年3月期间收治的138例退行性腰椎管狭窄症患者,根据治疗方法不同分为微创组和开放组。微创组采用经皮椎间孔镜减压治疗,共76例,男性37例,女性39例,年龄40~81岁,平均(54.7±8.6)岁。病变部位:11例为L3~4节段,56例为L4~5节段,9例为L5S1节段。腰椎管狭窄症分型:侧隐窝狭窄型38例,中央椎管狭窄型27例,椎间孔狭窄型11例。椎管狭窄程度参照Lee等[6]提出的腰椎管狭窄MRI分级系统,2级(中度)49例,3级(重度)27例。
开放组采用传统后路椎板减压内固定术治疗,共62例,男性30例,女性32例;年龄45~83岁,平均(55.3±11.5)岁。病变部位:8例为L3~4节段,41例为L4~5节段,13例为L5S1节段。腰椎管狭窄症分型:侧隐窝狭窄型35例,中央椎管狭窄型24例,椎间孔狭窄型3例。椎管狭窄程度参照Lee等[6]提出的腰椎管狭窄MRI分级系统,2级(中度)40例,3级(重度)22例。两组患者中的侧隐窝狭窄型和椎间孔狭窄型为单侧肢体症状,中央椎管狭窄型以双侧肢体症状为主。
1.3 手术方法
1.3.1 微创组 微创组患者采用BEIS(broad,easy,and immediate surgery)技术经皮椎间孔镜减压术治疗,具体操作为:患者取侧卧位,症状侧在上,健侧腰部垫高(置管成功后拿掉垫子)。手术入路取后外侧入路。C型臂X线机引导下定位责任椎间隙(并划线标记),在责任椎间隙标记线头端侧4~6cm划两条虚线,与体表投影正中线旁的6~12 cm处有4个交点,标记清楚,4个交点中央则为穿刺点,进行经皮穿刺。在正位X线透视下定位针位于腰椎关节突处,侧位X线透视下在上关节突尖部,导丝经穿刺针顺入,拔出穿刺针,逐级导棒经导丝置入扩张软组织;经导针置入Tom针穿刺过关节突尖部,用逐级麻花钻打磨关节突尖部,行椎间孔成形,放置工作套筒;侧位透视下,显示通道侧位位于下位椎体的后上缘,正位基本达到棘突连线处,对于侧隐窝骨性狭窄者,可采用骨凿、动力磨钻或/和镜下环锯镜下成形,最后通道置入1区或者2区;如遇严重椎体后缘增生或者韧带钙化导致的中央椎管严重狭窄者,同样在术中可采用骨凿、动力磨钻或/和镜下环锯成形,进行硬膜囊腹侧和背侧的有效减压。椎间孔镜下依次逐渐切除成形部分增生肥厚或钙化的黄韧带、椎体后缘对出口根和行走根造成压迫的外层纤维环及其边缘的增生硬化骨赘、与后纵韧带黏连的增生肥厚致密结缔组织。对于L5S1的高髂嵴、L5横突宽大者,BEIS技术穿刺并不是禁忌,使用麻花钻等打磨掉所有阻挡穿刺针到达上关节突尖部的部分髂骨和肥大的横突等骨性结构,即可建立理想的手术通道。最后进行椎间盘突出物的髓核摘除术,从而对出口根和行走根背侧和腹侧进行全面有效的减压松解。待出口根和行走根彻底松解时,可见硬膜囊恢复自主搏动;出口根和行走根表面血运明显改善,直腿抬高患肢时可见神经根对应自由滑动。手术结束时患者自觉患肢酸胀、疼痛和麻木等症状明显减轻甚至消失,术中嘱患者扭动腰部,观察椎间隙是否有碎髓核溢出,如有需要将刀头置入间隙进行电烧消除;旋转工作套筒,检查椎间孔镜视野内无活动性出血及软组织或骨性残余碎片,逐步退出椎间孔镜及工作套管。笔者经验,椎间孔镜下需行精准减压,不同类型的狭窄术中处理重点不同,关键部位的减压尤为重要。如术前判断患者为黄韧带增生肥厚伴有椎间盘突出引起的中央管狭窄,则术中应对增生的黄韧带仔细咬除、打薄并将突出的髓核摘除干净;如术前判断患者为侧隐窝骨性狭窄,则术中重点处理骨性狭窄,可交叉利用骨凿、磨钻或镜下环锯处理增生肥大的关节突内侧面和椎弓根内侧缘;如患者同时伴有关节突关节的增生内聚,则可切除部分关节突及关节突骨赘。伤口常规放置无菌引流管24h,伤口缝合并固定引流管。
1.3.2 开放组 开放组患者接受传统椎板切除减压内固定术治疗,具体操作为:手术采用全身麻醉插管,患者俯卧位于手术床上,以患者病变节段为中心作后路正中切口,依次切开棘上韧带边缘处的皮肤、皮下组织及筋膜,分离棘突两侧的骶棘肌,充分显露减压固定节段;置入椎弓根螺钉,将上位椎板下缘、下位椎板的全部上缘切除,将骨窗周围的关节突、黄韧带增生内聚部分切除,对侧隐窝进行潜行扩大,将神经根显露出来并松解,之后将神经根和硬膜拉向内侧,彻底清除椎间盘和软骨终板,选择合适的椎间融合器行椎间植骨融合术,将钉棒链接并加压固定;逐层缝合切口,放置伤口引流管,术毕包扎伤口。本研究开放组为避免术后不稳均行椎间融合术。
1.4 观察指标 对两组患者术前一般资料及手术相关指标进行统计对比。比较两组患者的疼痛视觉模拟评分(visual analogue scale,VAS)、Oswestry功能障碍指数(oswestry disability index,ODI)、手术时间、术中出血量、住院时间、术后并发症发生率。腰痛及坐骨神经痛采用VAS评分,腰椎功能评价采用ODI指数。
2 结 果
所有病例均获随访。微创组随访时间24~42个月,平均(30.24±13.56)个月,开放组随访时间24~48个月,平均(33.16±16.48)个月。两组间手术前一般情况(年龄、性别、VAS以及ODI评分)差异无统计学意义,具有可比性。手术时间、术中出血量及住院时间比较,观察组均少于对照组,差异有统计学意义(P<0.05,见表1)。
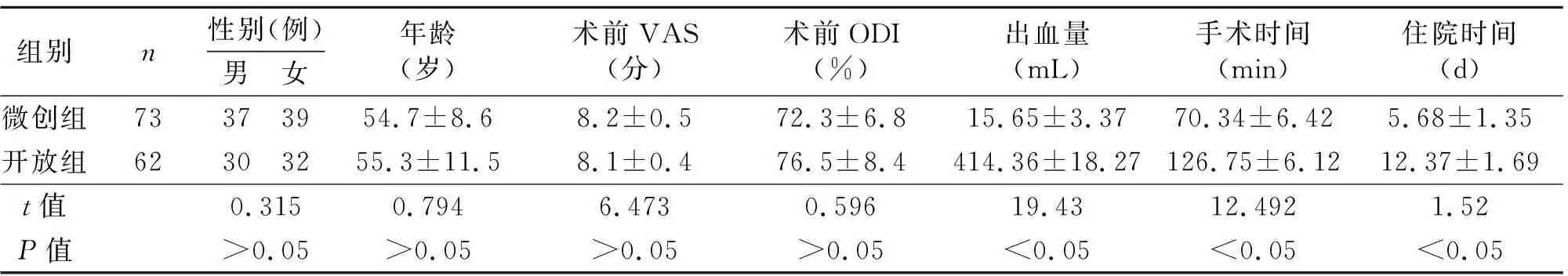
表1 两组患者术前资料及手术指标比较
两组间手术前后腰痛、腿痛VAS评分以及ODI比较差异无统计学意义,但是组内手术前后比较差异有统计学意义(P<0.05,见表2)。
表2 两组患者术后疗效比较
两组并发症情况,开放组患者出现10例并发症,其中一过性神经损伤1例,术中硬膜撕裂3例,下肢深静脉栓塞2例,伤口感染4例,总并发症发生率为16.1%;微创组患者出现6例并发症,其中一过性神经损伤2例,术中硬膜撕裂2例,术后翻修2例,总并发症发生率为7.9%;开放组显著高于微创组,差异具有统计学意义(P<0.05,见表3)。
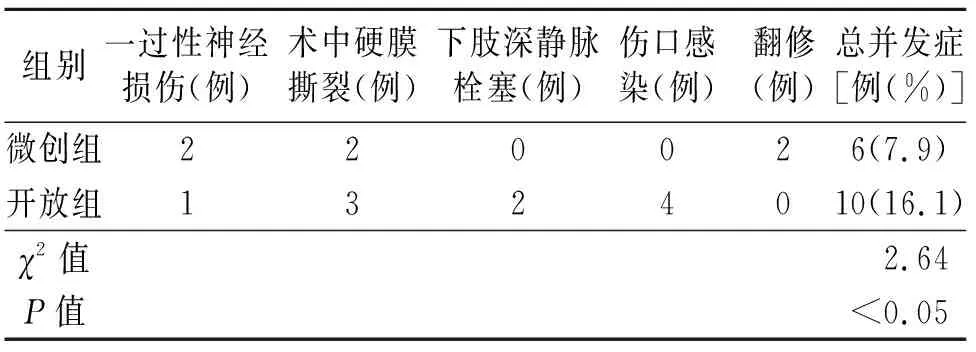
表3 两组患者术后并发症比较
微创组典型病例为一75岁女性患者,腰痛伴右侧腿痛3年。入院前行药物、理疗治疗2年后仍无效,加重1年,间歇性跛行,最远行走距离20m;诊断为腰椎管狭窄症,L4~5为责任节段,采用微创椎间孔镜减压手术,术后患者腰痛及下肢症状缓解。手术前后影像学资料见图1~4。
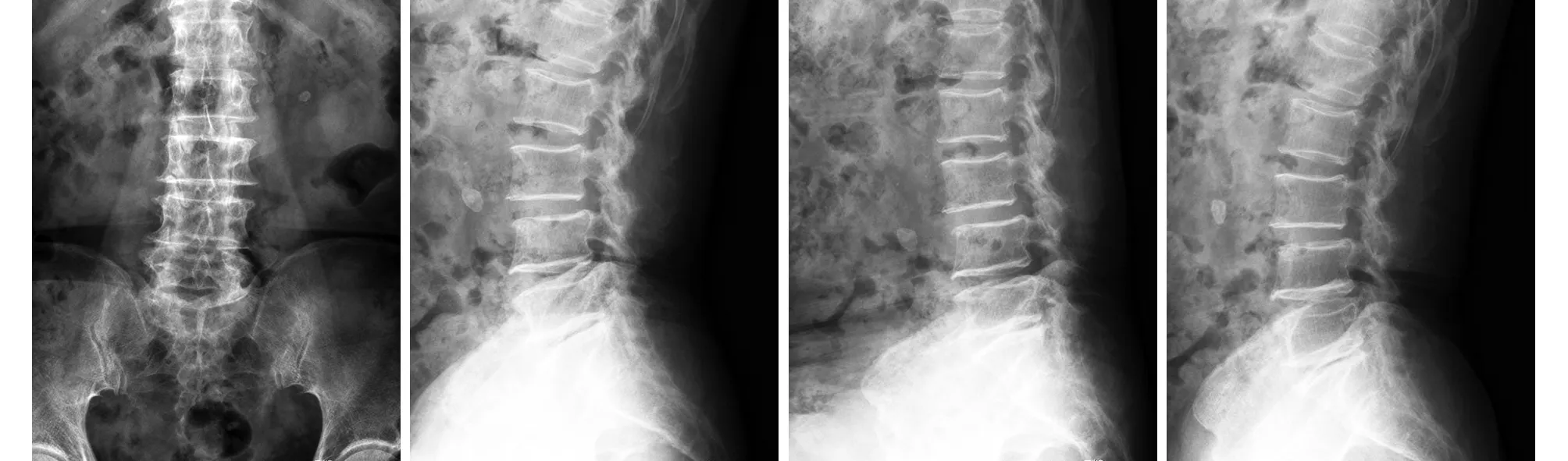
图1 术前X线片示腰椎退行性改变,无明显不稳
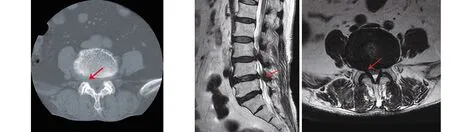
图2 术前CT横断面示椎间盘突出,无明显钙化 图3 术前MRI示L4~5椎管狭窄,右侧较重
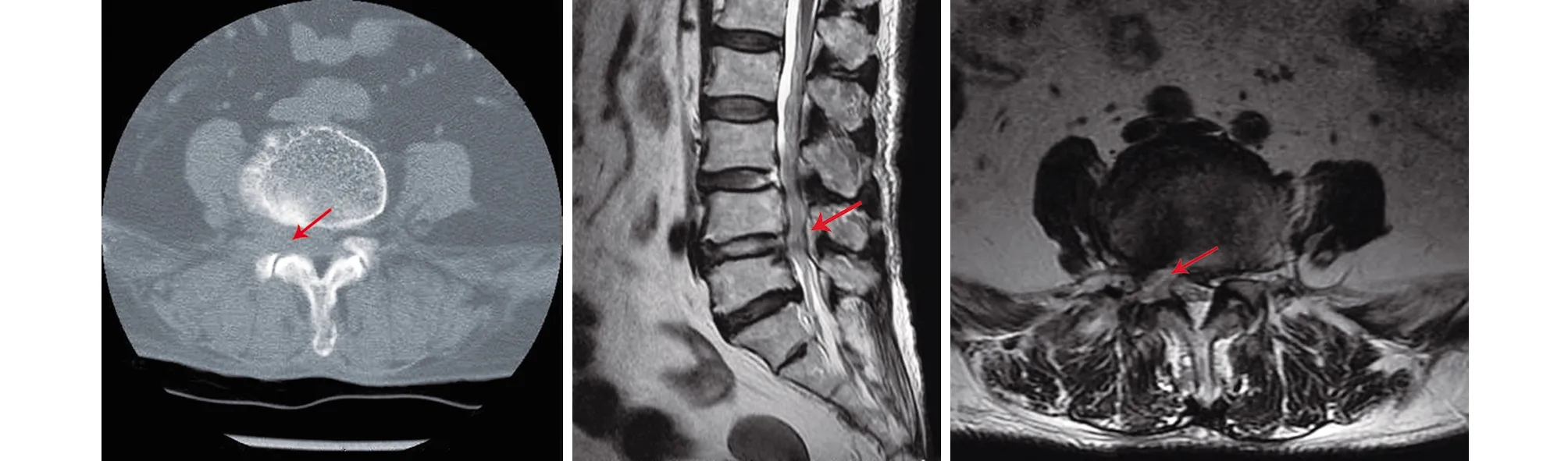
图4 术后CT和MRI均示L4~5右侧椎间孔扩大明显
开放组典型病例为一72岁男性患者,腰痛伴左腿痛2年。入院前行药物、牵引治疗18个月仍无效,加重半年,间歇性跛行,最远行走距离50 m;诊断为腰椎管狭窄症,L4~5为责任节段,采用开放减压内固定术,术后患者腰痛及下肢症状缓解。手术前后影像学资料见图5~7。
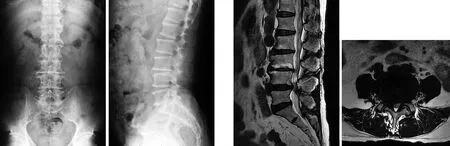
图5 术前X线片示腰椎退行性改变 图6 术前MRI示L4~5椎管狭窄,左侧较重
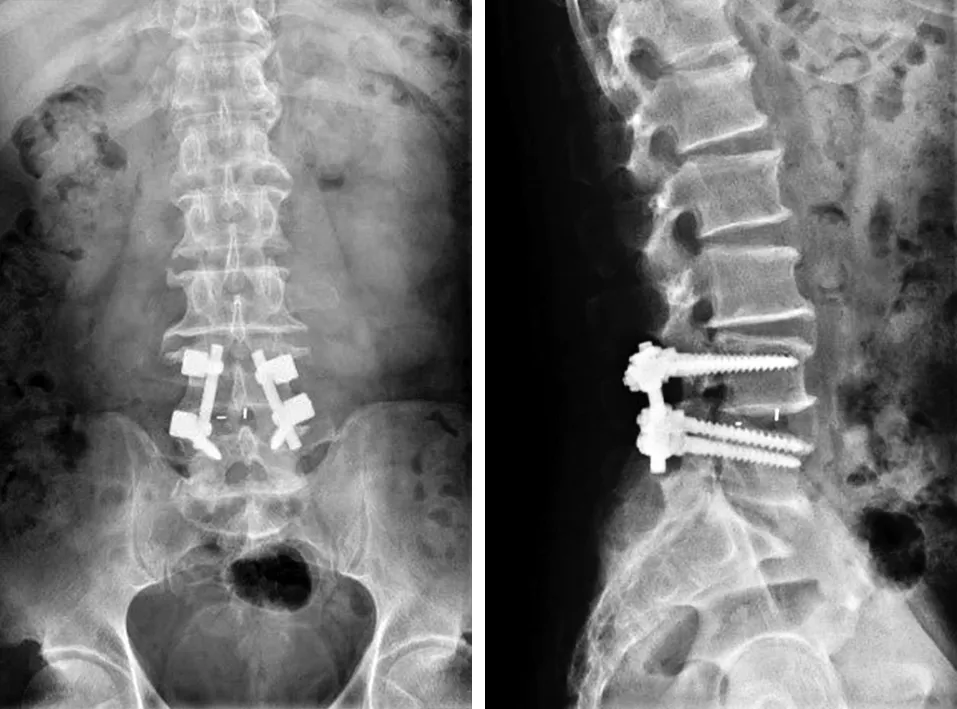
图7 术后X线片示融合内固定位置良好
3 讨 论
随着微创理念与内镜技术的发展,椎间孔镜技术在腰椎管狭窄症患者治疗中应用逐渐增多,其具有手术创伤较小、术后患者卧床时间较短、恢复正常生活时间快等优势,临床疗效显著,在脊柱疾病治疗领域应用范围不断拓展[7-12]。最早Yeung等[13]设计的对椎间盘自内而外间接减压的杨氏脊柱内窥镜系统(Yeung endoscopic spine system,YESS)技术,由Kambin安全三角区进入椎间盘内,其特点是由内向外进行椎间盘减压,最适合椎间盘源性腰腿痛的髓核摘除减压和撕裂的纤维环成形,但该技术本身存在着局限性,对突出的椎间盘并非可视下的摘除,也无法对椎管内的神经根、脊髓硬膜囊等结构在直视下进行观察。随后,很多相关医学学者不断改进,在YESS技术的基础上提出了经椎间孔入路脊柱内窥镜下手术系统(transforaminal endoscopic spine system,TESSYS)技术,该技术属于“out-in”技术,要求切除部分关节突骨性结构来扩大椎间孔,使术者可以直接通过椎间孔结构到达椎管内直视神经根和脊髓硬膜囊,其最适合巨大椎间盘脱出和游离椎间盘的直接摘除,也有学者用于DLSS、椎间盘囊肿等治疗[14]。随着骨科微创概念的提出与发展,许多国内专家也努力进行技术改良,最具代表性的为白一冰等[15]提出了BEIS技术,该技术进一步将椎间孔镜技术适用范围扩大,适用于腰椎管狭窄症患者,其主要观点为脊髓硬膜囊腹侧背侧的减压,手术过程中使内镜工作套管的头倾角度进一步加大,同时将内镜工作套筒置入更偏向于椎管内,手术过程中将椎间孔扩大成形、增生肥厚的黄韧带切除、侧隐窝扩大减压、椎体后缘骨赘切除、椎间盘纤维环成形、椎体后纵韧带成形和椎间盘髓核摘除减压整合为常规手术步骤,对神经根管狭窄减压更彻底。
经皮椎间孔镜精准减压术在操作过程中依据患者腰椎狭窄具体情况进行相应的手术操作,术前根据影像学狭窄部位及范围制定详细的个体化减压计划。首先应该明确引起狭窄的主要原因,是来自于中央管、侧隐窝还是椎间孔部位?其次分析该患者导致狭窄的主要原因是黄韧带增生肥厚、关节突关节增生内聚、椎间盘髓核突出、还是椎体后缘骨赘形成等,找到导致狭窄并引起临床症状的最关键因素后进行个体化精确椎管内减压松解,如为黄韧带增生肥厚和椎间盘突出引起的中央管狭窄,则切除增生的黄韧带和突出的髓核是关键;如患者为侧隐窝骨性狭窄,术中利用骨凿、磨钻磨除关节突的内侧面和椎弓根内侧缘的成形扩大是关键;如患者为关节突关节增生内聚,术中重点切除上下关节突及关节突骨赘[16]。钱宇等[17]也认为腰椎管狭窄症应实行个体化手术减压策略,针对导致椎管狭窄的不同原因,采用不同的减压松解方式,从而达到扩大脊柱椎管及神经根管容积的效果。患者大多数都是侧隐窝狭窄引起的临床症状,而微创椎间孔镜技术需要从腰椎的侧后方入路,也就是恰好经过脊柱椎管的侧隐窝区域,椎间关节突关节的增生内聚、黄韧带的增生肥厚和钙化可部分通过术中穿刺定位、扩大椎间孔的过程中切除成形,达到侧隐窝背侧减压目的。椎间孔镜置入后,可进一步扩大减压范围,椎间孔镜工作套管向患者身体头端偏斜可直视下见出口根,向患者身体尾端偏斜可清楚见下位椎体的椎弓根上缘,在椎间孔镜下可进一步对引起侧隐窝狭窄的各个方向上增生肥厚的骨性及软组织结构进行彻底切除和清理,使侧隐窝的腹侧和背侧都能得到充分有效的减压,从而彻底松解受压迫的脊髓神经根,故椎间孔镜技术能够非常有效的解除脊髓神经根的压迫[15]。
微创孔镜治疗腰椎中央管狭窄症也有其局限性,对于中央椎管狭窄的患者虽然可以达到270°范围的镜下减压,但对于对侧神经根来说仍不能达到充分减压是其局限性所在。故术前责任节段的判定尤为重要,术前明确责任节段及椎管狭窄的类型,术中才能精准减压、彻底松解神经,术后患者的症状才会明显缓解。微创孔镜术后并发症较传统开放组明显降低,本研究微创组中2例患者术后出现一过性神经症状加重,考虑为术中减压时牵扯神经所致,经术后消炎消肿、营养神经等治疗,3 d后症状减轻,1周后症状完全消失。微创组中2例出现脑脊液漏,均为术中压迫物时间较长,与硬膜囊黏连,切除致压物时撕裂部分硬膜,患者术中无明显症状,及早结束手术,术后放置引流管,回病房后抬高床尾、引流管适当延长拔出时间,拔管后严密缝合切口等治疗后患者均顺利出院。微创组2例患者术后复发,均为术后早期未佩戴腰围弯腰活动后症状复发,MRI示髓核突出压迫神经,再次行微创手术,术后早期戴腰围活动,禁止弯腰负重后好转。
本研究认为,相较于后路开放减压术,微创椎间孔镜治疗单节段DLSS有以下优点:(1)椎间孔入路通过后外侧的操作通道直接达到操作区域,避免后方椎板及硬脊膜的干扰,减少误伤神经根和硬脊膜的风险,术中术后脑脊液漏发生风险降低;(2)椎间孔入路不会剥离脊柱椎旁肌肉,较短时间结束手术,手术对于机体的创伤小,术后患者腰背肌功能恢复快;(3)椎间孔镜入路微创手术不会过多地切除关节突关节,对于后柱结构的完整性基本无影响,不影响脊柱稳定性,术后长期疗效更佳;(4)对于年龄较大、合并基础疾病较多、身体状况较差的患者,即使存在退行性不稳定,因老年患者日常活动量不多,单纯椎间孔镜微创减压也能够有效缓解患者大部分临床症状,明显提高患者的生活质量;(5)椎间孔镜术后可早期下床活动,下肢深静脉血栓、褥疮等并发症少,住院时间明显缩短,大大减轻了患者的经济负担[18]。
综上所述,经皮椎间孔镜下减压治疗单节段DLSS患者,能达到与传统开放手术基本相同的临床疗效,且具有手术时间相对较短、术中出血量相对较少、术后并发症相对较低、住院时间较短等优点,值得临床推广应用;但同时也得注意该技术学习曲线较长,对于手术经验不足尤其是初学者来说,仍具有挑战性,术前需要做好充分的技术准备工作。

