空肠营养管植入模式对食管癌放疗患者食管炎、抗生素使用强度的影响
吕玉申
河南省人民医院放疗科,河南省郑州市 450000
食管癌为常见消化道肿瘤,在发病早期症状不明显不易察觉,导致大部分食管癌患者确诊时已为中晚期。对肿瘤较大、切除难度系数高的患者常采用术前放疗,缩小肿瘤体积后再行手术治疗。而放疗过程中在杀伤肿瘤细胞的同时也会杀伤正常细胞及组织,随着放射剂量的不断增加,当剂量达到10~20Gy时,在照射区域内的食管黏膜即出现水肿、充血、疼痛等放射性食管炎症状,导致患者出现吞咽困难,影响患者营养状态。放射性食管炎为剂量限制性不良反应,目前尚无特效治疗方式。有研究表明,对食管癌放疗患者予以空肠营养植入营养支持能有效改善患者营养状况[1],但其是否能有效降低2级及以上食管炎发生,需进一步验证。因此本文探讨空肠营养植入模式对食管癌放疗患者食管炎、抗生素使用强度的影响,现报道如下。
1 资料与方法
1.1 一般资料 选取2019年1—6月我院收治的120例放疗期间需进行营养干预的食管癌患者为观察对象。纳入标准:(1)年龄40~70岁;(2)符合《中国食管癌放射治疗指南(2019年版)》[2]中食管癌诊断标准,并经病理诊断确诊为食管鳞状细胞癌;(3)吞咽困难主进食半流质或虽暂时进食正常但1/3以上喉管腔狭窄;(4)首次进行放疗治疗。排除标准:(1)中途减量或中断放疗者;(2)既往有胃肠道手术史者,合并幽门梗阻、肠梗阻等疾病者;(3)中途退出或依从性差者。本研究经我院医学伦理委员会申请批准,患者及家属签署知情同意书。使用随机数字表法将其分为试验组和对照组,每组60例。对照组中男32例,女28例,年龄40~70岁,平均年龄(55.10±11.87)岁,临床分期Ⅲ期48例,Ⅳ期12例,试验组男30例,女30例,年龄40~70岁,平均年龄(54.32±10.43)岁,临床分期Ⅲ期51例,Ⅳ期9例。两组患者年龄组成、性别比例、临床分期、营养水平比较差异均无统计学意义(P>0.05),有可比性。
1.2 方法 两组患者均接受相同放疗方案。对照组行常规饮食干预,包括嘱患者合理搭配饮食,少食多餐,饮食高热量、高蛋白食物,多吃水果蔬菜,提高维生素摄入量。并在膳食指导的基础上口服营养素,如口服不能满足日常所需则添加肠外营养支持。试验组行空肠营养植入营养干预,每日进行干预前明确营养导管位于空肠后,以100ml/h输注速度输注肠内营养乳剂(费森尤斯卡比华瑞制药有限公司,国药准字H20040722,规格:200ml),400~600ml/d,输注完成后,使用注射器沿营养导管注入10ml生理盐水,以清洗导管,防止导管阻塞。两组营养目标:每天30~35kcal/kg,干预至放疗结束。
1.3 观察指标 (1)两组营养指标:采集患者干预前及干预结束后1d空腹外周静脉血,静置离心后,使用氰化高铁血红蛋白测定法测定患者血红蛋白,使用电泳法测量患者血清白蛋白水平,使用免疫散射比浊法测量转铁蛋白水平。试剂盒由上海酶联生物科技提供并严格按操作说明书操作。(2)食管炎发生率:根据内镜下食管黏膜损伤程度将食管炎分4级,即1级:1个或1个以上黏膜破损,长径<5mm;2级:1个或1个以上黏膜破损,长径>5mm,但没有融合性病变;3级:黏膜破损有融合,但<75%的食管周径;4级:黏膜破损有融合,至少达到75%的食管周径。(3)抗生素使用强度=同期在院患者累计抗菌药物消耗量×100/同期收治患者住院总天数[3]。
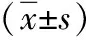
2 结果
2.1 营养指标比较 干预后试验组血红蛋白、血清白蛋白、转铁蛋白水平高于对照组(P<0.05),见表1。

表1 两组患者干预前后营养指标比较
2.2 2级及以上食管炎发生率比较 试验组2级及以上食管炎发生率为65.00%,低于对照组的95.00%(χ2=16.875,P<0.001),见表2。

表2 两组患者2级及以上食管炎发生率比较[ n(%)]
2.3 抗生素使用强度及吗啡、地塞米松使用量 试验组抗生素使用强度及吗啡、地塞米松使用量低于对照组(P<0.05),见表3。
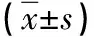
表3 两组患者抗生素使用强度及吗啡、地塞米松使用量比较
3 讨论
放疗是治疗食管癌的重要手段之一,可通过杀死肿瘤细胞缩小较大而切除可能性较小的鳞癌,为后期手术做准备。而食管癌早期症状不明显,确诊时多为中晚期,已出现咽喉不适吞咽困难,而放疗过程中射线刺激肿瘤的同时降低平滑肌弹性,使平滑肌收缩功能受损;刺激食管黏膜使食管黏膜充血、水肿,加重食管狭窄症状影响患者进食,且经口进食会刺激损伤食管黏膜。有研究指出,空肠营养植入模式可有效降低食物对食管黏膜的直接刺激,改善患者营养状态[4],但其是否能有效减少食管炎的发生,降低抗生素使用强度尚需进一步证实。
空肠营养植入模式肠内营养支持干预是按肠内营养液比例添加糖类、脂肪、蛋白质和微量营养素从空肠管滴入的干预模式。肠内营养液直接被空肠吸收,不经过空肠以上的消化管道,减轻对食管平滑肌及食道黏膜的损伤,且空肠管具无创性,不破坏胃肠结构,能有效改善患者因吞咽不适或吞咽困难引起的营养不良状态[5]。血红蛋白、血清白蛋白、转铁蛋白水平是临床上检验患者营养状况的金标准。在本文中干预后血红蛋白、血清白蛋白、转铁蛋白水平试验组高于对照组,说明空肠营养植入模式能有效提高食管癌放疗患者营养状况,这与程国威等[6]的研究结果一致。空肠营养植入模式将营养管直接放置到空肠,既可规避食物或营养素潴留胃内,又可把营养素直接输注到有吸收功能的空肠内利于营养素的吸收和利用,从而有效改善患者营养状况[7]。
放疗中的食管癌患者行常规进食不仅直接引起疼痛,更加重了溃面糜烂,食物通过水肿而狭窄的管腔速度减慢,进一步刺激溃烂的食管黏膜加速糜烂,最终导致2级及以上食管炎的发生[8]。在本文中试验组2级及以上食管炎发生率为65.00%,低于对照组的95.00%,表明空肠营养植入模式能有效降低食管癌放疗患者2级及以上食管炎的发生率。空肠管植入模式植入空肠营养管既可以保证能量的摄入、保护其他健康消化道的功能,又能避免病变部位受食物的刺激,起到“临时旷置”的作用,可降低甚至是避免食管炎的发生[9]。放射性食管炎为剂量限制性不良反应,目前尚无特效治疗方式,临床上常使用抗生素、激素等治疗。在本文中试验组抗生素使用强度及吗啡、地塞米松使用量低于对照组,说明空肠营养植入模式能有效降低食管癌放疗患者抗生素使用强度和吗啡、地塞米松使用量。空肠营养植入模式降低了2级及以上食管炎的发生率,从而减少了不必要的抗生素和地塞米松等药物的使用,也减少了高等级食管炎的发生,减轻患者疼痛从而降低吗啡的使用量[10]。
综上所述,空肠营养植入模式应用于食管癌放疗患者中通过提高血红蛋白、血清白蛋白、转铁蛋白水平,改善患者营养状态,降低患者2级及以上食管炎发生率,抗生素使用强度及吗啡、地塞米松使用量。

