髋臼骨折治疗研究进展
常 波 综述 王海滨 审校
(济宁医学院临床医学院,济宁 272013;济宁医学院附属医院,济宁 272029)
髋臼骨折通常是较为严重的损伤,多是由高能量创伤所致,主要表现为高处坠落伤和交通事故伤,多见于年轻男性;低能量创伤所致的髋臼骨折多发生于骨质疏松的老年患者,大多数因跌倒所致。髋臼骨折的发生率仍较低,约占全身骨折的0.3%~6%[1]。然而髋臼的位置较深,解剖结构复杂,毗邻重要的内脏结构及血管神经,且骨折多合并多部位多器官的损伤,使其手术难度增大且术后并发症较多,对于具有丰富经验的医师仍是极大的挑战。近年来,数字骨科的飞速发展为髋臼骨折的微创治疗提供了新的选择。本文就髋臼的解剖、骨折分型、骨折治疗等方面做一综述。
1 髋臼的解剖
髋臼为一个呈倒置杯形的深凹,位于髋骨外侧的中部,朝向前下方,由顶部的髂骨(占2/5)、下外侧的坐骨(占2/5)、内侧的耻骨(占1/5)联合构成。除髋臼窝(中央凹陷处)外均覆以关节软骨,包绕股骨头构成髋关节。1964年Judet等[2]引入“柱”的概念来描述髋臼,将髋臼视为一个由较长的前柱和较短的后柱组成的倒“Y”形结构(图1)。前柱从髂嵴顶端穿过髂前上棘和耻骨上支,延伸至耻骨联合,直至耻骨下支的中部。后柱的边界从坐骨大切迹的上缘开始,穿过整个坐骨和坐骨结节,最后也止于耻骨下支的中部。前柱对于维持骨盆稳定性提供的作用为后柱的2.75倍,因此前柱在骨盆稳定性方面较后柱更具生物力学意义[3]。髋臼的前壁及后壁分别从前柱和后柱延伸,于顶部会聚形成髋臼顶,此处是应力主要集中的区域,其次是后壁,前壁应力最小,尽管前后壁应力有所差异,但其骨硬度并不存在差异[4]。内面观前柱与后柱汇合形成的四边形区域称为四边体,由前面的闭孔后缘、后面的坐骨大切迹、上面的弓状线及下面的坐骨结节上缘界定,其骨性结构相对较薄,较少的应力即会导致骨折。

图1 髋臼前柱与后柱[2]
2 髋臼骨折的分型
任何骨折的准确诊断和分型对于选择合适的治疗策略和获得成功的结果都是必要的,尤其在髋臼骨折中,这决定了治疗髋臼骨折的最终治疗方案及预后。目前最常用的为Judet-Letournel分型[2,5]和AO分型[6]。Judet-Letournel分型在“柱”的基础上根据骨折的部位及形态将髋臼骨折分为两类:简单骨折和复杂骨折。简单骨折包括前柱骨折、前壁骨折、后柱骨折、后壁骨折和横行骨折,其中横行骨折并不是简单骨折,因为其相对简单的几何形状而被归为简单骨折,复杂骨折包括T型骨折、后柱和后壁骨折、横行和后壁骨折、前柱和后半横行骨折、双柱骨折(图2)。AO骨折分型将髋臼骨折数字定义为62,按严重程度分为A型(部分关节的骨折)、B型(部分关节面完整的骨折)、C型(双柱骨折)。A型骨折分为A1(后壁骨折)、A2(后柱骨折)、A3(前柱或前壁骨折);B型骨折分为B1(横行骨折)、B2(T型骨折)、B3(前柱和后半横行骨折);C型骨折分为C1(高位双柱骨折)、C2(低位双柱骨折)、C3(累及骶髂关节的双柱骨折),每种亚型下又进一步细分来指定骨折线的位置,种类繁多。
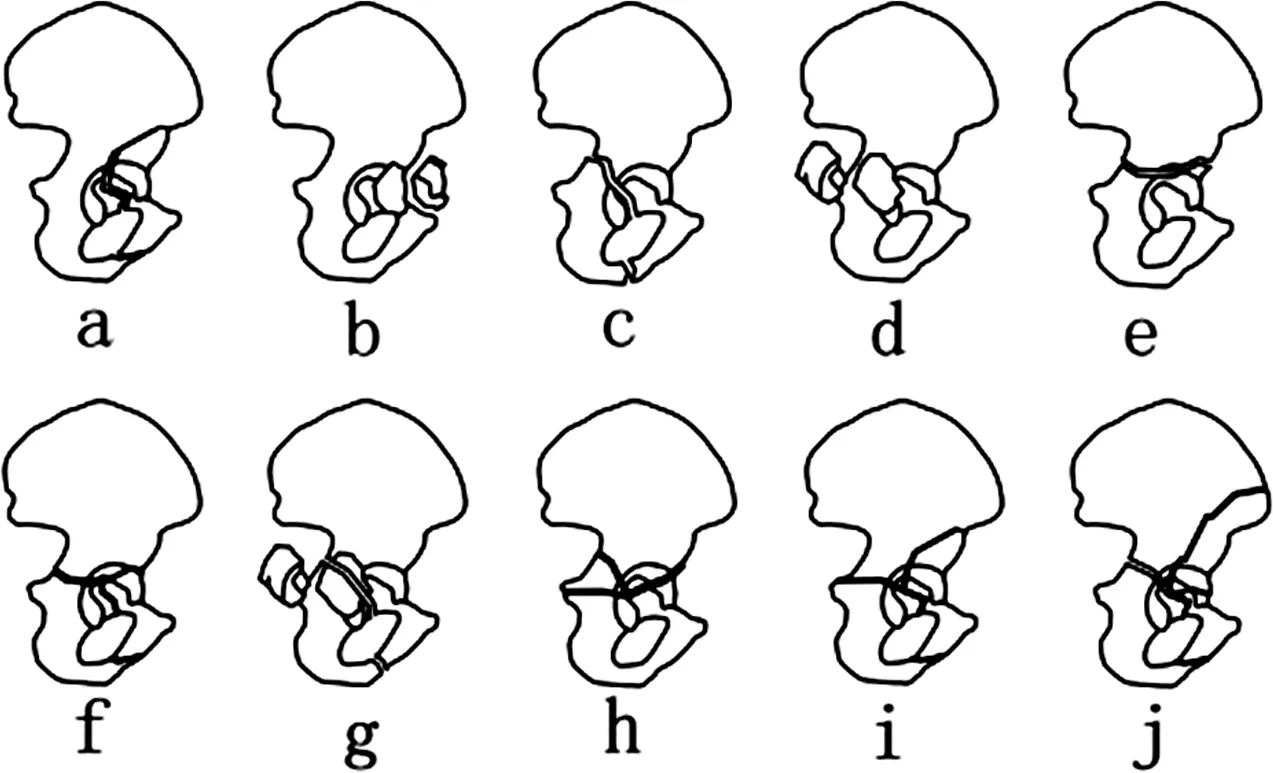
注:a.前柱骨折;b.前壁骨折;c.后柱骨折;d.后壁骨折;e.横行骨折;f.T型骨折;g.后柱和后壁骨折;h.横行和后壁骨折;i.前柱和后半横行骨折;j.双柱骨折。
Judet-Letournel分型的提出对于髋臼骨折分型具有里程碑式的意义并被广泛接受,但其仍有9%~20%的骨折不可被分类[7],AO分型更为细致但较为复杂且难以记忆,近年来国内外学者提出了多种新的分型系统。Herman等[8]摒弃“柱”的概念提出了一种无柱的分型方法,首先根据骨折的位移方向分为后移位、中上移位、复合移位组,然后根据骨折的结构进一步划分,以此预测手术入路,这种分型与Judet-Letournel分型相比更具完整性及包容性,并且能够正确预测大多数骨折的手术入路。侯志勇等[9]根据以髋臼生长发育的解剖特点为基础的“三柱(顶柱、前柱、后柱)理论”提出了髋臼骨折改良分型,这种分型对“柱”的描述更加清晰,便于理解,覆盖髋臼骨折类型较广,但该分型提出时间较短,其科学性及实用性仍需在长时间临床工作中论证。钟承桔等[10]以髋臼骨折中的不全骨折和粉碎骨折为侧重点进行系统划分提出了改良的Letournel分型,首次定义了髋臼3个壁的明确边界,对于不典型的髋臼骨折也有很好的划分。每种新分型的提出都是对髋臼骨折的深入探索,然而不管髋臼骨折的分型如何创新与改良,均是为了更加深入地理解髋臼骨折并指导对髋臼骨折的治疗。
3 髋臼骨折的治疗
自从Letournel[5]发表其手术治疗髋臼骨折的研究以来,对髋臼骨折的手术治疗开始普及,通过手术治疗完成对骨折的解剖复位,并提供稳定的内固定,使患者可早期活动并进行康复锻炼,提高患者的生活质量,减少并发症的发生。然而是否行手术治疗需要熟练掌握手术治疗的适应征,并对髋臼骨折的移位程度、头臼匹配程度、髋关节稳定性及患者的手术耐受性等综合分析做出合适的选择。目前对髋臼骨折手术治疗的指征有难复性脱位、不稳定性骨折、累及后壁>25%、髋臼顶移位>2mm、关节内骨折、伴有坐骨神经损伤、伴有股骨骨折等[11]。
3.1 手术时机
尽管外科医生普遍接受切开复位内固定治疗髋臼骨折,但评估髋臼骨折最佳手术时机的文献较少。手术时机的选择是预测髋臼骨折影像学和功能结果的重要因素,骨折7d内行手术治疗的患者解剖复位率可达74%,在8~14d之间的患者解剖复位率仅略微下降至71%,但是在15~21d之后解剖复位率显著下降,只有57%的患者可以实现解剖复位[12],随着骨折时间的延长,其解剖复位难度加大,解剖复位率也越来越低。将骨折分类后进行比较,简单骨折在15d内进行手术获得解剖复位和优良/良好功能结果的可能性最大,复杂骨折在5d内进行手术获得解剖复位、10d内获得优良/良好功能结果的可能性最大,等待手术时间增加一天获得解剖复位的概率将减少18%,简单骨折与复杂骨折获得优良/良好功能结果的概率分别减少15%和19%[13]。目前,普遍认为早期手术治疗髋臼骨折会导致术中出血量的增加,从而增加手术难度,而骨折2周后其解剖复位能力将明显下降,因此在骨折2周内尽早行手术治疗可取得较好疗效。近期的一些学者主张急性干预[14],即在骨折48h内行手术治疗并不会增加术中失血量或输血量,即使在血液动力学不稳定和多发伤患者中,髋臼骨折的早期固定也是安全的,这为髋臼骨折的早期固定提供了临床数据支持。
3.2 手术入路
髋臼骨折手术治疗的安全性及并发症的发生在很大程度上取决于手术入路的选择上,手术入路的选择要以骨折的分型为基础,即要充分的显露骨折,便于复位固定,又要避免术中损伤血管神经。目前临床上应用较为广泛的有髂腹股沟入路、改良Stoppa入路、Kocher-Langenbeck入路、前后联合入路。Letournel等[15]描述了髂腹股沟入路治疗髋臼骨折,尽管微创前入路的发展迅速,但这种入路仍是髋臼骨折固定方法的重要基础。此入路通过3个窗口充分暴露从骶髂关节到耻骨联合的视野,可处理前壁骨折、前柱骨折、前柱骨折伴后半横行骨折、部分T形骨折和大多数双柱骨折。但是,此入路无法显露髋臼的内侧面且对只能间接到达四边体,手术创伤大,技术要求高,其术后并发症的发生率较高[16]。Stoppa入路最早应用于疝的修补,被改良后应用于髋臼骨折,此入路从腹直肌内侧白线进入无需暴露股静脉、股神经、股外侧皮神经等解剖结构,对软组织的损伤较小,与髂腹股沟入路相比,无需开放腹股沟管及内容物,相对微创[17],但对于治疗既往行下腹部或盆腔手术的患者此入路仍有一定局限性。改良Stoppa入路与髂腹股沟入路均为前侧入路,对前壁、前柱骨折可有效处理,不同的是前者对四方体显露更广阔,处理四方体骨折更方便更迅速,手术时间及术中出血量更少。Verbeek等[18]使用改良Stoppa入路治疗髋臼骨折后进行约10年随访,基于Merled’Aubigne评分及Harris评分标准分别有88%和76%的患者获得优或良的临床结果,这也进一步证实了改良Stoppa入路是一种安全有效的入路。Kocher-Langenbeck入路是治疗髋臼骨折的标准后侧入路,可显露髋臼后壁及坐骨大切迹下的后柱,因此主要处理后壁骨折或后柱骨折及相关骨折。但是Kocher-Langenbeck入路造成医源性神经损伤的风险较高,因此在离断短外旋肌群之前对神经应进行清晰地识别,离断后翻向内侧可降低坐骨神经损伤的可能性。然而对于一些复杂的髋臼骨折,单一入路并不能很好的完成复位固定,采用前后联合入路可暴露更加广泛的视野,虽然不能避免创伤大、出血量多的缺点,但是其在直视下操作可达到解剖复位的目的,对于治疗陈旧性髋臼骨折有较大优势。
近年来,随着人们对髋臼骨折的认识及治疗经验的增加,国内外学者报道了一些新的手术入路。腹直肌旁入路仅用单一切口解决了髂腹股沟入路暴露四边体不足及改良Stoppa入路暴露髂骨翼不足的问题,将改良Stoppa入路的骨盆内通道与髂腹股沟入路的第2、3窗口相结合显露5个窗口,切口小但暴露范围较大,且解剖复位率与髂腹股沟入路相当,明显缩短手术时间[19]。腹直肌旁入路的一个潜在缺点是有破坏腹膜的风险,对于肥胖患者或腹胀、肠梗阻的患者应谨慎操作。直接后方入路是治疗髋臼后部(后柱、后壁或后柱和后壁)骨折的一种新型入路,此入路没有对短外旋肌、外展肌和梨状肌进行离断,有效防止对旋股内侧动脉、坐骨神经、臀上下神经血管束的医源性损伤,显示出手术创伤小、出血量少、手术时间短等优势,但是此入路应用病例数较少,随访时间较短,仍需要与其他髋臼骨折入路相比较,进一步证实其优势[20]。
3.3 髋臼骨折的固定与研究
坚强的固定是维持解剖复位以保持正常的解剖结构和生物力学的关键,目前对于髋臼骨折多采用切开复位拉力螺钉和钢板固定。髋臼解剖形态不规则且骨折类型众多,往往需要重建钢板和拉力螺钉联合固定以提供生物力学稳定性,即使对于经验丰富的骨科医师也是具有挑战性的。
随着数字骨科的发展,人们对髋臼骨折经皮拉力螺钉微创固定的探索与应用也越来越多,相对于切开复位内固定具有对软组织损伤小,手术时间短,出血量少的优点。但是经皮拉力螺钉微创固定并不适用于所有的髋臼骨折,一般用于骨折线无明显移位或者移位小于2~3mm、骨折端移位可以闭合复位的患者,对于不能耐受长时间手术的老年患者、肥胖患者亦显示出较大优势。如何将拉力螺钉安全置入髋臼的髓腔内一直是国内外学者比较关注的问题,拉力螺钉的置入既不能穿出骨盆壁又不能穿入髋臼,以避免对骨盆周围重要神经、血管、脏器的损伤及减少术后创伤性关节炎的发生,因此拉力螺钉的置入点、置入方向、螺钉长度及直径都要确保准确,为此基于骨骼标本和应用三维重建测量拉力螺钉在髋臼前后柱置入参数的研究也越来越多。
髋臼前后柱拉力螺钉根据进钉点的位置和进钉方向均可分为顺行和逆行,最近的一项体外生物力学研究[21]显示,髋臼前柱顺行螺钉及逆行螺钉在结构失效载荷、刚度、失效模式方面并没有差异,而不管哪种方式都应保证拉力螺钉在前后柱的安全骨性通道内。1)髋臼前柱。Ebraheim等[22]通过骨盆标本测量将坐骨大切迹顶点与髂前上下棘间切迹的连线中点上(16±3.9)mm、髋臼顶上方(46±5.9)mm处作为髋臼前柱顺行拉力螺钉的最佳进钉点,从此点置入螺钉穿透关节及骨皮质的风险性最小。常希会等[23]在国人髋骨标本上进行研究,将髂结节和坐骨结节连线与髂前上棘和坐骨大切迹顶点连线的交点作为进钉点,沿前柱纵轴进钉进一步测量出钉点与耻骨结节的关系,除了螺钉与矢状面夹角外,数据于男女之间均有显著差异,因男女之间的骨盆解剖结构具有差异,在临床操作中应考虑性别因素对结果的影响。汪国栋等[24]利用计算机辅助技术重建骨盆三维模型测量髋臼前柱逆行拉力螺钉的解剖参数,男女进钉点到耻骨上缘的距离分别为(19.69±2.79)mm、(18.27±2.13)mm,到耻骨联合的距离分别为(18.80±3.35)mm、(22.92±3.34)mm,螺钉与冠状面、矢状面、横断面的夹角男女分别为(16.18±5.37)°、(41.76±4.78)°、(44.30±5.55)°和(17.16±5.53)°、(43.12±3.90)°、(41.36±4.59)°,螺钉最大长度男女分别为(119.79±8.71)mm、(104.10±5.84)mm。以上研究通过多种方法确定前柱拉力螺钉的进钉点、出钉点与各解剖位置的关系,不同的方法虽显示出不同的结果,但结果验证均是安全有效的。在髋臼前柱轴线(髋臼周围及耻骨上支周围最窄的区域的中心连线)内置钉大多数女性使用6.5mm螺钉、男性使用7.3mm螺钉是安全的[25],但是因人体解剖的差异,在临床操作中可适当缩小螺钉直径以确保安全性。2)髋臼后柱。Mu等[26]在髂翼内板上确定髋臼后柱轴线的投影点为最佳进钉点,此点与髂骨内板的垂直距离为(16.8±2.1)mm,距骶髂关节前缘(23.5±3.4)mm,螺钉方向与矢状面和冠状面的夹角分别为(57°36′±4°28′)、(119°18′±2°32′),拉力螺钉平均长度为(104.8±4.2)mm。师博等[27]从髂结节附近进钉、坐骨棘附近出钉测量髋臼后柱顺行拉力螺钉的解剖学参数,最佳进钉点到髂前上棘、髂后上棘的平均距离分别为(34.11±5.68)mm、(150.57±7.88)mm,进钉方向与冠状面的夹角平均为(45.78±6.85)°,但是与矢状面的夹角男女差异具有统计学意义,分别为(45.77±4.23)°、(38.83±2.84)°,螺钉平均直径(9.13±0.60)mm,置入螺钉的最大长度男女分别为(154.22±2.76)mm,女性为(144.20±2.85)mm。Zhang等[28]由坐骨结节中心向髂前上棘与髂后上棘连线的中点方向逆行置入后柱拉力螺钉,男女可置入拉力螺钉长度分别为(139.53±7.56)mm、(125.15±11.17)mm,男女可置入拉力螺钉直径分别为(12.19±1.97)mm、(10.19±2.14)mm。张元智等[29]通过提取各层面髋臼后柱安全几何边界的最大内切圆的圆心,利用最小二乘法获取离各圆心最近的直线,以此为最优通道置钉,测得男性螺钉最大直径平均22~23mm,女性16~17mm,髋臼后柱安全骨性通道内有足够的空间允许7.3mm的螺钉置入。各项关于髋臼解剖、拉力螺钉参数的研究为治疗髋臼骨折提供了数据支撑,使髋臼骨折的手术治疗更为简单,更为安全,但是应用计算机辅助技术测量的这些数据仍缺乏尸体标本的验证,如何将这些数据安全有效的应用于临床当中是我们进一步需要解决的问题。
如前所述经皮拉力螺钉微创固定治疗髋臼骨折优势明显,但目前仍不能取代传统切开复位内固定的地位,主要因其技术难度大、风险性高,要求术者必须具有丰富的髋臼骨折治疗经验,严格把握螺钉置入的各项参数。利用计算机辅助技术和3D打印技术定制髋臼骨折导航模板使螺钉的置入更加个性化,提高了螺钉置入的准确性,克服了术中频繁透视以及进钉点、进钉方向频繁调整的弊端[29-30]。国内外学者通过数字化研究和标本研究验证了导航模板的有效性及可行性,但目前临床应用较少,缺乏临床数据支撑。
4 小结与展望
髋臼骨折的手术治疗一直是创伤骨科中的重点和难点问题,手术时机、手术入路及固定方式的选择直接决定了髋臼骨折治疗的结果,这要求术者充分掌握髋臼的解剖参数及骨折分型且具有丰富的手术经验。随着数字化骨科的高速发展,应用于髋臼骨折的研究将使人们对髋臼骨折的理解更加深入,指导髋臼骨折的个体化精确治疗。未来,在计算机辅助微创治疗的趋势下,髋臼骨折的手术治疗将更加安全、高效,将使更多患者受益。

