早产儿早期液体负荷与支气管肺发育不良的研究
彭爱霞 卢庆晖 董全斌 冷 静 李 晓 牟小小
1.东莞职业技术学院,广东东莞 523186;2.广州中医药大学深圳医院 (福田)新生儿科,广东深圳 518034
随着医学的发展,围生技术水平不断提高,但支气管肺发育不良(bronchopulmonary dysplasia,BPD)发病率却并未改善[1]。BPD是早产儿、尤其是极低出生体重儿常见的并发症。由于该病死亡率高,且仍缺乏有效的治疗手段,是新生儿重症监护病房最为棘手的问题之一。该病存活者常遗留高反应性气道疾病、反复呼吸道感染等肺内并发症[2],以及喂养困难、生长发育异常等肺外并发症,严重影响早产儿生存质量[3],给家庭和社会造成了极大的养育压力和医疗负担[4]。BPD的病因和发病机制复杂,关于高氧、有创机械通气、感染及遗传等方面的研究较多,笔者在临床工作中发现早产儿早期液体摄入量与液体代谢也可能是BPD的高危因素,但此方面的文献较少且结论不一。因此,本研究采用回顾性病例对照研究方法,以临床结局为依据,在排除出生后明显畸形、严重感染、严重窒息、严重颅内出血及证实遗传代谢病等干扰因素的情况下,从早产儿生命早期探讨液体负荷与BPD发生的关系。现报道如下。
1 资料与方法
1.1 一般资料
采用回顾性病例对照研究,选取2017年11月至2020年3月中山大学附属东华医院和广州中医药大学深圳医院收治的无严重并发症的早产儿63例作为研究对象,按照临床结局不同分为BPD组(n=20)和非BPD组(n=43)。纳入标准:①出生体重<1800 g;②胎龄≤35周;③出生后建立了经脐静脉中心静脉(下腔静脉)置管,管道通畅有回血,并进行了连续4 d以上的中心静脉压(central venous pressure,CVP)监测。排除标准:①重度窒息、呼吸衰竭、颅内出血、失血性休克、需扩容的严重低血压、明显畸形者;②出生后4 d内有创机械通气时间超过6 h、出生后4 d内明确诊断感染者;③超声证实的症状性动脉导管未闭需用药关闭导管、证实或高度怀疑遗传代谢性疾病等患儿。BPD诊断标准为:指任何形式氧依赖>28 d[5]。
1.2 方法及观察指标
统计所有早产儿性别、胎龄(结合孕周的胎龄评估)、出生体重、诊断、住院时间、4 d内无创和有创通气时间等一般资料,4 d内液体摄入量和4 d内CVP为液体负荷指标。其中CVP每4~6小时测定并记录,直至导管拔除,每例早产儿每天(24 h内)取CVP均值作为当天的分析数据。
1.3 统计学方法
采用SPSS 22.0统计学软件进行数据分析。正态分布的计量资料以(±s)表示,组间比较采用独立样本t检验,非正态分布的计量资料以[M(Q1,Q3)]表示,两组间比较采用Mann-Whitney U检验;计数资料以[n(%)]表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组早产儿一般资料比较
BPD组胎龄和出生体重均小于非BPD组,BPD组住院时间、RDS发生率和无创通气时间均大于非BPD组,差异有统计学意义(P<0.05);两组性别比较,差异无统计学意义(P=0.855)。见表1。

表1 两组早产儿一般资料比较
2.2 两组早产儿液体负荷指标比较
2.2.1 两组出生后4 d液体摄入量比较 BPD组出生后4 d平均液体入量高于非BPD组,差异有统计学意义(P<0.05);BPD组前3 d液体摄入量高于非BPD组,其中第2天比较,差异有统计学意义(P<0.05),第4天略低于非BPD组,但差异无统计学意义(P>0.05),见表2。
表2 两组早产儿液体入量比较[±s,ml/(kg·d)]
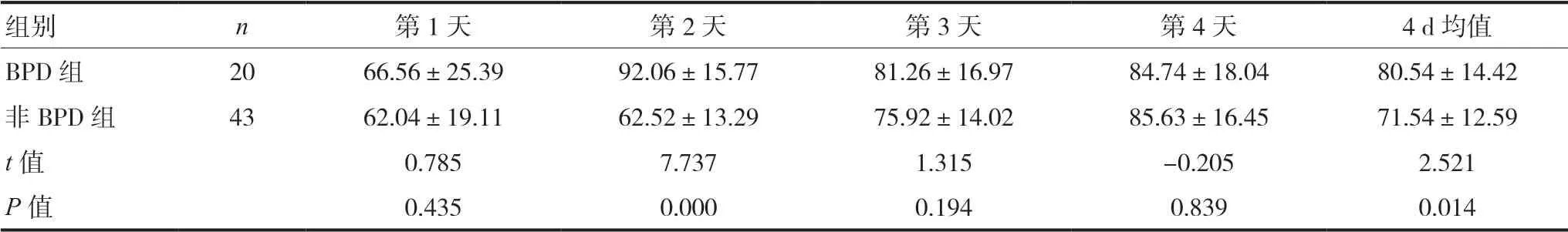
表2 两组早产儿液体入量比较[±s,ml/(kg·d)]
组别 n 第1天 第2天 第3天 第4天 4 d均值BPD组 20 66.56±25.39 92.06±15.77 81.26±16.97 84.74±18.04 80.54±14.42非BPD组 43 62.04±19.11 62.52±13.29 75.92±14.02 85.63±16.45 71.54±12.59 t值 0.785 7.737 1.315 -0.205 2.521 P值 0.435 0.000 0.194 0.839 0.014
2.2.2 两组出生后4 d CVP比较 BPD组出生后4 d平均CVP高于非BPD组,差异有统计学意义(P=0.010)。1~4 d CVP值BPD组均高于非BPD组,其中第2、3天比较,差异有统计学意义(P<0.05),见表3。
3 讨论
3.1 BPD的病因
既往研究表明多基因遗传[6-7]、早产儿本身肺发育不成熟,宫内外炎症反应引起肺的炎症损伤、氧中毒、氧化应激等是导致BPD的病理机制[1]。胎龄、出生体重、新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)、败血症、呼吸机相关性肺炎、机械通气、动脉导管未闭、贫血、肺透明膜病、巨细胞病毒感染等为支气管肺发育不良患儿的高危因素[8-9]。本研究在纳入研究对象时排除了一些公认的高危因素,从一般资料可以看出,两组在矫正胎龄、出生体重、无创机械通气时间上差异均有统计学意义,这与上述文献结果是一致的。关于液体入量是否和BPD的发生有关目前研究较少,且结论不一。有文献指出,生后早期液体摄入过多[8]、输液量过多与BPD发病相关[10]。但在一项针对液体摄入量对早产儿死亡率与并发症发生率的影响的Meta分析中指出:液体量与BPD发生率没有相关性[11]。本研究着重观察和分析液体入量和CVP是否和BPD的发生有关。从结果来看,BPD组和非BPD组两组间的液体入量和CVP是有明显区别的。
表3 两组早产儿CVP比较(±s,cmH2O)

表3 两组早产儿CVP比较(±s,cmH2O)
组别 n 第1天 第2天 第3天 第4天 4 d均值BPD组 20 3.95±0.76 4.62±0.73 4.55±0.67 4.10±1.01 4.36±0.59非BPD组 43 3.90±1.08 4.05±0.80 3.40±0.83 3.86±0.71 3.94±0.57 t值 0.187 2.696 2.618 1.074 2.654 P值 0.852 0.009 0.011 0.287 0.010
3.2 BPD与液体负荷的探讨
新生儿特别是早产儿易出现细胞内外液体的不平衡。与肠道吸收不同,静脉途径补充液体时营养素无法根据自身实际需要量进行调节,容易发生液体过多或不足。又由于早产儿存在以下因素:①体重越低心脏泵功能越低;②出生初期,有较多的细胞间液(如肺液)的回吸收;③胎儿循环转向成人循环心血管系统尚处于适应期;④胎儿循环时的生理孔道(动、静脉导管、卵圆孔)处于关闭过程,胎龄越小历时越长,对循环的影响可能越大;⑤胎龄越小泌尿系统排除多余水分的功能越不完善;⑥早期抗低血压扩容及营养输注,胎龄越小按体重输入的液体量越多;这些因素都有绝对或相对增加液体负荷的风险。
血流动力学临床观察指标有血压、心率、心排出量、中心静脉压、出入液量等,对于早产儿而言,血压测量不准确,没有较为明确的正常参考值,使得无创血压测量在临床上应用价值不高,建议对于需要监测的患儿应用有创动脉血压监测。液体摄入量,包括动静脉输注量、各种冲管液量、经胃肠道喂养量以及洗胃入量与回抽液量差值等。出液量主要包括尿量、粪便、血液标本的采集和不显性失水量,临床实际存在计量困难和不准确的问题。另外吸痰、保暖方法、环境温湿度等也会影响出入量的统计。现在无创超声心排血量监测等检查手段可以更加精准地反映静脉容量状态,但却无法做到动态监测,另外有些医院并未开展此项技术,故本研究选取了液体摄入量及CVP作为液体负荷指标,通过回顾性分析临床数据探讨它们在早产儿出生初期的变化与BPD发生的关系。
3.2.1 BPD与液体摄入量的关系 生后每天7:00统计前1天(24 h)液体摄入量,包括动静脉输注量、各种冲管液量、经胃肠道喂养量以及洗胃入量与回抽液量差值等。从结果可以看出,BPD组早产儿第1~3天每公斤体重每天摄入量大于非BPD组,其中第2天和4天总的平均液量差异有统计学意义,提示液体摄入量越大,BPD发生的可能性就越大。可能是由于液体负荷增加时,肺动脉血流增加引起血管静水压升高,导致肺水肿,肺顺应性下降;另外肺血流增加可引起中性粒细胞的边缘化和活化,增加肺炎症反应[12],可以使得动脉导管开放,而动脉导管开放是BPD发生的高危因素之一。
3.2.2 BPD与CVP的关系 本研究采用了临床上方便可行的CVP监测作为液体负荷观察指标之一,为了排除混杂因素,本研究统一选取了相同的脐静脉中心静脉(下腔静脉)置管方式和位置的患儿作为研究对象。从结果可以看到BPD组和非BPD组第2、3天的CVP值有明显区别,这与本课题前期研究结果一致[13],4 d的CVP平均值也有明显差别。婴幼儿血流动力学较成人有明显不同,目前暂无可靠的根据年龄分层的CVP正常值。本课题前期研究监测了早产儿7 d的CVP,得出了1~7 d临床参考值如下:3.67~4.21,4.03~4.49,3.90~4.33,3.67~4.19,3.29~3.97,3.14~3.94,7 d的平均值为3.80~4.02[14]。本次研究BPD组的1~4 d及4 d的平均CVP值均高于以上参考值。CVP是上腔静脉和下腔静脉进入右心房的压力,能很好地评估右心舒张末期压力和静脉回流量,并间接反映右心室充盈压和右心功能,在指导早产儿补液和器官功能保护方面具有重要意义。Rashid等[15]发表的一篇Meta分析显示液体超负荷引发静脉回流量增多,CVP增高,导致了脏器功能障碍,增加急性肾损伤的发生率,延长了机械通气时间、增加了院内病死率,而这些均是BPD发生的高危因素。
CVP除了受心脏功能、血容量和血管张力影响外,还受许多外部因素的干扰,如机械通气、标准零点、腹腔压力等,使测量值不准确。这就要求护士在测量过程中应标准化、规范化操作,尽量减少误差,以此来准确反映容量状态,并结合其他血流动力学指标, 更好地指导补液和判断病情。具体操作过程如下。(1)仪器连接。脐静脉置管成功,回抽血通畅无阻力后,连接压力传感器(雅培制药有限公司)及有创压力监测仪(Dash 4000有创模块,美国GE公司),肝素生理盐水(1 U/ml)以0.5 ml/(kg·h)的速度持续泵入,维持测压管及脐静脉导管通畅。(2)测定条件。①患儿安静;②调整患儿位置,压力传感器探头呈水平状态,传感器中心位于腋中线水平;③回抽血通畅无阻力;④停止经导管输液及压力传感器维持液的输注;⑤暂停有创或无创通气;⑥检测前开放测压管调零;⑦监测数值无波动持续1 min以上。另外,现在临床上新生儿科常用的压力监测仪对于CVP的感应和显示只能精确到整数,如果能提高其灵敏度和精确度,显示至小数点后1~2位,对于早产儿CVP的判断和分析将会有一定帮助。
综上所述,本研究在对63例早产儿早期液体负荷进行回顾性分析时发现,BPD组的液体入量和CVP有高于非BPD组的趋势,提示早产儿BPD的发生可能与出生早期液体负荷升高有关。但要确切说明该两项指标与BPD的关系,还需扩大样本,纳入其他必要观察指标,进行前瞻性设计、研究和探索。

