短节段经皮椎弓根螺钉内固定联合单侧穿刺椎体成形治疗无神经症状型Ⅲ期Kümmell病
朱文潇,崔宏勋,赵庆安
(河南省洛阳正骨医院(河南省骨科医院)脊柱外科,河南 郑州 450000)
Kümmell病(Kümmell disease)是指椎体受到轻微创伤后逐渐出现进行性椎体高度减低,并伴有疼痛及局部后凸的一种骨折类型,为德国外科医师Hermann Kümmell在1895年率先提出。现今研究发现,此病以椎体中骨质缺血坏死与假关节产生为主要特征[1]。当局部后凸畸形出现时,往往伴有椎管狭窄,甚至脊髓压迫,产生神经症状,病程发展可分3期构成[2]。椎体后凸成形术(percutaneous kyphoplasty,PKP)或椎体成形术(percutaneous vertebroplasty,PVP)对于Ⅰ、Ⅱ期Kümmell病均能取得满意的临床疗效[3-4],但Ⅲ期 Kümmell病表现为椎管前壁破裂并硬膜囊受压,由于骨水泥向后渗入椎管,损伤神经的风险高,同时病椎内松质骨破坏、吸收,骨水泥在终板间难以有效锚定,达不到病椎稳定性重建目的,后期骨水泥发生移位风险也高[5],因此成为PKP与PVP的相对禁忌证[6]。本研究回顾性分析了河南省洛阳正骨医院脊柱外科2018年5月至2019年8月对11例Ⅲ期无神经症状型Kümmell病患者实施后路短节段经皮椎弓根螺钉(percutaneous pedicle screw,PPS)内固定+单侧穿刺PVP干预,取得了较满意疗效。
1 材料与方法
1.1 病例选择
1.1.1 纳入标准:1)年龄≥60岁;2)骨密度(BMD)测定T值≤-2.5(DXA法);3)影像学明确诊断为单节段椎体骨折,且为Kümmell病Ⅲ期,病椎局部Cobb角>30°。排除标准:1)脊柱肿瘤导致的病理性骨折;2)存在重度基础疾病合并症,对手术缺乏耐受性;3)既往有其他脊柱手术史。
1.1.2 一般资料:实验对象为河南省洛阳正骨医院脊柱外科于2018年5月至2019年8月收治的11例Ⅲ期Kümmell病患者,男5例,女6例;年龄60~82岁,平均年龄72.2岁。病程 3~8个月,平均5.5个月。7例无明显外伤史,2例摔伤,2例家务劳动后出现不适。所有患者均伴有胸腰背部疼痛进行性加重病史,尤以起床翻身等体位改变时为重,入院前均有1个月以上保守治疗史。病变节段:T11 2例,T12 4例,L1 5例。术前骨密度T值-4.4~-2.5,平均-3.4。术前X线片发现病椎高度下降,局部Cobb 角超过30°;CT可见伤椎内出现真空征,折线通过椎体后壁,其中5例伴不同程度椎管狭窄;MRI提示椎体内有气体或液体积聚,其中2例可见硬膜囊腹侧受压。
1.2 方法
1.2.1 手术方法: 气管插管麻醉后,患者采用常规俯卧位,将软垫横置于胸部与髂部,胸腰部得以自然伸展。首先G臂透视机定位伤椎上下临椎双侧椎弓根投影,切皮后穿刺针穿至椎体后1/3,取出针芯,然后将导针通过穿刺通道进入椎体前1/3处,套筒扩张软组织后沿导针将空心椎弓根螺钉置入,再截取合适长度纵棒,按当前体位下伤椎节段曲度预弯并连接钉尾,螺塞锁定。再对病椎于透视下行经单侧椎弓根穿刺处理,深度至椎体前1/3部位,由穿刺针向病椎椎体内注入拔丝期的骨水泥。整个过程中采取G臂透视,对骨水泥分布加以观察,若存在渗漏迹象,应对穿刺针深度与角度做出尽快调节。在骨水泥弥散相距椎体后壁很近时,结束推注,待体外骨水泥温度明显升高,将穿刺针取出。
1.2.2 疗效评估:对下述指标进行记录:手术时间、住院天数、出血量、推注骨水泥量与渗漏与否,术前、术后7 d与末次随访这3个时间点的病椎局部 Cobb 角、Oswestry 功能障碍指数(ODI)、病椎前缘相对高度与疼痛视觉模拟评分(VAS)。摄X线片进行随诊的时间包括:术后7 d、3个月、半年、1年。观察内固定及病椎稳定情况;X线片显示病椎局部 Cobb 角与前缘相对高度改变状况。患者术后疼痛改善状况、生活质量评估指标为VAS与ODI。
1.3 统计学分析

2 结果
11例手术均顺利完成,住院总天数10~17 d,平均(13.9±2.7)d;手术出血量40~60 mL,平均(44.81±5.33) mL;骨水泥推注量4~7 mL,平均(5.62±0.89)mL;术中操作时间120~145 min,平均(130.45±7.01)min。患者术后皆获随访,最短时间12个月,最长15个月,平均(14.27±1.01)个月。ODI、病椎局部 Cobb 角、VAS与病椎前缘相对高度与术前相比,术后7 d与末次随访时均明显改善(P<0.05)(表1)。1例术中发现无症状骨水泥渗漏至椎间盘,随访期间2例出现内固定轻度位移,其余未见相关并发症出现。典型病例见图1。
3 讨论
Kümmell 病好发于胸腰段椎体[4,7-8],治疗的目的主要在于矫正后凸畸形、重建病椎负重功能及局部序列稳定。为减少手术创伤,对于无神经症状的Ⅲ期 Kümmell 病患者,临床研究人员尝试通过短节段钉棒固定+PVP进行治疗,且得到理想效果[9]。
由于病椎内骨不连、假关节形成[10],非负重状态下Ⅲ期 Kümmell 病病椎前缘高度可有不同程度恢复、局部后凸畸形的部分矫正。在本研究中,术者在病椎前方自然张开、部分复位后,首先置入椎弓根螺钉,然后根据当前病椎局部序列对纵棒进行塑形并锁定,再行骨水泥填充。此过程中不对病椎高度与后凸畸形进行充分矫正,尽量避免患者体位过伸以及纵棒前凸过大,通过初步稳定病椎高度,于病椎内形成有完整周壁的空腔、减少骨水泥外溢风险同时,避免因先强化再固定时因病椎前缘过张影响骨水泥锚定,或者因椎弓根螺钉合拢、压缩,在邻近椎体内的切割影响术后稳定。研究中所有患者均获得术后满意疗效,进一步证明了症状改善与病椎局部畸形无明显相关性[11],可能与其稳定性重建有更大关联。
既往曾有学者报道Ⅲ期 Kümmell病短节段钉棒固定联合PVP术后出现螺钉移位、松动,甚至断裂,他们推测骨量减低以及骨组织结构的破坏可能是其原因[12-14]。由于骨质疏松属于全身进行性发展疾病[15-16],因此本研究中所有患者术前、术后均给与正规抗骨质疏松治疗(维生素钙剂、骨化醇、双磷酸盐等药物结合应用)。随访发现2例患者在术后12个月时X线片提示内固定有轻度位移,考虑其原因为患者术后3个月内自行停止抗骨质疏松用药,骨密度持续下降所致,但因观察病例较少,用药依从性及术后骨密度变化影响预后的结论缺乏统计学数据支持[17]。

表1 手术前后患者VAS、病椎局部Cobb角、ODI与病椎前缘相对高度的比较
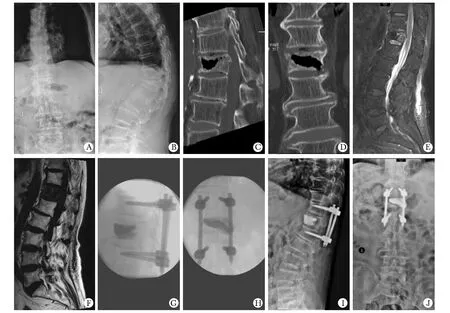
Preoperative X-ray showed the height of anterior edge of T12 significantly reduced, and local Cobb angle of injured vertebra was more than 30°(A,B); Preoperative CT and MRI showed intravertebra vacuum cleft(C, D, E, F); Postoperative X-ray showed the height of anterior edge and local Cobb angle of T12 had been corrected, and the vertebra fissure was fully filled with bone cement(G,H); X-ray at last follow-up showed there were no obvious change in the anterior edge height and Cobb angle of injured vertebra, and no change in the position of bone cement and screw rod(I, J)
总之,实施后路短节段PPS内固定+单侧PVP,同时辅以长期抗骨质疏松干预,能够使病椎后凸畸形得到比较理想纠正,部分椎体高度得以恢复,实现快速缓解疼痛,重建病椎负重功能及局部稳定性,是治疗无神经症状型Ⅲ期Kümmell病的有效方法。但此项研究样本量偏少以及随访时间偏短,故存在一定不足。
短篇综述

