糖尿病患者玻璃体切除术中不同角膜保护剂对眼表的影响
曾思雨,杜 磊,杨 娟,邢怡桥
0引言
玻璃体切除术因为常涉及到复杂的视网膜病变,一旦角膜不能提供良好的清晰度,将会影响术者的精细操作,所以维持手术视野的清晰至关重要。因此术中通常需要使用角膜保护剂保证角膜的湿润状态,平衡盐溶液(balanced salt solution,BSS)是最常用的角膜湿润剂,但是反复冲洗会有角膜损害的风险[1]。而糖尿病患者因为角膜神经受损感觉减退,导致杯状细胞丢失,进一步影响泪膜功能的稳定性,因此在接受手术治疗时,角膜上皮更易损伤,术后眼表症状重且恢复慢[2]。角膜保护剂羟丙基甲基纤维素(hydroxypropyl methyl cellulose,HPMC)、透明质酸钠-硫酸软骨素钠(sodium hyaluronate sodium chondroitin sulfate,SHSCS)均可以覆盖于眼表形成一层保护膜,避免角膜干燥,提供稳定清晰的屈光状态[3]。本研究探讨了糖尿病患者行玻璃体切除术时使用不同的角膜保护剂对眼表的影响,报告如下。
1对象和方法
1.1对象收集2019-01/2020-01于本院拟接受玻璃体切除术的糖尿病患者90例90眼,原发病因包括视网膜脱离26眼,糖尿病性视网膜病变30眼,黄斑裂孔10眼,黄斑前膜8眼,其它眼底病变16眼。纳入标准:(1)首次发病,经眼部B超、眼底照相等检查确诊玻璃体视网膜病变且符合玻璃体切除手术适应证;(2)既往糖尿病诊断明确,术前控制空腹血糖≤7.8mmol/L,餐后2h血糖≤10.0mmol/L;(3)既往无其他眼科疾病史、眼部外伤史及眼科手术史。排除术前存在干眼者。随机分为HPMC组、SHSCS组和BSS组,各30例30眼。HPMC组和SHSCS组术中分别使用HPMC和SHSCS覆盖角膜表面避免角膜干燥,BSS组术中使用BSS不断滴眼保持角膜湿润。三组患者年龄、性别构成比、术前眼压、术后眼压和手术时间差异均无统计学意义(P>0.05),但术中角膜保护剂使用次数差异有统计学意义(P<0.05),且SHSCS组少于HPMC组(t=8.098,P<0.05),HPMC组少于BSS组(t=27.022,P<0.05),见表1。本研究遵循《赫尔辛基宣言》,通过了本院伦理委员会批准,所有患者均签署知情同意书。
1.2方法
1.2.1手术方法术前1d清洗结膜囊及泪道,左氧氟沙星滴眼液点眼,每日4次。常规球后麻醉,23G巩膜穿刺刀在距角膜缘后3.5mm作颞上、颞下、鼻上方位巩膜穿刺口,颞下方穿刺口置入灌注管灌注平衡液。HPMC组和SHSCS组分别使用HPMC(CORNEA PROTECT,Bausch & Lomb)和SHSCS(DisCoVisc,Alcon)覆盖角膜表面避免角膜干燥,BSS组使用BSS不断滴眼保持角膜湿润。清除玻璃体及积血,视情况行视网膜激光光凝、冷冻、注气或硅油填充等。手术均由同一有经验医师顺利完成。术后给予普拉洛芬滴眼液、妥布霉素地塞米松滴眼液点眼,每日4次,持续抗炎预防感染2wk。
1.2.2观察指标(1)干眼相关指标:分别于术前、术后1wk,1、3mo进行泪液分泌试验(Schirmer Ⅰ test, SⅠt)、泪膜破裂时间(breaking up time,BUT)检查。SⅠt:表面麻醉后,将泪液检测滤纸一端折弯5mm,置于下睑内侧1/3结膜囊内,嘱患者轻闭双眼,5min后测量滤纸被泪水渗湿的长度。BUT:嘱患者眼球向上转动,在下穹窿部结膜放置荧光素钠滤纸条,要求患者眨眼数次后睁眼凝视前方,立即通过裂隙灯钴蓝光滤光片观察并记录角膜表面出现第1个黑斑的时间。(2)角膜厚度:使用Visante OCT分别测量术前、术后第1d, 1wk的角膜中央厚度。所有检查均由同一位技师在相同环境下进行,重复测量3次,取平均值。
统计学分析:采用SPSS 25.0统计学软件分析处理数据。计数资料以n表示,采用卡方检验进行比较;计量资料以均数±标准差表示,三个组间比较采用单因素方差分析,进一步两两比较采用LSD-t检验;不同观察时间点的重复测量指标采用广义估计方程进行分析。P<0.05表示差异具有统计学意义。
2结果
2.1三组患者干眼相关指标比较
2.1.1三组患者SⅠt比较术前和术后3mo,三组患者SⅠt差异无统计学意义(P=0.870、0.930);术后1wk,1mo,HPMC组与SHSCS组患者SⅠt差异无统计学意义(P=0.676、0.856),但BSS组分别与HPMC组、SHSCS组比较,差异均有统计学意义(P<0.05)。HPMC组患者术前与术后1wk SⅠt差异有统计学意义(P<0.05),术前与术后1、3mo SⅠt差异无统计学意义(P=0.211、0.667);SHSCS组患者术前与术后1wk SⅠt差异有统计学意义(P<0.05),术前与术后1、3mo SⅠt差异无统计学意义(P=0.723、0.930);BSS组患者术前与术后1wk,1mo SⅠt差异均有统计学意义(P<0.05),术前与术后3mo SⅠt差异无统计学意义(P=0.873),见表2。
2.1.2三组患者BUT比较术前和术后3mo,三组患者BUT差异无统计学意义(P=0.142、0.238);术后1wk,三组患者BUT两两比较,差异均有统计学意义(P<0.05);术后1mo,HPMC组与SHSCS组患者BUT差异无统计学意义(P=0.367),但BSS组分别与HPMC组、SHSCS组比较,差异均有统计学意义(P<0.05)。HPMC组患者术前与术后1wk BUT差异有统计学意义(P<0.05),术前与术后1、3mo差异无统计学意义(P=0.245、0.960);SHSCS组患者术前与术后1wk BUT差异有统计学意义(P<0.05),术前与术后1、3mo差异无统计学意义(P=0.124、0.201);BSS组患者术前与术后1wk,1mo BUT差异均有统计学意义(P<0.05),术前与术后3mo差异无统计学意义(P=0.050),见表3。
2.2三组患者角膜厚度比较术前和术后1wk,三组患者角膜厚度差异均无统计学意义(P=0.737、0.799);术后第1d,HPMC组与SHSCS组患者角膜厚度差异无统计学意义(P=0.778),但BSS组分别与HPMC组、SHSCS组比较,差异均有统计学意义(P<0.05)。三组患者术后第1d角膜厚度分别与同组术前比较,差异均有统计学意义(P<0.05),但术后1wk角膜厚度分别与同组术前比较,差异均无统计学意义(P=0.175、0.477、0.162),见表4。
3讨论
糖尿病患者的眼底病变虽然十分常见,但角膜、结膜和泪腺等眼前段的并发症往往被忽视。糖尿病对角膜上皮细胞和神经的进行性损害增加了患眼前节疾病的风险,包括干眼、角膜上皮糜烂、持续性上皮缺损以及严重威胁视力的角膜溃疡[4-5]。玻璃体切除手术常涉及视网膜脱离修复或视网膜增殖膜的剥除等精细操作,因此,保证良好稳定的可视性是手术成功的关键。但糖尿病患者在接受玻璃体切除术时,角膜需暴露在强光下,并且为了维持角膜的湿润和手术视野的清晰,常需要使用BSS对角膜进行反复冲洗,角膜上皮容易受损脱落,患者在术后往往容易出现干眼症状,包括干涩、异物感、视物模糊等症状。较大的手术切口、较长的手术时间和巩膜缝合都可能会造成更多的术后炎症和不适[1,6]。

表1 三组患者基本资料比较

表2 三组患者手术前后SⅠt比较
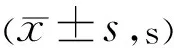
表3 三组患者手术前后BUT比较
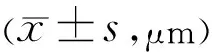
表4 三组患者手术前后角膜厚度比较
本研究发现,术后1wk时三组患者SⅠt、BUT均较术前发生明显改变,表明玻璃体切除术对泪液分泌量、泪膜稳定性均造成不同程度的影响。Lee等[6]发现,相比对照组,巩膜切开缝合组玻璃体切除术后BUT发生明显改变,分析认为巩膜切开缝合产生的机械应力以及巩膜伤口愈合过程会促进炎症细胞反应,进而影响结膜杯状细胞分泌黏蛋白,主要导致泪膜稳定性下降。而Mani等[7]研究发现,糖尿病患者玻璃体切除术后结膜杯状细胞密度显著降低,64%的患者泪液中炎症因子干扰素-γ水平增加了2倍,水通道蛋白5(aquaporin 5,AQP5)基因表达下降,而AQP5与泪液形成有关,结果表明玻璃体切除术对杯状细胞的破坏以及引起的功能障碍可能会导致免疫抑制功能丧失,并通过对树突状细胞的负反馈进一步加剧慢性炎症反应。Fujita等[8]研究也发现玻璃体切除术后泪液中炎症因子白细胞介素(interleukin,IL)-1β、IL-6及IL-8升高。手术显微镜下的光暴露也可能是导致术后干眼的因素之一,Hwang等[9]对行光照射后的兔眼表进行分析,结果显示泪液分泌减少,结膜杯状细胞丢失、黏蛋白生成减少和炎症反应增加,泪液成份分析显示IL-1β增加,而IL-1β是炎症反应标志物之一,它可以刺激细胞产生活性氧,进而通过炎症反应损伤眼表。Ipek等[10]进行的体外研究实验也表明,与对照组相比,暴露在光照下的细胞伤口愈合速度较慢,细胞存活率降低了20%。此外,有研究发现局部麻醉剂和含防腐剂的滴眼液在术前术后均可能加重炎症反应,导致杯状细胞丢失,破坏泪膜的完整性和稳定性[11]。
眼科手术中因为使用开睑器防止眼睛闭合,常需要使用角膜保护剂作为泪膜的替代物,以保持角膜上皮细胞的水合作用,提供清晰的手术视野。BSS是最常用的角膜湿润剂,由于BSS容易蒸发且滋润角膜的时间很短,在手术过程中需要经常反复冲洗角膜表面,反复冲洗不仅会使患者感到不适,还会给手术医生及助手带来额外的工作量[1]。HPMC、SHSCS均可以作为角膜保护剂,覆盖于角膜表面形成一层保护膜,避免眼表上皮微绒毛和微皱襞受损,提供足够的角膜水合时间,保证长时间良好的屈光状态,还可以避免杯状细胞丢失,减少泪液中水液层蒸发,减缓泪液中脂质层与黏蛋白层的接触,并且两种角膜保护剂均不含防腐剂,可以充分维持泪膜的稳定性[2,12]。本研究中,HPMC组、SHSCS组相比BSS组术中使用频率明显降低;术后1wk,1mo时,HPMC组、SHSCS组相比BSS组,SⅠt、BUT均有显著差异,HPMC组和SHSCS组SⅠt、BUT在术后1mo基本恢复至术前水平,BSS组则在术后3mo时基本恢复至术前水平,这表明HPMC、SHSCS均可以促进糖尿病患者术后眼表功能的恢复。此外,本研究发现,术中使用频率SHSCS组低于HPMC组,术后1wk时,HPMC组相比 SHSCS组BUT明显缩短,可能是因为SHSCS是一种主要成分为1.6%透明质酸钠和4%硫酸软骨素的黏性剂,具有清除自由基的作用,可以保护角膜,并且具有良好的弥散性[3],相较于HPMC来说,涂抹于角膜表面后均匀分布的时间更短,而HPMC的活性成分为2%羟丙基甲基纤维素,术中应用可以长时间维持角膜湿润并且减少角膜上皮剥脱的风险[2],但在实际手术中,使用时早期容易产生小气泡,可能会影响术者的操作,维持角膜湿润的时间较SHSCS短。但是SHSCS的价格高昂,几乎是HPMC的5倍,所以在临床中应用范围有限。
此外,本研究发现,术后第1d时三组患者角膜厚度较术前均明显增加,而Watanabe等[13]研究结果也发现,与术前相比,术后1wk角膜厚度显著增加,但术后1mo时与术前无明显差异。角膜厚度是反映角膜功能的重要指标,而玻璃体切除术后角膜厚度显著增加,可能是由于手术引起的炎症反应导致角膜内皮细胞功能下降所致,并且角膜厚度增加的程度与术后前房炎症反应的严重程度相关。此外,角膜厚度作为角膜透明度的替代指标,本研究中,术后第1d HPMC组、SHSCS组患者角膜厚度明显低于BSS组,表明术中使用HPMC、SHSCS均可显著改善术后角膜水肿,这与Siegel等[3]研究结果一致。
本研究的不足之处在于纳入研究的病例数、观察指标较少,尚需进一步的大范围、大样本研究。因为不同病程的糖尿病患者干眼指标差异较大,所以本研究排除了原本存在干眼的患者,角膜保护剂对于干眼患者的作用未来尚有待进一步研究。此外,本研究使用角膜厚度作为角膜透明度的指标,未来希望可以有方法直接量化角膜清晰度,便于分析术后角膜水肿的变化。
综上所述,糖尿病患者因为角膜功能障碍,玻璃体切除术后容易出现眼表损伤,术中使用HPMC、SHSCS均可以保护角膜,维持泪膜的稳定性,临床上可以根据实际情况选择不同的角膜保护剂,优化手术进程,为患者提供更好的术后效果。

