CT引导下经皮肺穿刺活检并发脑气体栓塞1例
何鹏臣 蒋涵 李宗平
CT引导下经皮肺活检穿刺(CT-guided transthoracic lung biopsy)是一项普遍使用的肺部病变诊断手术。该操作有肺部感染、血气胸以及咯血等并发症风险,大多数并发症可以治愈,极少留下后遗症。脑气体栓塞(cerebral air embolism)是极其少见的并发症,一旦发生往往进展迅速,造成患者严重后果,甚至危及生命。脑气体栓塞并进展成大面积脑梗死极为罕见。本文报告1例CT引导下经皮肺穿刺活检并发脑气体栓塞,现报告如下。
1 临床资料
患者,男,76岁,因“反复咳嗽、咳痰伴咯血2年,加重1周”于2021年8月16日入院。2年前,患者无明显诱因出现反复咳嗽咳痰,痰中偶有带血,无呼吸困难及憋气等症状,未行相关诊疗措施。1周前患者上述症状加重,咳嗽咳痰频率增加,遂来我院就诊。既往吸烟20余年,有慢性支气管炎及肺气肿病史,余无特殊。个人史及家族史无特殊。入院查体:体温36.5℃,脉搏117次/分,呼吸21次/分,血压135 mmHg/81 mmHg。氧饱和度:95%(鼻导管吸氧),双肺呼吸音较粗,可闻及散在湿啰音,以右下肺明显。辅助检查:血常规示白细胞12.95×109/L,中性粒细胞占66.74%。降钙素原(periarticular connective tissues,PCT)0.044 μg/L。凝血功能、肝肾功能正常。痰培养结果提示:流感嗜血杆菌。入院后行心脏彩超提示:心动过速,主动脉瓣轻度返流,考虑老年性退行性病变。胸部CT提示:考虑双肺支气管扩张伴渗出,实变不张,右上肺结节(图1A)。入院诊断:支气管扩张伴感染;右上肺结节,性质待查。入院后给予患者止咳、止血、抗肺部感染(根据药敏试验选择莫西沙星0.4 g,每日1次)治疗。为进一步明确右上肺结节性质,待患者病情稳定后,于8月25日在CT引导下经皮肺穿刺活检,CT平扫定位右肺上叶空洞性病变,明确进针方向后,穿刺至活检部分,CT确认后穿刺出条状软组织送检(图1B)。患者在穿刺过程中,突发双眼向左侧凝视,呼之不应,有痰中带血及少量鲜血从鼻腔流出,无肢体抽搐及震颤。查体:体温未测,脉搏190~200次/分,呼吸36次/分,血压127 mmHg/73 mmHg。神志昏迷,双侧瞳孔等大,对光反射迟钝,眼球向左侧凝视,头眼反射存在并引出眼震,双肺听诊呼吸音粗,闻及哮鸣音,四肢强直,双侧Babinski征阳性。建立口咽部通气道,面罩吸氧。患者右侧卧位,给予吸痰、吸氧等抢救措施。经积极抢救后监测血氧饱和度约为82%~90%,心率65~88次/分,血压80 mmHg/62 mmHg,同时给予患者高流量吸氧,复查头颅CT、头颈部CTA及胸部CT示:颅内未见大血管闭塞,颅内散在少许点状气泡影(图1C、D),右侧胸腔少量积液,右侧胸壁散在积气,右侧气胸,肺压缩体积约10%(图1E)。患者仍昏迷,考虑诊断:意识障碍待诊,急性颅内气体栓塞?支气管扩张伴感染;右上肺结节待查,肿瘤?炎症?转入ICU治疗。经多学科讨论后,拟定下一步治疗方案:在生命体征稳定情况下,安排高压氧气治疗,并每日安排医务人员陪舱;密切监测氧合情况,高压氧治疗过程中加强气道管理,保持气道通畅;带胸穿包入舱,必要时行胸腔穿刺术。8月26日患者生命体征有所改善,查体:体温 37.4℃,脉搏 105次/分,呼吸 25次/分,血压143 mmHg/92 mmHg。神志昏迷,双侧瞳孔等大等圆,对光反射迟钝,双肺呼吸音较粗,双下肺可闻及散在湿啰音,可闻及哮鸣音,生理反射存在,巴氏征阳性。血常规示白细胞7.35×109/L,中性粒细胞占 92.14%,血小板292×109/L。PCT 1.39 μg/L。复查头颅CT提示脑内点状气泡影消失,右侧大脑半球密度略减低,右侧脑室变窄并脑水肿,考虑急性脑梗死(图1F)。立即联系神经内科及神经外科急会诊,会诊意见指出虽头颅CT提示颅内气泡影有所下降,但脑皮质仍有水肿,需积极脱水降低颅内压,动态复查头颅CT,必要时行内外减压手术。考虑患者预后较差,患者家属最终拒绝继续进一步治疗并出院。
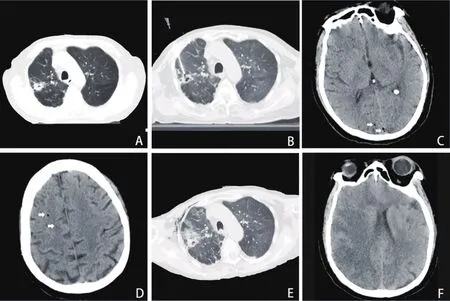
图1 患者影像学资料 A:患者右侧上肺可见孤立结节影,呈空洞样,边缘不规则。B:患者呈仰卧位,可见在CT引导下行经皮行右侧肺结节活检穿刺术,穿刺完毕在心脏大血管并未见到气体征象。C,D:在右侧额叶、颞叶、顶叶及矢状窦内均可见散在气体征象,可见气体广泛分布于脑动静脉系统(C标注箭头较大气泡CT值-241 Hu,D标注箭头较大气泡CT值-121 Hu)。E:穿刺后复查胸部CT,胸部可见右侧胸壁散在积气,右侧气胸,肺压缩体积约10%。F:转入ICU第2天复查,可见颅内气体征象减少,右侧大脑半球大面积脑梗死,考虑梗塞范围为右侧大脑中动脉分布区域。
2 讨论
本例是在进行肺穿刺活检时发生,进展迅速,发病急骤,虽经积极干预,预后较差。结合国外报道,在进行肺活检穿刺时发生全身系统性空气栓塞并发症发生率为0.001%~0.003%[1-2],以脑气体栓塞为主要表现则更为少见。有学者[3]总结了肺穿刺活检时造成空气栓塞的因素有:①外界空气和肺静脉的直接沟通;②气管静脉瘘或者其他与肺静脉的沟通;③在肺动脉循环系统的空气通过毛细血管系统流入肺静脉系统。故我们分析认为本例患者在行肺穿刺活检术过程中,肺静脉的压力较低,在穿刺过程中偶然造成肺静脉损伤后,导致空气通过针的尖端进入到肺静脉中,引起全身系统性的空气栓塞及脑气体栓塞。肺静脉压力和病变与左心房的位置有关,如果肺部病变低于左心房,当穿刺时,若伤及肺静脉,很容易导致该穿刺部位的出血而少引起气体栓塞;若肺部病变高于左心房的水平,若同时伤及肺静脉,气体会进入到肺静脉中并引起全身性气体栓塞[4]。所以穿刺时的体位非常重要,故我们提倡在行肺穿刺活检术时,仰卧位或侧卧位好于俯卧位。回顾本例患者,既往史存在长期吸烟并伴随慢性支气管炎,患者伴随的基础疾病及病灶的形态学特点也会增加形成气体栓塞的概率,空洞或囊性病变会增加术后导致气体栓塞的概率[5]。所以对于此类患者应该引起重视,手术前做好相应沟通。同时我们倾向于在使用穿刺针时,一旦穿刺到病检部位,操作完毕后,应迅速还原穿刺针芯,减少肺部暴露在外界的时间。同时在穿刺过程中,应避免咳嗽咳痰,尤其是当取活检拔出穿刺针针芯时。我们认为在穿刺过程中,突然发生的增加胸腔压力的动作也会增加外界空气通过穿刺针管道进入肺静脉的概率。
进行CT引导下经皮肺穿刺活检出现全身性系统性栓塞并表现出临床症状十分少见。脑气体栓塞一旦发生,患者病情进展迅速,预后较差,需引起警觉[6]。本例患者以脑气体栓塞为主,并表现为突发昏迷,四肢强直,双眼凝视,病理征阳性等症状体征,此时应迅速判断病情,根据典型症状及体征,迅速判断脑血管意外可能性。迅速复查CT影像学显示在右侧额颞顶叶均可见大面积的低密度灶,并考虑右侧大脑中动脉供血范围大面积梗塞。在头颅CT影像学显示在矢状窦内见到气体征象,说明形成气栓的范围较广,并广泛分布于颅内动静脉系统。这类患者很容易通过术后复查CT明确诊断,但部分无症状患者也很容易漏诊,仍然需引起重视[7]。若一旦发生脑气体栓塞,应尽早行全身肝素化治疗、高压氧或100%氧疗,可能会改善预后[8-9]。但本例患者总体预后不佳,虽第一时间确诊并拟定诊疗方案,经积极高压氧及氧疗等抢救措施,但患者神经症状进一步加重,病情持续恶化。故此类患者应高度重视,提高警惕。我们认为经积极抢救等处置后,患者症状及体征未明显改善,复查头颅CT过程中若脑水肿加重,甚至发生脑疝时,应毫不犹豫行去骨瓣减压术等内外减压术,以挽救患者生命。
综上所述,在穿刺过程之中,需始终保持病变位于左侧心房水平以下,取仰卧位或侧卧位,俯卧位会增加发生空气栓塞概率。设计穿刺靶点时,避免穿刺活检空洞或囊性病变。在穿刺过程中,要始终保持患者避免咳嗽咳痰。在穿刺到病变之前,要始终保持穿刺针芯位于穿刺针之间,保持穿刺针的密闭性,防止外界气体进入。术后不管是否发生并发症,常规复查胸部CT。若发生脑气体栓塞,早期行全身肝素化、高压氧或100%氧疗,改善患者预后。

