158例原发性胆囊癌根治性手术临床疗效及预后因素分析
李斌斌,孙鼎,何骏,杨小华,秦磊,钱海鑫
(苏州大学附属第一医院 普外科,江苏 苏州 215006)
胆囊癌是消化道系统最常见的恶性肿瘤,发病率为(1.0~4.0)/10万,位居消化系统恶性肿瘤的第六位[1-3]。胆囊癌早期缺乏典型症状,具有进展快、恶性程度高、远期预后不佳等临床特点,5年生存率仅约10%~30%[4-6]。胆囊癌根治术是目前唯一可能治愈此疾病的外科术式,但远期生存率仍不乐观。因此,本研究回顾性分析2012 年1 月至2019 年9 月苏州大学附属第一医院收治的158 例原发性胆囊患者的临床及病理资料,旨在探讨经根治术治疗的原发性胆囊癌患者远期临床疗效和影响其预后的独立危险因素。
1 资料和方法
1.1 一般资料
158例原发性胆囊癌,其中男57例,女101例,男女比例0.57:1;年龄30~84岁,平均(64.0±10.4)岁。
1.2 纳入标准和排除标准
纳入标准:(1)常规病理明确为原发性胆囊癌;(2)经根治性手术治疗的患者;(3)不伴有其他系统恶性肿瘤。
排除标准:(1)术前或术中进行其他方式的抗肿瘤治疗;(2)临床资料不完整或失访的患者。
1.3 术前辅助检查
实验室检查包括血常规、生化常规,肿瘤指标等;术前常规行B超,CT或MRI等影像学检查明确诊断,必要时行PET-CT排除远处转移。
1.4 手术方式
依据术前CT或MRI等相关辅助检查结果判断术前分期和制定手术方案。术中根据探查结果和快速病理进一步明确分期,不同的分期实施相应的根治性手术。Tis和T1a期患者行腹腔镜或开腹胆囊切除术;T1b~T3期患者需根据不同情况行胆囊切除术+常规或扩大淋巴结清扫+肝切除术(楔形或IVb+V段,甚至半肝及以上);T4期患者常需在胆囊癌根治术的基础上联合周围脏器切除(包括右半结肠切除、胃大部切除术、甚至肝胰十二指肠切除术等)。常规淋巴结清扫范围:胆囊颈部、胆总管、门静脉及肝固有动脉处淋巴结;扩大淋巴结清扫范围:常规淋巴结清扫范围+肝总动脉、胰头后上区域等更远处淋巴结。
1.5 病理学诊断标准
根据WHO 2010 年发布的定义进行病理诊断分类[7],TNM分期采用美国癌症联合会第8版AJCC分期[8]。
1.6 分析指标
分析患者临床表现,术前影像学和实验室检查结果、手术情况、病理资料、随访及生存时间。将人口学特征(性别、年龄)、基础疾病(高血压病、糖尿病)、术前总胆红素、病理资料(肿瘤大小、肿瘤部位、肿瘤位置、病理类型、分化程度、肝脏侵犯、神经侵犯、脉管侵犯、切缘情况、浸润深度、N分期)、术后辅助化疗纳入单因素和多因素分析。
1.7 随访方式
采用门诊和电话相结合的方式进行随访,术后每3~6 个月随访1 次,以死亡为终点,记录患者术后生存时间,随访时间截止至2020年9月1日。
1.8 统计学分析
应用SPSS 23.0统计学软件进行研究分析。符合正态分布的计量类资料以(±s)表示,偏态分布的计量资料以M(范围)表示,计数类资料以百分比表示。应用Kaplan-Meier法绘制生存曲线计算生存率,单因素生存分析用Log-rank检验,多因素分析采用Cox回归模型。P<0.05代表差异具有统计学意义。
2 结果
2.1 一般临床表现
158 例原发性胆囊癌患者,其中19 例为意外胆囊癌。临床表现:右上腹疼痛102 例,腹胀、恶心、呕吐32例,纳差、乏力、消瘦26例,皮肤黄染8例,发热11例,无症状者36例。合并症:胆囊结石58例,胆囊息肉32例,肝内外胆管结石2例,高血压病68例,糖尿病23例。
2.2 影像学和实验室检查结果
术前肿瘤标志物联合影像学检查是目前主要的诊断方式。本组中,腹部B超、CT、MRI检查诊断率依次为67.38%(95/141)、86.21%(100/116)、61.53%(40/65);此外CA199阳性率42.73%(50/117),CEA阳性率26.54%(30/113),CA125 阳性率20.35%(23/113)。
2.3 手术情况
158例患者均行胆囊癌根治手术,其中腹腔镜手术26例,分别为腹腔镜下胆囊切除术13例,腹腔镜下胆囊癌根治术13例(楔形或IVb+V段肝切除)。另外132例行开腹胆囊癌根治术,依次为楔形或IVb+V段肝切除106 例,半肝及以上肝切除14 例,肝胰十二指肠切除3 例,联合右半结肠+远端胃切除1 例,联合右半结肠切除5例,联合远端胃切除1例,联合小肠及大网膜部分切除2例。
20例出现围手术期相关并发症,包括胸腹腔积液7例,肝功能不全6例,腹腔感染3例,胆漏2例,胰漏2例,围手术期无死亡病例。中位淋巴结检出数目3枚(0~17),中位阳性淋巴结数目1枚(1~6)。
2.4 病理学检查结果
腺癌142 例(包括9 例乳头状腺癌,6 例绒毛状腺癌,4例黏液腺癌、1例印戒细胞癌),腺鳞癌9例,神经内分泌癌4例,鳞癌、肉瘤样癌和癌肉瘤各1例。分化程度:17例高分化,84例中分化,50例低分化,另外7例分化程度不详;肿瘤位置及部位:腹腔侧75例,肝脏侧83例;肿块位于胆囊颈部13例、胆囊体部46例,胆囊底部99例;肝脏侵犯41例,神经侵犯18 例,脉管侵犯8 例,65 例伴有淋巴结转移。TMN分期:0期11例,I期25例,IIA期17例,IIB期21例,IIIA期15例,IIIB期48例,IVA期11例,IVB期10例。
2.5 随访情况
本组病例中位随访时间30.5(6.1~100.5)个月,生存时间30.1(5.0~100.4)个月。所有患者术后第1、2、3年累积生存率分别为86.6%、71.1%、60.9%(见图1、2)。
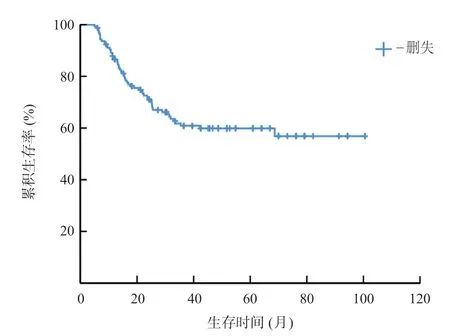
图1 158例根治性手术治疗的胆囊癌患者总体生存曲线
2.6 影响预后的单因素分析
单因素分析结果表明:术前总胆红素≥100 μmol/L、肿瘤大小>5 cm、胆囊颈部肿瘤、非腺癌、肿瘤低分化、侵犯肝脏、侵犯神经、切缘阳性、浸润深度达T4期、N分期为N2期是影响胆囊癌预后的危险因素(P<0.05),而女性、年龄≥65岁、存在基础疾病(高血压、糖尿病)、肝脏侧肿瘤、侵犯脉管和术后接受辅助化疗均不是影响预后的重要因素(见表1)。
2.7 影响预后的多因素分析

图2 不同TMN分期胆囊癌患者生存曲线
多因素分析结果显示:浸润深度达T4 期、N分期为N2 期是影响胆囊癌预后的独立危险因素(P<0.05)(见表2)。
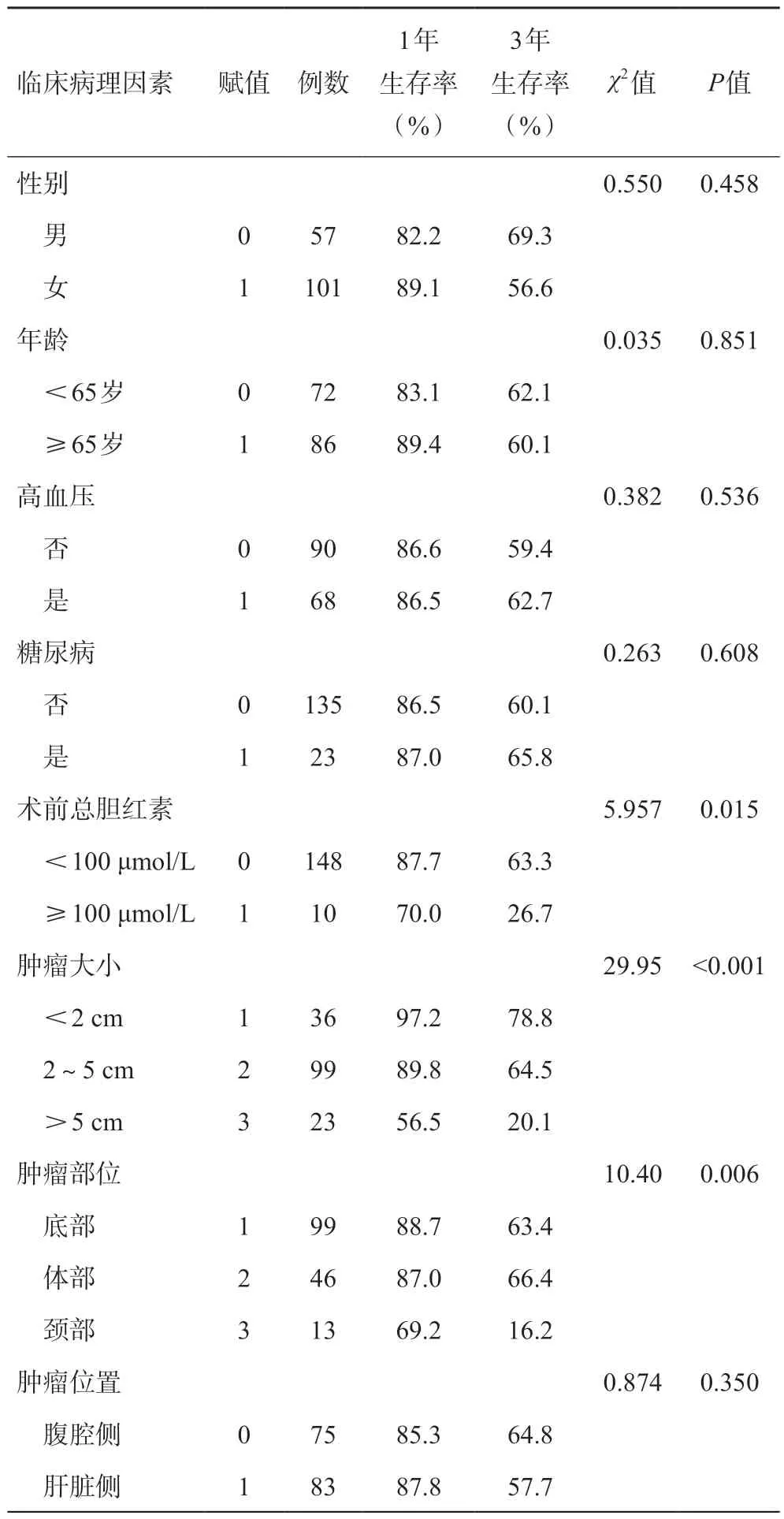
表1 158例原发性胆囊癌患者的单因素预后分析
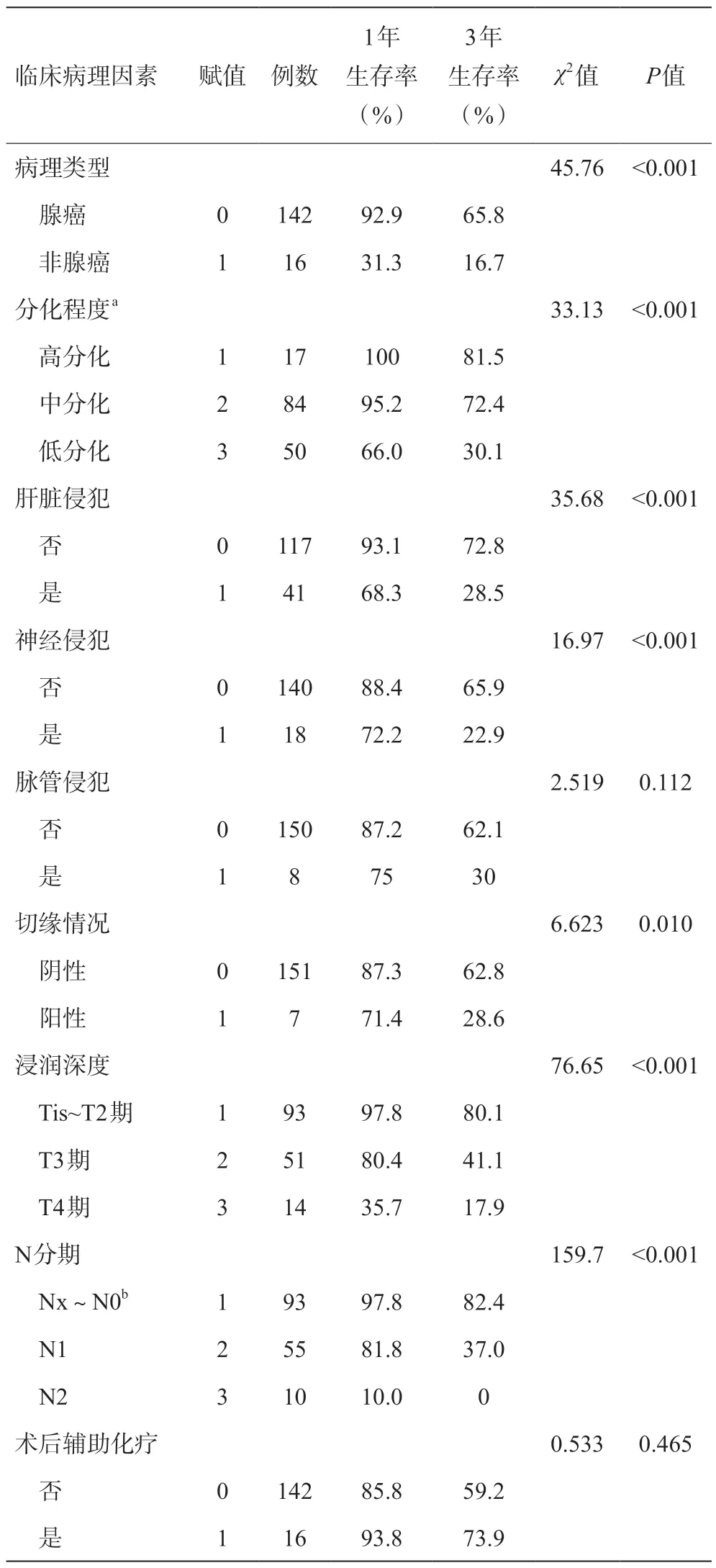
续表1
3 讨论
胆囊癌是高度恶性的消化系统肿瘤,早期无特殊表现,当出现右上腹痛、腹胀,甚至皮肤及巩膜黄染等胆道系统非特异性症状而就诊时,往往提示疾病已处在进展期[4,9]。鉴于胆囊特殊的解剖位置,一旦发生恶变,易侵袭肝脏、十二指肠等周围邻近脏器或结构,最终造成极差的预后。
本研究Cox多因素回归分析表明:浸润深度达到T4期是影响胆囊癌预后的危险因素之一,这与国内外研究结果相一致[10-11]。本组T4期患者行扩大根治术后,中位生存时间为9.6个月,远低于其他各期。Chen等[12]回顾性临床研究表明未手术的T4期胆囊癌中位生存时间仅2.3个月,而通过根治手术治疗能显著延长生存时间[12](P=0.007)。由此可见,根治性外科手术是增加T4期胆囊癌生存时间的重要手段。为获得R0切除,常需大范围肝切除、联合周围脏器或肝胰十二指肠切除术(HPD)[13-14]。从Yamamoto等[15]研究可以看出HPD能有效延长T4期胆囊癌的中位生存时间。更应值得注意的是,欧洲另一项多中心的研究显示31例晚期胆囊癌行HPD治疗,术后3年总生存率可达到30%[16]。尽管既往文献支持胆囊癌扩大根治术是T4M0 期胆囊癌的首选治疗方案,且疗效尚能接受,但此术式亦是一把双刃剑。正如Kuipers等[13]所报道,晚期胆囊癌行扩大根治术围手术期病死率和并发症发生率分别为12%、58%。尤其对于HPD而言,本组3例T4期胆囊癌实施HPD,均出现手术并发症,分别是2例胰漏,1例肝功能不全。Zhou等[17]报道397例HPD患者的术后围手术期并发症发生率高达78.9%,胰漏占36.7%,肝功能不全占34.4%,本研究结果与其相近。笔者认为外科治疗T4期胆囊癌,术前应评估全面、准备充分、谨慎手术,应以延长患者生存时间、提高生活质量为首要目的。
淋巴结转移是导致胆囊癌预后变差的重要原因之一,本文研究结果显示N分期为N2期是影响胆囊癌预后的独立危险因素。国外学者同样认为N2 期是造成胆囊癌短期内复发、远期预后不良的主要原因[18-19]。众所周知,淋巴结清扫是确定N分期的前提,同时也是防止肿瘤复发所不可或缺的手术步骤。截至目前,有关淋巴结清扫的确切范围还未达成共识。尽管许多文献均提示胰头后上淋巴结(13a组)是胆囊癌的前哨淋巴结,与预后生存情况有着紧密的联系[20-21]。但和以往规定的淋巴结清扫范围相比,包含13a组的扩大清扫能否有助于改善预后,至今尚未有定论[22-24]。本组61例扩大淋巴结清扫,主要集中在晚期胆囊癌,与常规清扫相比,未能提高总生存率。分析原因可能与两组间肿瘤的生物学特征分布不均有关。相反,何红莹等[23]却发现扩大淋巴结清扫有助于降低T3期胆囊腺癌复发率,延长无瘤生存时间。另外,全国多中心的病例对照研究证明扩大淋巴结清扫对提高T4期胆囊癌远期生存率具有积极的作用[24]。除此之外,国内研究还认为扩大淋巴结清扫能增加检出的淋巴结数目[25]。回顾本研究发现:扩大淋巴结清扫可检出淋巴结的中位数达8 枚,而行常规清扫检出淋巴结的中位数则减少至2 枚,所以前者更符合指南的要求,有助于N分期。更有意义的是,国外专家通过分析4 577例胆囊癌病例后进一步得出淋巴结检出数目≥6 枚是胆囊癌预后的保护性因素[26]。为此,笔者相信在熟练操作的前提下,扩大淋巴结清扫可检出更多淋巴结,提高N分期的准确性,为后续的多学科综合治疗提供重要的理论依据。

表2 158例原发性胆囊癌患者的多因素预后分析
综上所述,浸润深度达到T4期,N分期为N2期是影响胆囊癌预后的独立危险因素。外科治疗晚期胆囊癌时,应术前全面评估,谨慎手术,以减少并发症和提高远期生存率为手术宗旨。在技术条件允许的情况下,扩大淋巴结清扫能增加淋巴结检出数目,准确分期,有助于改善预后。但由于本研究样本量少且为单中心回顾性研究,上述结论仍需前瞻性、多中心的临床研究加以验证。

