多参数超声评分法在胎儿肾积水产前诊断及预后评估中的应用研究
向远超,杨 军,余世万,孙 凯,张 龙,魏艳青,黄兰露
(河南省南阳市第二人民医院小儿外科,河南 南阳 473000)
胎儿肾积水发病率约为0.9%~2.5%,多因肾盂输尿管梗阻所致,病理性肾积水无法自愈,影响胎儿肾脏发育,严重威胁胎儿宫内安全及预后[1]。超声是诊断胎儿肾积水的首选方法,目前常用美国胎儿泌尿协会(SFU)、肾盂前后径(APD)等分级方法,SFU分级为主观判断型,缺乏量化标准,APD分级太过宽泛,难以有效指导预后[2]。肾积水临床主要表现为肾盂扩张,APD增加,肾实质厚度(RPT)变薄,肾动脉血流循环障碍,血流阻力指数(RI)升高。根据胎儿肾积水轻重程度将APD、RPT、RI予以量化评估,构建一个多参数超声评分(MPUS)系统,能规避APD、RPT、RI单一评估的缺陷[3]。目前MPUS应用于胎儿肾积水文献报道很多,但有关病理性肾积水与生理性肾积水APD、RPT、RI、MPUS值、以及诊断效能关注较少。本文主要分析MPUS在胎儿肾积水产前诊断及预后评估中的应用效果。
1 资料与方法
1.1 一般资料收集2017年4月至2019年3月在我院妇产科产前B超检查胎儿肾盂积水的孕产妇132例,纳入标准:①符合Siemens等[4]诊断标准:20~30孕周,APD≥8 mm;>30孕周,APD≥10 mm;②均为单胎;③经医院伦理委员会批准,孕妇或家属知情同意。排除标准:①合并全身畸形胎儿;②伴有其他脏器疾病及系统疾病胎儿;③无完整影像资料、病历资料胎儿。排除合并全身畸形8例、流产5例、失访3例,最终纳入研究对象116例。孕周20~40周[(34.25±4.12)周];年龄22~36岁[(27.12±4.20)岁]。
1.2 检查方法①采用美国GE Voluson 730型四维彩色超声诊断仪(探头频率3~5 MHz),取孕妇仰卧位或侧卧位,常规切面测量胎儿双顶径、头围、腹围、股骨长径、胎盘位置、羊水及脐动脉。以脊柱为中心,显示胎儿双肾横纵切面,测量APD、RPT、RI。②胎儿出生前,要求孕妇每2周复查一次。胎儿出生后,严重肾积水胎儿1周内再次行超声检查。所有患儿1、3、6个月再次复查。
1.3 MPUS法赋值方法选取APD、RPT、RI三项参数作为超声评分,参照SFU分级法[5]、潘日安[6]文献资料,根据肾积水轻重程度赋值0~3分,三项参数评分之和为超声评分。三项参数赋值见表1。

表1 胎儿肾积水MPUS表
1.4 判断标准①肾积水:生理性肾积水:产后肾积水消失或APD<10 mm,同时未发生输尿管扩张或膀胱输尿管返流;病理性肾积水:产后出现结构异常或伴有膀胱输尿管返流。②APD判断标准:APD≥13 mm为病理性肾积水;APD<13 mm为生理性肾积水。③RPT判断标准:RPT<4 mm为病理性肾积水;RPT≥4 mm为生理性肾积水。④RI判断标准:RI≥0.70为病理性肾积水;RI<0.70为生理性肾积水。⑤MPUS:MPUS≥6分为病理性肾积水;MPUS<6分为生理性肾积水。
1.5 观察指标①胎儿出生随访情况;②APD、RPT、RI、MPUS比较;③诊断效能:包括灵敏度、特异度、准确度、阳性预测值、阴性预测值。
1.6 统计学方法使用SPSS 21.0统计学软件对数据进行分析。计量资料用均数±标准差表示,组间比较采用t检验;计数资料用[n(%)]表示,比较采用卡方检验。P<0.05为差异有统计学意义。
2 结果
2.1 胎儿出生随访情况116例肾积水胎儿中,左肾74例,右肾25例,双肾17例,共133只肾积水,其中生理性肾积水104只,病理性肾积水29只。104只生理性肾积水中,产后首次检查肾积水消失或减轻60只,3个月检查恢复正常25只,6个月检查恢复正常16只。29只病理性肾积水中,肾盂输尿管梗阻11只,巨输尿管5只,膀胱输尿管返流4只,肾盂输尿管狭窄4只,输尿管中段梗阻3只,膀胱输尿管梗阻2只。其中7只出生6个月行手术治疗,22只行保守治疗。
2.2 APD、RPT、RI、MPUS比较病理性肾积水组APD、RI、MPUS高于生理性肾积水组,RPT低于生理性肾积水组(P<0.05)。见表2。
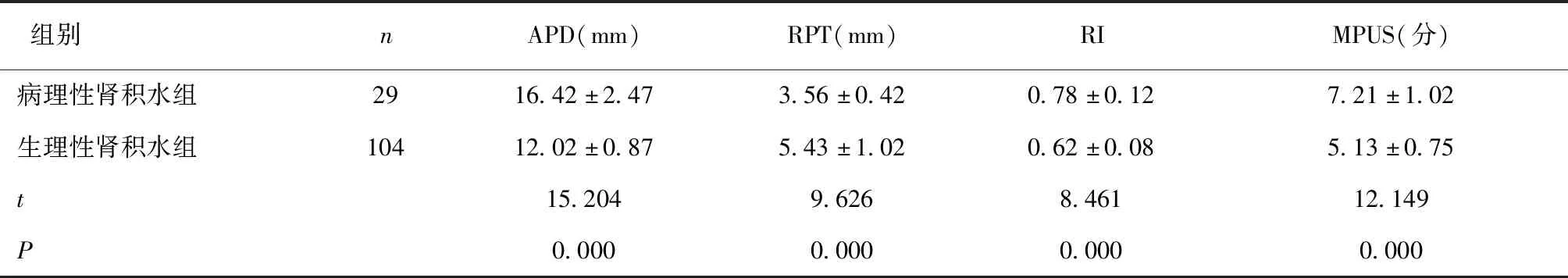
表2 病理性肾积水与生理性肾积水APD、RPT、RI、MPUS比较
2.3 检出结果APD检出病理性肾积水38例(误诊15例),生理性肾积水95例(误诊6例)。RPT检出病理性肾积水35例(误诊11例),生理性肾积水98例(误诊5例)。RI检出病理性肾积水35例(误诊10例),生理性肾积水98例(误诊4例)。MPUS检出病理肾积水30例(误诊3例),生理性肾积水103例(误诊2例)。见表3。
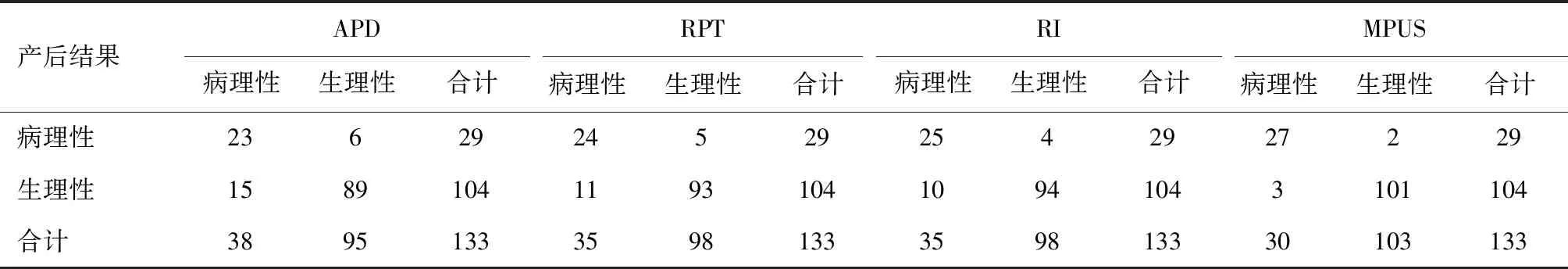
表3 APD、RPT、RI、MPUS检出结果比较
2.4 诊断效能比较APD、RPT、RI、MPUS诊断胎儿肾积水灵敏度与阴性预测值比较,差异无统计学意义(P>0.05)。MPUS诊断胎儿肾积水特异度、准确度高于APD、RPT、RI,阳性预测值高于APD、RPT(P<0.05)。见表4。
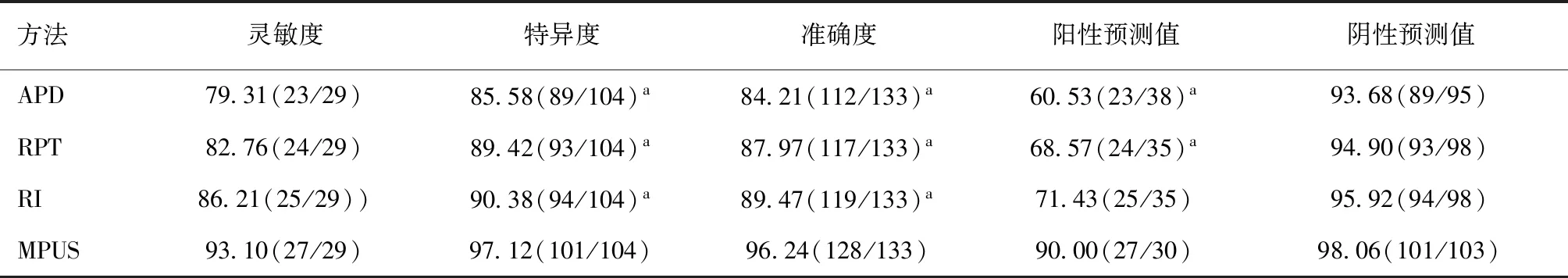
表4 APD、RPT、RI、MPUS诊断效能比较 [%(n)]
3 讨论
肾积水包括生理性肾积水与病理性肾积水,生理性肾积水也称“一过性”肾积水,大多可自行消退,不影响胎儿生长发育。病理性肾积水也称不可复肾积水,多因尿路梗阻所致胎儿肾盂集合系统分离,可造成尿路感染、肾功能下降等严重后果,需要采取积极的医疗干预措施[7]。如果寻找有效的方法,早期鉴别诊断生理性与病理性胎儿肾积水,为医学干预及优生优育提供参考,是摆在妇产科医务工作者面前的一道课题。
超声检查通过观察妊娠周期内胎儿肾盂集合系统分离与扩张情况,能够判断肾积水轻重程度,分辨生理性肾积水与病理性肾积水,但超声诊断标准仍有待商榷[8]。SFU根据肾盂集合系统扩张程度分为0~Ⅵ级,其分级主要通过图像主观分析,缺乏量化评估,且分级较为复杂,用于国人胎儿肾积水诊断并不十分理想[9]。APD为肾盂前后径,目前临界值尚无“金标准”。无论何种APD临界值,均有许多交叉病例[10]。王展等[11]研究报道,以12.25 mm作为APD临界值,预测肾积水胎儿晚期是否需要手术敏感度、阳性预测值仅为66.7%、51.7%。刘慧丽等[12]研究报道,以8.3 mm为APD临界值,预测肾积水患儿产后自愈敏感度、特异度分别为83%、71%。本文研究中,以13 mm为APD临界值,误诊病理性肾积水15例,生理性肾积水6例,阳性预测值仅为60.53%。说明单纯使用APD难以准确进行胎儿肾积水产前诊断及预后评估。
胎儿肾积水实质为尿液潴留在肾盂集合系统,尿液排出障碍、尿液从膀胱返流为其主要原因,且大多为生理一过性的。本文研究中,133只肾积水中生理性肾积水104只,占78.20%,产后6个月内均自愈。29只病理性肾积水,7只出生行手术治疗,22只行保守治疗。尽管没有终止妊娠或产后死亡发生,但肾积水程度越严重,预后越差已成定论。RPT比APD更能准确诊断及预测胎儿肾积水,有文献报道,以7 mm为RPT临界值时,预测生理性肾积水准确率为100%,可能与肾实质厚度主要受肾小盏扩张影响有关[13]。RI是反映肾血供动力学指标,胎儿肾盂集合系统分离可致肾血管受压,导致肾动脉RI升高。当RI≥0.70时,提示胎儿存在尿路梗阻[14]。本研究中,病理性肾积水组RI高于生理性肾积水组,RPT低于生理性肾积水组,说明RI更能反映胎儿肾积水的病理过程。
MPUS将APD、RPT、RI三大要素赋值,构建一个超声评分系统,能够为诊断评估提供更为全面的信息,规避单一参数诊断评估的不足。同时数据量化也能为诊断评估提供方便,根据循证医学与临床经验设置临界值,可保证诊断评估的准确性[15]。本文研究中,以6分为MPUS临界值,结果表明,MPUS诊断评估胎儿肾积水特异度(97.12%)、准确度(96.24%)、阳性预测值(90.00%)明显高于APD、RPT、RI(P<0.05)。与陈霞等[16]文献报道基本相似。
综上,多参数超声评分法应用于胎儿肾积水产前诊断及预后评估中,能够提高诊断评估准确率,对于指导肾积水胎儿医学干预、优生优育,有积极的应用价值。需要指出的是,本文肾积水胎儿来自同一家医院,且缺乏不同MPUS临界值的比较,需要后续开展多中心、大样本研究逐步完善。

