老年患者良性阵发性位置性眩晕与脑血管病的相关性分析
王 红 刘海辉
良性阵发性位置性眩晕(BPPV)为外周性眩晕疾病,临床十分常见,头部位置特殊改变会引起反复且短暂的强烈眩晕,可伴有眼震症状。研究称与18~39岁的人群相比,老年人患BPPV的概率高出6倍,终生患病率为2.4%左右[1]。当前临床尚未完全明确BPPV的发生机制,比较公认的学说为“嵴帽结石症学说”与“管石症学说”。多数原发性BPPV患者无法明确病因,占比约为60%~90%[2]。BPPV为自限性疾病,目前临床首选耳石复位疗法治疗,但资料称约有20%~30%的复发率,10年复发率为50%左右[3]。BPPV好发于中老年人,女性较多,此类患者多存在偏头痛、高血压、糖尿病、骨质疏松等慢性并发症,导致BPPV有更加复杂的临床表现。近年临床开始关注BPPV发病因素中血管因素的作用,已有研究证实BPPV的发生与全身血管状态密切关联[4]。本研究选取78例老年BPPV患者与78例非老年BPPV患者,通过分析BPPV易患因素探讨BPPV与脑血管病的相关性,报道如下。
1.资料与方法
1.1 一般资料 本次纳入研究对象为我院神经内科2019年1月至2020年12月收治的老年BPPV患者78例,设为观察组,其中男性20例,女性58例,年龄为60~91岁,平均年龄为(72.5±6.4)岁。纳入标准[5]:①有典型眩晕发作史,与中华医学会耳鼻咽喉头颈外科分会制定的BPPV诊断标准相符;②变位试验结果为阳性,即滚转试验或Dix-Hallpike试验诱发特征性眼震(有疲劳性且潜伏期在30s内)与眩晕;③手法复位治疗后症状改善;④知晓本研究并同意。排除标准:①合并严重心脑血管疾病、颈椎病或脊椎畸形等手法复位禁忌证者;②头部肿瘤或创伤史者;③合并梅尼埃病或前庭神经元炎及其他神经系统病变者;④体内存在金属植入物或异物等MRI检查禁忌证者;⑤使用耳毒性药物者。研究另选取同期于我院体检的非BPPV患者78例,设为对照组,其中男性21例,女性57例,年龄为60~87岁,平均年龄为(70.8±6.9)岁。两组患者基础资料存在均衡性(P>0.05)。本研究符合伦理学要求。
1.2 方法
1.2.1 资料收集:全面收集两组研究对象的相关资料,包括现病史、既往史,重点了解有无高脂血症、糖尿病、冠心病、高血压等病史及相关治疗史;对观察组所有患者开展变位试验;脑血管病易患因素如头颅彩色多普勒超声(CDFI)、磁共振(MRI)及血管成像(MRA)、血清尿酸(UA)、总胆固醇(TC)及空腹血糖(FPG)水平等。
1.2.2 头颅检查:两组研究对象均于我院放射科接受常规头颅MRI检查,应用3.0T西门子磁共振扫描仪,分别采取参数为2000ms(TR)、9.2ms(TE)、5mm(层厚)、192×256(矩阵)、220mm(FOV)、1.5mm(层间隔)的轴位T1/FLAIR,参数为4500ms(TR)、93ms(TE)、5mm(层厚)、192×256(矩阵)、220mm(FOV)、1.5mm(层间隔)的TSE/T2WI及参数为8000ms(TR)、86ms(TE)、5mm(层厚)、186×256(矩阵)、220mm(FOV)、1.5mm(层间隔)的冠状位T2-FLAIR序列。采用3DTOF序列开展头颅MRA检查,参数为20ms(TR)、3.59ms(TE)、0.65mm(层厚)、210mm(FOV)、1.0mm(层间隔)。
1.2.3 颈部血管超声:两组研究对象均由同一组医生开展颈动脉超声检查,检测颈部血管主要使用彩色多普勒超声,探头频率为7.0~10.0MHz。仰卧位,稍后仰头部并向检查对侧轻微转头,充分暴露单侧视野,横切结合纵切法开展连续扫描,从颈动脉起始部开始直至入颅后无法显示。检测两侧颈内动脉(ICA)、颈动脉分叉部(CF)和颈总动脉(CCA),检测椎动脉(VA)起始位置到椎间段与颈内动脉颅外段(EICA)。测量ICA管壁内-中膜厚度(IMT)时取样于ICA与颈动脉窦分叉处1cm位置,测量管腔后壁内膜内表面垂直于中外膜交界处的距离,若附壁斑块出现在取样点位置则测量点选定为斑块消失后最近端,计算两侧平均值即为最终值。据此统计颈动脉附壁斑块检出情况:附壁斑块为颈动脉内膜腔内突出、增厚隆起或IMT不低于1.2mm的斑块。扫描出颈动脉斑块便记录为阳性,若双侧均无斑块检出则为阴性。依据我国健康人颈部血管参数,管径狭窄即椎动脉内径在0.3cm以内,颈动脉狭窄程度不低于50%判定为阳性。
1.3 统计学方法 使用统计学软件SPSS 22.0处理上述数据,计量资料表示为(±s),组间比较开展t检验;计数资料表示为[例(%)],组间比较开展χ2检验,以P<0.05为差异有统计学意义。
2.结果
2.1 两组头颅MRI与MRA检查结果比较 观察组MRI检查中脑白质疏松、陈旧性腔隙性梗死及大血管狭窄发生率与MRA中前循环狭窄结果均明显高于对照组(P<0.05),见表1。
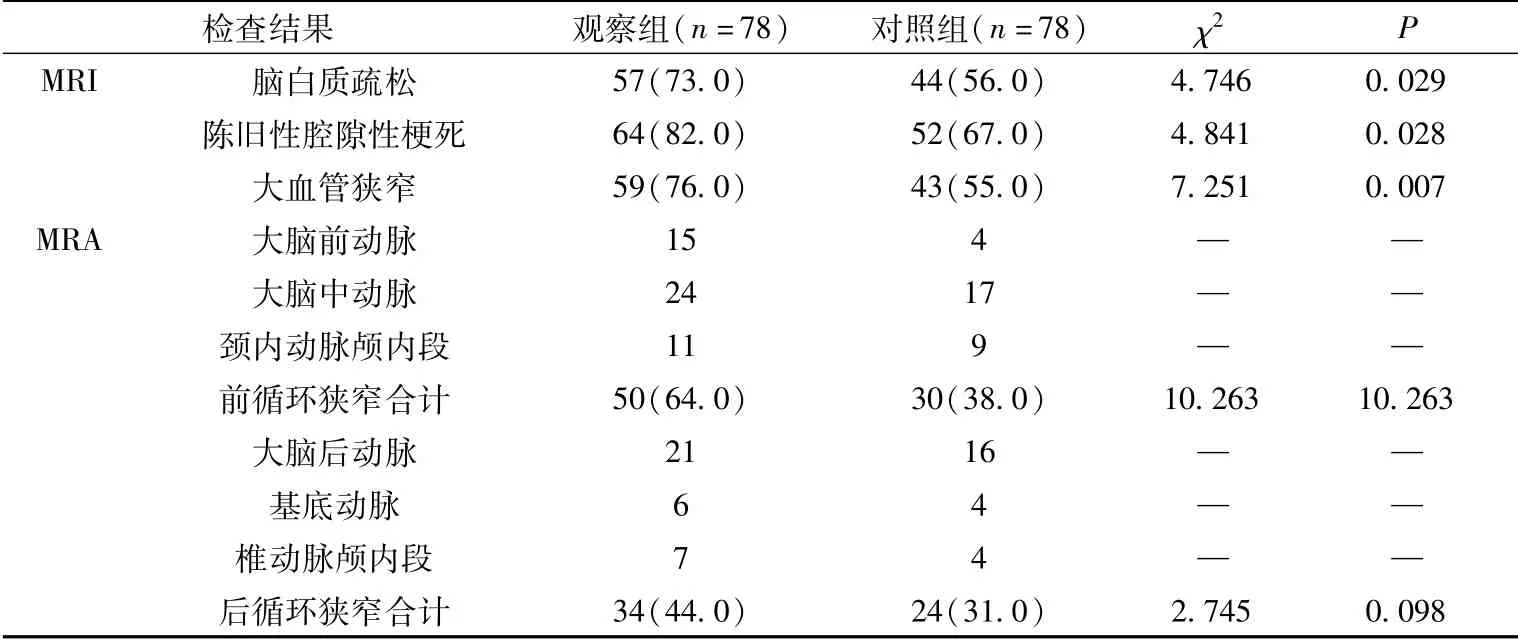
表1 两组头颅MRI与MRA检查结果比较 单位:例(%)
2.2 BPPV易患因素分析 观察组2型糖尿病、高脂血症、颈动脉斑块发生率与TG、TC及UA水平均明显高于对照组(P<0.05),可视为BPPV易患因素。见表2。
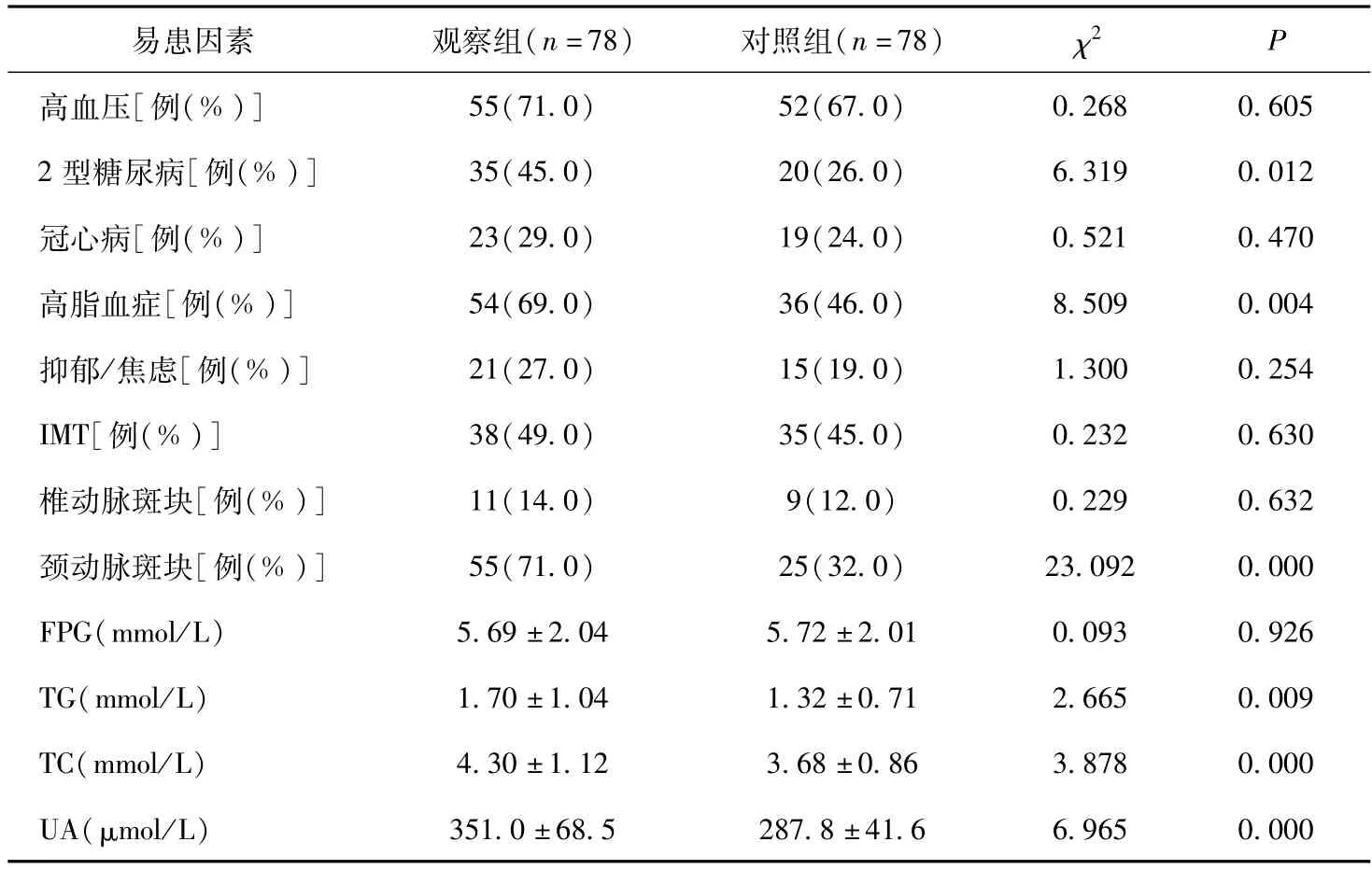
表2 BPPV易患因素分析
3.讨论
临床目前尚未明确BPPV的发生机制,多认为其发生是由于内耳缺血引起的椭圆囊斑老化变薄,耳石无法再附于其上,脱落后进入壶腹嵴或半规管中诱发眩晕。BPPV虽然是良性自限性疾病,但频繁发作会对患者生活质量与情绪产生严重影响,故需予以高度重视。研究认为全身血管状况与BPPV发作有关,脑小血管闭塞或狭窄等变化缓慢,患者若出现脑小血管内皮损伤但无卒中发作,可通过头颅MRI评估,脑白质疏松与陈旧性腔隙性脑梗死均为颅内小血管病变的标志[6]。脑小血管损伤会减少脑血管流量并引起脑组织低灌注,内耳处于缺血状态会损伤椭圆囊,使耳石脱落便会诱发BPPV,前庭局部存在微循环障碍又会对内淋巴液的生成、吸收产生影响[7]。本组结果表明观察组脑白质疏松、陈旧性腔隙性梗死及大血管狭窄发生率均高于对照组,且发现颅内动脉狭窄在大脑后动脉与中动脉的发生率最高。颅内大血管狭窄会改变血流特征与血管剪切力,进而对迷路动脉血流量产生影响。观察组前循环狭窄结果均明显高于对照组与本组后循环狭窄发生率,原因在于前循环动脉病变会开放脑底动脉环,全脑血供由椎基底动脉代偿,对内听动脉血流量产生间接影响;一旦大血管病变对椎基底动脉系统产生影响,最先被影响的是内听动脉,内耳血供障碍被诱发后在BPPV发生发展中发挥作用,提示BPPV发生发展与脑大小血管功能状态相关。
因BPPV发病过程中内耳微循环障碍与供血障碍为重要环节,BPPV与脑血管病的危险因素存在重叠现象,比如高脂血症、高血压、冠心病、糖尿病等。本组结果表明观察组2型糖尿病、高脂血症占比高于对照组且TG、TC及UA水平均明显高于对照组,与报道相近[8]。因微循环障碍会引起迷路卒中与腔隙性梗死,椭圆囊处耳石脱落会对内淋巴液吸收产生影响。本研究观察组颈动脉斑块发生率明显高于对照组,临床也公认颈动脉斑块为心脑血管病的独立危险因素,并作为心脑血管病发病风险的替代指标与预测指标[9],从侧面证实BPPV发病与脑血管病存在一定关联。颈动脉斑块形成或粥样硬化会改变血管内皮状态、血流速度和方向、管壁冲击力和压力及剪应力等[10],也可能出现灌注降低,或者缺氧损害,诱发BPPV,但能否开展颈部血管超声检测颈动脉斑块并控制相关危险因素以预防BPPV发生还需临床进一步研究。有研究证实在BPPV发病中尿酸为重要危险因素,本组结果与其一致[11]。尿酸是以嘌呤核苷酸为主的嘌呤体在人体内的最终产物,多数排泄途径为肾脏。一些研究指出,血清尿酸可能是很多老年慢性疾病的一个独立危险因素,血清尿酸水平和BPPV之间可能存在正相关的关系[12]。黄嘌呤氧化酶或脱氢酶降解嘌呤后会形成尿酸,多数排泄途径为肾脏,但还需进一步验证尿酸升高与BPPV的关联。目前临床认同的观点为尿酸会将炎性介质释放量增加后破坏血管并生成活性氧,产生内皮素-1分泌物或引起内皮功能障碍,亦可能关联于炎性反应将自身免疫系统激活后出现表达异常[13]。
综上所述,老年人BPPV发病与脑血管病变及其易患因素密切关联,其中以颈动脉斑块的作用最突出,可作为BPPV的重要预测因子。临床工作者要高度重视老年BPPV患者的脑血管病情况,评估脑血管功能并对相关危险因素进行干预,以改善患者预后,降低BPPV复发率。

