两种抗生素方案预防超声引导下经直肠前列腺穿刺术后感染的回顾性比较
王强,吴汉潮
近年来,超声引导下经直肠前列腺穿刺活检术(TRUSPB)术后抗生素预防一直存在争议。随着老龄化社会的进展,前列腺疾病的发生率逐年增加,前列腺活检也成为重要的检查和治疗手段。TRUSPB术后感染率较低,既往研究报道为1%~4%[1-6],但感染后将严重影响患者的健康,甚至危及生命。已有研究确定了许多感染的危险因素,如术前感染、性接触史及Charlson合并症指数>2[5,7-10]。2011年Cochrane系统评价数据库发布了经直肠前列腺穿刺活检术抗生素预防指南,该指南概述了预防性应用抗生素对TRUSPB的益处,其中证据最多的是氟喹诺酮类药物的应用[4]。这项政策是2008年以来美国泌尿科协会(AUA)最权威的指南,该指南提供了有关TRUSPB抗菌药物预防的最新临床建议,建议氟喹诺酮类药物或第1代/第2代/第3代头孢菌素≤24 h(证据级别1b)[11]。该建议的基础是延长抗生素使用时间缺乏益处,且治疗持续时间增加可能导致药理学不良反应及耐药。因此,全球各大医院逐渐过渡到了单次使用抗生素预防方案[12-13]。我国卫生健康委员会为了与AUA指南和《Cochrane评论》保持一致,我国的指南也开始术前单次预防性应用抗生素。广西壮族自治区贺州市人民医院从2015年1月开始在TRUSPB术前采用环丙沙星750 mg单剂量口服。但我院泌尿外科病例统计发现,单剂量预防性应用环丙沙星后术后感染发生率有所增加。为了更好了解抗生素调整前后的差异,本研究比较调整预防性应用抗生素时间前后术后感染并发症的发生率,并评估TRUSPB术后患者病原菌的抗生素敏感性。现报道如下。
1 资料与方法
1.1 临床资料 选择2003年1月-2018年12月在广西壮族自治区贺州市人民医院接受TRUSPB的患者766例,其中,2003年1月-2014年12月收治的患者687例为A组,年龄(66.86±8.69)岁;前列腺特异性抗原(PSA)为6.0~15.7 ng/ml,中位数为9.0 ng/ml。2015年1月-2018年12月收治的患者79例为B组,年龄(65.89±8.05)岁;PSA为6.0~12.6 ng/ml,中位数为98.2 ng/ml。2组患者Charlson合并症指数(CCI,以识别任何易感性合并症如糖尿病、脑血管或心脏疾病等)为0~2.0,年龄矫正CCI为2.0~3.0,与年龄有关的死亡风险为2.0~3.0;预估10年存活时间为21.0~90.0个月。2组患者人口统计学特征比较差异无统计学意义(P>0.05),具有可比性。本研究中所有患者均未被排除。
1.2 方法 A组患者术前3 d给予诺氟沙星400 mg口服,每天2次,术中静脉使用抗生素。B组患者术前1 h给予环丙沙星750 mg单次口服。所有患者活检前均行尿液显微镜检、尿液细菌培养和药物敏感性检测,并对培养物阳性患者进行规范化治疗。所有患者均由同组外科医师按照规范的TRUSPB技术操作:将双层换能器盖放在超声探头上(BK医用US探头8818K或Mindray US探头65EC10EA),活检通常使用18G tru-cut针进行(Bard 18 g芯活检针枪)。穿刺前2 h开始清洁灌肠,采用左侧卧位TRUSPB,穿刺前碘伏清洁直肠,1%利多卡因行前列腺周围神经局部麻醉,前列腺每侧叶分别系统穿刺6针,可疑部位加穿1~2针。在整个研究期间,用于收集处理和培养物标本的微生物方法基本相似,使用BACTEC(BD Diagnostics,Sparks,MD,USA)处理血液培养物。血液和尿液均在常规细菌学培养基上传代培养,随后的分离株通过Vitek-2进行鉴定,使用Vitek-2进行药敏试验,应用临床和实验室标准协会(CLSI)的解释性标准。整个研究期间,环丙沙星对肠杆菌的敏感性的CLSI断点保持不变,为≤1 μg/ml。再次入院的标准:TRUSPB术后30 d出现体温>38 ℃即发热,检查结果提示菌血症(阳性血液培养)和尿路感染(UTI)的发生(尿培养阳性),排尿困难和(或)多尿。记录再次发热患者对尿液和血液培养阳性的抗生素敏感性。
2 结 果
2组术后30 d再次入院率比较差异无统计学意义(P>0.05)。B组因术后发热并再次入院治疗的比例为5.06%高于A组的1.46%(P<0.05)。B组因术后发热再次入院患者血液细菌培养及尿培养的阳性率均高于A组(P<0.05)。2组因术后发热再次入院患者的住院时间比较差异无统计学意义(P>0.05)。所有患者中只有1例患者因全身基础疾病较多而进入重症监护病房(ICU),2组均无死亡病例。所有术后因高热再入院的患者中,TRUSPB术前12个月内均无不良接触史;对B组4例因发热再次入院的患者进一步评估潜在危险因素,CCI均<2,其余患者未发现明确的危险因素。尽管术前单次口服环丙沙星预防感染,但B组4例因发热再次入院患者中仍有2例患者培养出对环丙沙星敏感的大肠杆菌;A组患者培养出链球菌和脆弱拟杆菌1例,其余患者均为大肠杆菌。见表1。
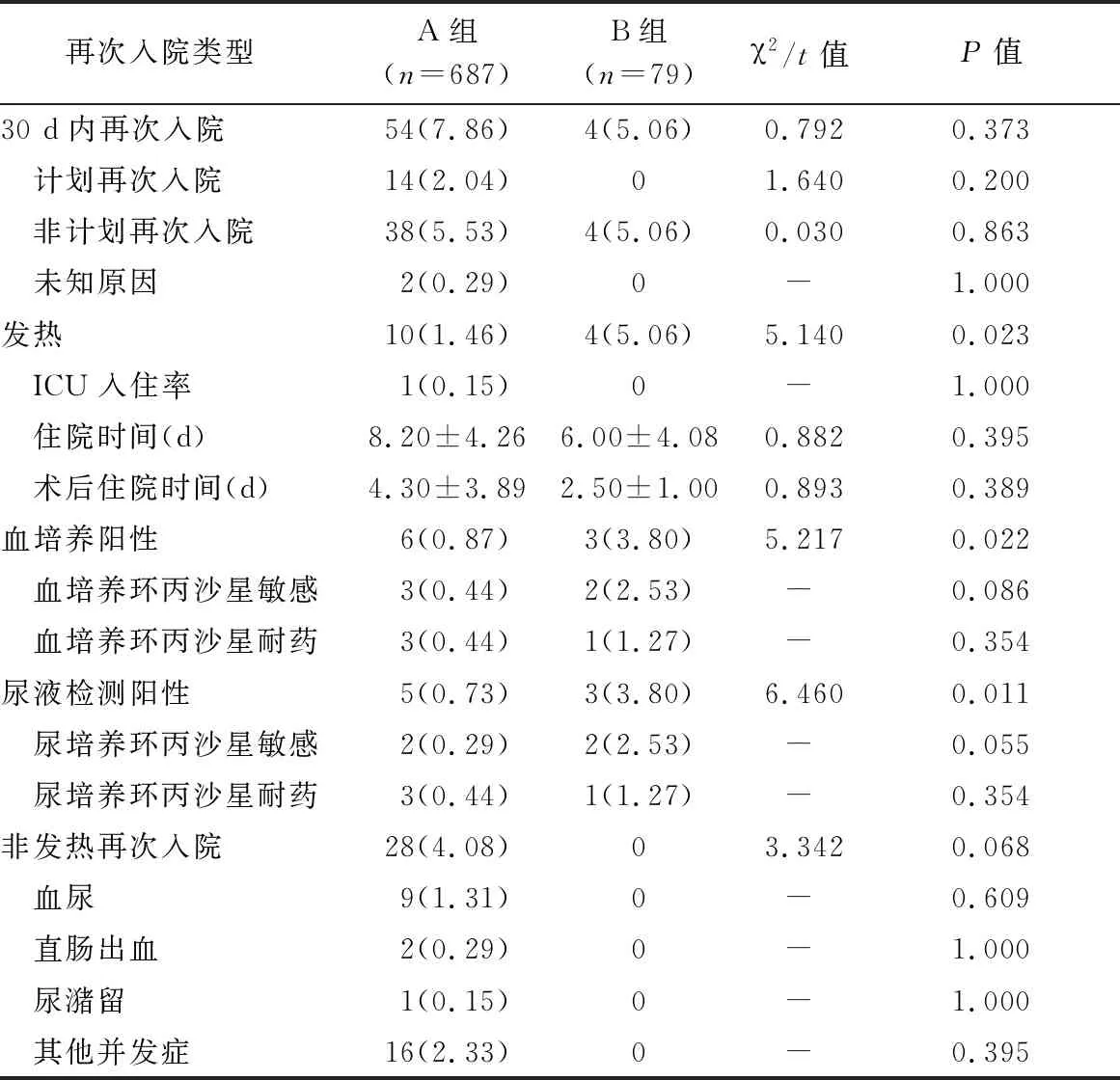
表1 2组术后30 d入院信息
3 讨 论
本研究中,TRUSPB术后发热发生率在采用单剂量口服环丙沙星后显著升高(1.46% vs. 5.06%,χ2=5.140,P=0.023)。来自英国卫生部的病例数据结果显示,2007~2012年全国范围内活组织检查7 d内因感染而再次入院的患者约为1.73%[1]。即使在采用单独口服环丙沙星抗生素预防前,我院活检术后感染率(1.46%)仍接近于国外的标准。既往研究显示,TRUSPB术后感染率为1%~4%[5-6],差异主要归因于抗生素预防方案、局部细菌抗生素敏感性、队列排除标准和报告方法之间的差异。本研究结果显示,使用单剂量环丙沙星预防TRUSPB术后感染的作用有限。Lundström等[10]完成了一项大型(n=51 321)的瑞典国家研究,该研究表明,瑞典行活检前给予患者单剂量、单一抗生素用药是预防感染的最常见形式,该研究回顾了接受TRUSPB治疗的前列腺癌患者,其中6%患者30 d内开了抗生素处方,但只有1%的患者因感染而住院治疗。而在Lindstedt等[9]另一项研究中显示,接受单剂量环丙沙星预防的队列中术后感染的发生率,UTI为0.9%,TRUSPB为0.3%,但该研究仅针对健康受试者,由于感染危险因素可控,因此不包括其最初队列的16%。因此,结合本研究队列显示,单剂量口服环丙沙星可降低感染率对普通人群不具备推广性。
Cochrane系统评估显示,泌尿系外科治疗应使用抗生素预防,特别推荐氟喹诺酮类药物[4,13]。 在系统评价中,没有任何一项单剂量抗生素随机对照试验(RCT)在减少术后发热、UTI或菌血症方面比多剂量治疗具有统计学上的显著益处。系统评价中的森林图比较包括四个RCT,支持多剂量而非单剂量抗生素预防减少菌尿(相对风险1.98;95%置信区间1.18~3.33)[4]。此外,森林图比较均支持多剂量抗生素预防可减少发热、UTI和住院[4]。Cochrane系统评价的趋势是倾向于多剂量抗生素预防,但需大规模的RCT进一步评估合适的疗程。
AUA政策建议预防性应用抗生素应<24 h是基于3个研究,但最大的研究仅纳入了363例患者。Aron等[12]的RCT研究(n=231)中,比较了安慰剂与环丙沙星(500 mg)和替硝唑(600 mg)的单次剂量或每天3次给药疗程。结果显示,围术期使用3 d抗生素组的感染发生率(10.3%)与单剂量给药组(7.5%)比较差异无统计学意义[12]。Shigemura等[3]在一项非随机的前瞻性研究中(n=236)比较了左氧氟沙星单剂量600 mg和300 mg给药 3 d的方案,发现每组感染率分别为1.61%和1.79%。Sabbagh等[2]还在一项随机试验(n=363)中比较了1 d和3 d抗生素治疗方案,1 d方案的疗程分别为术后2 h和术后8 h,活检后7 d,电话随访2组感染率均为0.55%。在所有3项试验中,较长的抗生素治疗方案均缺乏益处,因此最终建议抗生素预防应<24 h。而本研究结果支持更长疗程的抗生素预防。对接受单剂量环丙沙星的B组患者,4例再次入院的患者中有2例重新接受环丙沙星治疗。与A组相比,B组的感染率更高,表明预防术后感染需更长的环丙沙星疗程。
本研究的局限性包括回顾性和缺乏随机性。由于时间不同,局部细菌分布发生改变,A组和B组在时间上的分离可能会影响结果。我院每年活检数量有限,也可能是造成偏倚的原因,同时也存在部分患者活检术后感染到其他医院就诊治疗,本研究未采集到相关数据。需要进行前瞻性试验的进一步研究,对口服抗生素的预防性治疗24 h~3 d进行比较。
综上所述,延长预防性抗生素给药时间以减少感染并发症,必须权衡抗生素药理学不良反应和耐药菌繁殖的风险,单剂量预防性应用环丙沙星不足以预防TRUSPB术后感染。

