宫颈球囊联合缩宫素用于妊娠晚期引产的临床效果
覃娥,田乃任
妊娠晚期引产属高危妊娠一类常见产科处理方式,是指孕妇妊娠28周后,受自身或胎儿因素影响,需通过人工手段发动孕妇的产程,最后达到分娩的目的[1]。若处理不当,会对母婴健康产生严重威胁,如增加剖宫产率及胎儿窘迫发生率等。目前,开展药物引产与机械引产属临床引产的常用方式,以往多采取缩宫素静脉滴注治疗,但效果有限。宫颈球囊是临床应用较多的一类助产器械,用于促宫颈成熟和引产效果良好,同时不会增加并发症[2]。但有关宫颈球囊联用缩宫素对妊娠晚期引产的疗效研究较少。本研究观察宫颈球囊联合缩宫素用于妊娠晚期引产的临床效果,将报道如下。
1 资料与方法
1.1 一般资料 采用整群抽样法抽选2019年1-12月广东省信宜市妇幼保健院收治的妊娠晚期引产孕妇62例,采用随机数字表法分为观察组和对照组,每组31例。观察组年龄25~35(27.76±2.15)岁;孕周37~41(39.30±1.15)周。对照组年龄24~35(27.65±3.26)岁;孕周37~41(39.25±1.02)周。2组一般资料比较差异无统计学意义(P>0.05),具有可比性。本研究经医院伦理委员会批准,患者或家属均知情同意并签署知情同意书。
1.2 选择标准 纳入标准:(1)年龄24~35岁,初产妇;(2)孕周≥37周;(3)单胎头位妊娠,头盆对称,胎儿存活,且无胎膜早破;(4)宫颈Bishop评分≤6分。排除标准:(1)合并严重肝肾或心血管疾病者;(2)合并妊娠并发症者;(3)有阴道分娩或缩宫素使用禁忌证者;(4)临床资料不完整者。
1.3 方法 引产前,2组均完善阴道检查、骨盆内测量和宫颈评分。对照组给予缩宫素(上海禾丰制药有限公司生产,国药准字H31020850,规格:1 ml ∶10 U)2.5 U加入葡萄糖氯化钠注射液(唐山九江药业有限公司生产,国药准字H13024321,规格:500 ml)500 ml静脉滴注,初始静脉滴注速度为8 滴/min,间隔15 min调整1次滴速,最高不能超过48 滴/min,每天静脉滴注12 h,24 h后评价宫颈成熟度,待宫颈成熟后常规引产。静脉滴注后8 h仍未引产者,应于第2天重复上述操作,最多3 d,引产启动后72 h未临产即可判断为引产失败。安排专人对孕妇胎心、宫缩等情况观察,当临产产生强直宫缩、胎儿窘迫时需及时停药,加强病情变化观察。观察组给予宫颈球囊联用缩宫素引产:选择长度合适18F导管(远端包含两个球囊),嘱孕妇排空膀胱,后采取膀胱截石位,消毒铺巾,通过窥阴器暴露宫颈,后选择聚维碘酮消毒阴道和宫颈口,经卵圆钳将宫腔球囊导管的远端插进宫颈,宫腔球囊全部达到宫腔后予以生理盐水40 ml输注,后缓缓往外轻拉球囊,使球囊施压宫颈内口,同时阴道球囊在宫颈口外,将生理盐水20 ml输注到阴道球囊中,保证两球囊依次处在宫颈内和宫颈外,后通过窥阴器取出,再输注生理盐水20 ml。单次间断输注生理盐水20 ml至各球囊,直到单个球囊容积达到80 ml,将导管近端放于孕妇的大腿内侧,妥善固定,保证孕妇能自由活动,监测胎心。放置12 h后取出球囊,再完成宫颈Bishop评分。当孕妇产生胎膜自破或强直宫缩,应立即取出球囊。孕妇不能耐受时,需取出球囊或排放出液体。于12 h后开展人工破膜,等到破膜1 h予以缩宫素静脉滴注,用法用量同对照组。
1.4 观察指标与方法 比较2组临床疗效、引产前后宫颈Bishop评分、产程(第一产程、第二产程)、住院时间、分娩情况及并发症。(1)宫颈Bishop评分[3]:总分0~13分,≥7分即可判断为促宫颈成熟成功。(2)分娩情况:包括产后出血率、剖宫产率及阴道分娩率。(3)并发症包括新生儿窒息、产褥感染、产道裂伤、羊水粪染、胎儿转位、胎盘早剥、球囊脱落及胎膜早破。
1.5 疗效评定标准[4]显效:治疗后,宫颈Bishop评分≥9分,于24 h内分娩;有效:治疗后,宫颈Bishop评分7~8分,于48 h内分娩;无效:治疗后,48 h后仍未分娩。总有效率=(显效+有效)/总例数×100%。
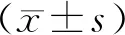
2 结 果
2.1 临床疗效比较 观察组总有效率为96.77%,高于对照组的77.42%(χ2=15.248,P<0.01)。见表1。

表1 2组临床疗效比较 [例(%)]
2.2 引产前后宫颈Bishop评分比较 引产前,2组宫颈Bishop评分比较差异无统计学意义(P>0.05);引产后,2组宫颈Bishop评分均高于引产前,且观察组高于对照组(P<0.01)。见表2。
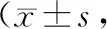
表2 2组引产前后宫颈Bishop评分比较分)
2.3 产程及住院时间比较 观察组第一、第二产程及住院时间均短于对照组(P<0.01)。见表3。

表3 2组产程及住院时间比较
2.4 分娩情况比较 2组产后出血发生率比较差异无统计学意义(P>0.05);观察组阴道分娩率高于对照组,剖宫产率低于对照组(P<0.05)。见表4。

表4 2组分娩情况比较 [例(%)]
2.5 并发症情况比较 2组新生儿窒息、产褥感染、产道裂伤、羊水粪染、胎儿转位、胎盘早剥、球囊脱落以及胎膜早破发生率比较差异无统计学意义(P>0.05)。见表5。

表5 2组并发症情况比较 [例(%)]
3 讨 论
为确保母婴安全,对需终止妊娠但无显著剖宫产指征者开展引产,受各种原因影响在未临产前需提前终止妊娠的一类孕妇,其宫颈条件常不成熟,需通过人工方法促使宫颈成熟,提升引产成功率。促宫颈成熟效果会对引产成败产生决定性作用。理想促宫颈成熟手段需与宫颈的自然成熟过程类似,不会造成子宫出血、胎膜早破及宫缩过强,不会对胎盘循环产生影响,同时不会威胁母婴安全[5]。
目前临床的引产方式主要分为两类:(1)药物引产:包含缩宫素、米索前列醇及普贝生等,但部分孕妇对后两类药物较敏感,出现宫缩不协调、子宫破裂、强直性宫缩、胎儿窘迫甚至羊水栓塞等不良情况。静脉滴注小剂量缩宫素引产所需时间较长,起效速度慢,会削弱孕妇对阴道试产的自信心。同时孕妇静脉滴注缩宫素活动受到限制、长时间卧床,易出现疲劳,继发性宫缩乏力、胎儿窘迫、羊水分散及产后出血的发生率更高[6]。(2)机械性引产:包含Foleg导管、昆布条、自制球囊及海藻棒等。自制球囊和Foleg导管材料容易得到但制作较繁琐。宫颈球囊属一种硅胶材质宫颈—阴道双球囊设备,利用缓慢机械性刺激不断扩张宫颈,且球囊入处胎膜局部剥离,使子宫蜕膜分泌前列腺素,球囊对宫颈的压迫作用可刺激垂体后叶素释放,进而诱导宫缩,加快宫颈软化和扩张,提升宫颈成熟度[7]。本研究发现,观察组总有效率及引产后宫颈Bishop评分高于对照组,同时第一、第二产程及住院时间短于对照组,与周丽等[8]研究结果一致,说明宫颈球囊联用缩宫素在晚期妊娠引产中效果更佳。此外,2组产后出血率及并发症发生率差异不显著,观察组阴道分娩率高于对照组,剖宫产率低于对照组,说明在晚期妊娠引产中联用宫颈球囊及缩宫素不会增加产后出血和并发症,同时可促进自然分娩,确保分娩的安全性。考虑可能是缩宫素不仅可对子宫平滑肌细胞膜受体产生作用,有助于平滑肌收缩与宫颈扩张,还可利用蜕膜缩宫素受体加快前列腺素的合成与分泌,进一步扩张和软化宫颈,加快宫颈成熟,诱导宫缩,然而仅应用缩宫素促宫颈成熟效果欠佳,可造成引产失败[9]。而宫颈球囊可利用导管及宫颈内外的双球囊压力对宫颈血管产生机械性刺激作用,加快前列腺素的合成与分泌,增强胶原酶与弹性蛋白酶的活性,使宫颈胶原降解,促进宫颈成熟和软化。应用宫颈球囊时,注入生理盐水80 ml,可增加球囊直径,取出球囊后,可将宫颈扩张到4~5 cm[10]。宫颈球囊放置后孕妇不会产生显著的疲劳感和不适感,同时身体活动不会受到影响,只需按常规开展胎心监护即可;此时没有药物影响,子宫血流量不会受到影响,可有效避免孕妇因害怕胎儿受到药物影响而产生的顾虑;操作简单,可对宫颈产生封闭作用,宫腔感染发生率较低。与缩宫素等手段比较,引产效果更明显,不仅可减轻产妇痛苦,还可减轻医护人员的工作负担,舒适度较高,孕妇分娩更安全。
综上所述,宫颈球囊联用缩宫素在妊娠晚期引产中疗效显著,可提升引产成功率和宫颈Bishop评分,缩短产程时间和住院时间,促进自然分娩,同时不会增加并发症,值得临床采用。

