胰岛素强化治疗的发展、实践与巩固
朱晔,毕艳
南京鼓楼医院内分泌科,南京 210008
胰岛β 细胞功能的进行性衰退是2 型糖尿病(Type 2 Diabetes Mellitus,T2DM)发生和发展的重要机制。尽管目前有多种药物用于治疗T2DM,但不可否认,胰岛素仍是最有效的降糖药物。由于胰岛素需要注射治疗且治疗过程中存在低血糖风险,导致在T2DM 临床实践中常常将胰岛素治疗作为最后选择。然而,随着对T2DM 病理生理学和药物治疗的研究和认识的不断深入,早期胰岛素强化治疗和尽早挽救β 细胞功能的必要性已浮出水面并引发关注。本文将阐述胰岛素早期强化治疗的发展、胰岛素强化治疗对T2DM 病程延缓、以及强化治疗方案的验证,以明确胰岛素强化治疗在T2DM 治疗中的地位和对强化治疗时机的把握。
1 发展:胰岛素早期强化治疗保护β 细胞功能,有助疾病长期缓解
胰岛素强化治疗是指在饮食控制和运动疗法基础上,通过每日多次(3~4 次)皮下注射胰岛素(Multiple Daily Injections,MDI)或使用胰岛素泵持续皮下输注胰岛素(Continuous Subcutaneous Insulin Infusion,CSII),使血糖获得满意控制的治疗方法[1]。
上世纪八十年代,DCCT[2]和UKPDS[3]等研究率先证实胰岛素强化治疗不仅可使1 型糖尿病(Type 1 Diabetes Mellitus,T1DM)和T2DM 患者的血糖水平得到控制,还可显著降低糖尿病患者的并发症风险。九十年代,土耳其学者Ilkova 对13 例新诊断T2DM 且饮食控制不佳患者的研究发现,为期2 周的短期强化胰岛素治疗使9 例患者在较长一段时间内脱离药物治疗且保持血糖正常[4]。在其后的20 多年间,又进行了多项关于新诊断T2DM 患者早期强化胰岛素治疗的临床研究[5-9]。这些研究一致显示,新诊断T2DM 患者接受2~4 周的胰岛素强化治疗,可使相当高比例的患者达到较长时间的无药血糖缓解。一项荟萃分析显示,短期强化后3 个月、6 个月、12 个月和24 个月随访时达到无药缓解的患者比例分别为66.2%、58.9%、46.3%和42.1%[7]。目前认为,新诊断T2DM 患者β 细胞功能障碍并非由于β 细胞的死亡,而是去分化成内分泌前体细胞[10]。对糖尿病小鼠的研究发现,糖尿病高糖毒性状态下,β 细胞数量减少的主要原因是成熟β 细胞去分化为无分泌胰岛素功能的胰岛祖细胞,当血糖恢复正常后,去分化的胰岛祖细胞可以再分化为有分泌胰岛素功能的β 细胞[9]。可见对新诊断T2DM 患者尽快恢复血糖水平有助于逆转受损的β 细胞功能,而传统的阶梯式治疗可能贻误逆转β 细胞功能的时机[7]。因此,短期胰岛素强化治疗已成为新诊断T2DM 患者的一种重要治疗选择。我国多项T2DM 管理指南和专家指导意见中明确指出,对于伴有高血糖[糖化血红蛋白(Hemoglobin A1c,HbA1c)≥9.0%或空腹血糖(Fasting Plasma Glucose,FPG)≥11.1 mmol/L]或明显高血糖症状的新诊断T2DM 患者,推荐给予短期胰岛素强化治疗[1,11]。
2 实践:胰岛素强化治疗延缓和逆转T2DM 疾病进展
由于T2DM 是一种进展性疾病,随着病程进展,胰岛β 细胞功能不断衰竭[12],而胰岛素强化治疗可迅速解除高糖状态对β 细胞的毒性,使β 细胞得到休息和恢复,并有减轻胰岛素抵抗的作用[8],延缓甚至逆转T2DM 病程进展,故可用于T2DM 病程各个阶段,是T2DM 管理中不可忽视的一种治疗选择。
2.1 强化治疗的意义:逆转与延缓T2DM 的病程进展
2.1.1 T2DM 早期的短期胰岛素强化治疗二十余年来,对新诊断T2DM 的临床研究显示,短期胰岛素强化治疗除可迅速降低血糖水平外,还可显著改善β 细胞功能和胰岛素敏感性,早期使用可起到延缓甚至逆转T2DM 病程进展的作用。
加拿大一项对16 例新诊断T2DM 患者的研究显示,2~3 周短期胰岛素强化治疗可迅速降低FPG,且胰岛素分泌指标有所改善[5]。李延兵等[6]对伴有严重高血糖的新诊断T2DM 患者的研究也发现,2周的CSII 治疗可诱导长期血糖控制,3、6、12 和24 个月时的缓解率分别为72.6%、67.0%、47.1% 和42.3%,并显著改善β 细胞功能[稳态模型评估的β 细胞功能(Homeostasis Model Assessment of β-cell Function,HOMA-β)升高;胰岛素原和胰岛素原/胰岛素比值降低,P均<0.01]。李光伟等[8]对124 例新诊断T2DM 患者的研究显示,接受CSII 治疗2 周后,患者第一时相胰岛素分泌恢复,且胰岛素敏感性也有显著改善。另一使用高胰岛素-正常血糖钳夹技术和静脉葡萄糖耐量试验的研究[13]发现,新诊断T2DM 患者在短期胰岛素强化治疗后,除血糖迅速恢复正常外,胰岛素介导的葡萄糖处置率也有显著改善,提示胰岛素敏感性升高。此外,胰高血糖素水平降低,提示β 细胞功能异常也有所缓解。翁建平等[14]在新诊断T2DM 患者中对短期胰岛素强化(CSII和MDI)和传统的口服降糖药治疗方案进行了为期1年的比较,结果发现,短期胰岛素强化治疗组血糖达标更快(分别为4.0±2.5 d、5.6±3.8 d和9.3±5.3 d),达标率更高(97.1%、95.2%和83.5%)。CSII、MDI和口服药强化治疗组1 年时的缓解率分别为51.1%、44.9%和26.7%(P=0.001 2),且短期胰岛素强化组的β 细胞功能改善显著优于口服降糖药组。与口服药相比,CSII 和MDI 分别使高血糖复发风险降低44%和31%。提示与口服降糖药相比,新诊断T2DM接受短期胰岛素强化可更好地恢复和保持β 细胞功能,延长血糖缓解期。
由此可见,新诊断T2DM 患者接受短期胰岛素强化治疗可迅速解除高糖状态对β 细胞的毒害作用,同时使β 细胞得到休息,从而改善β 细胞功能,恢复第一时相胰岛素分泌,并减轻胰岛素抵抗,缓解β 细胞功能异常,全面改善T2DM 的病生理异常,延缓甚至逆转疾病进展,使相当高比例的患者在较长的一段时间内实现无药缓解。
2.1.2 T2DM 进展中给予短期胰岛素强化治疗除新诊断T2DM 之外,病程进展中的T2DM 患者能否通过短期胰岛素强化治疗达到血糖缓解呢?韩国一项研究发现,病程15 年内的T2DM 患者经短期胰岛素强化治疗后均有相当比例达到缓解,病程不足1年、2~5 年、6~10 年、11~15 年和超过16 年的缓解率分别为62.0%、52.9%、22.6%、20.0%和0%(P<0.05),34.4%患者实现了平均(13.6±8.9)月的缓解[15]。中国的一项研究也发现,平均病程6.8 年的T2DM 患者接受9~13 天的CSII 强化治疗,可显著改善血糖和β 细胞功能[16]。提示进展中的T2DM 接受胰岛素短期强化也具有延缓和逆转疾病进展的作用。
2.1.3 长病程T2DM 给予胰岛素强化治疗对于病程较长的T2DM 患者,短期胰岛素强化治疗仍对胰岛功能有一定程度的改善,日本一项对病程(13.4±5.8)年的T2DM 患者的短期胰岛素强化研究显示,强化治疗10~14 d 可显著降低胰高血糖素水平,提高胰高糖素样肽-1(Glucogen-like Peptide-1,GLP-1)水平;β 细胞功能有所改善[17]。
长病程、β 细胞功能减退患者通常接受长期的胰岛素治疗,目的为改善血糖控制,减少并发症的发生。在一项对病程(18±8)年且其他治疗控制不理想的37 例T2DM 患者的研究[18]中发现,转为基础-餐时胰岛素强化治疗3 个月和6 个月使HbA1c由(9 9±1.2)%分别降至(8.1±1.2)%(P<0.001)和(8.0±1.2)%(P<0.001)。HbA1c≥9%的患者比例也由基线的51%分别降至治疗3 个月的13.8%和治疗6 个月的18.9%,且强化治疗并未显著降低患者生活质量,仅发生1 例严重低血糖。另一项对平均病程8 年以上的T2DM 患者随访10 年的日本研究[19]结果显示,与常规胰岛素注射治疗相比,MDI 强化治疗使视网膜病变、光凝治疗、肾病进展、白蛋白尿和临床神经病变的风险分别降低了67%、77%、66%、100%和64%;使进展至视网膜病变、光凝治疗、肾病和临床神经病变并发症的时间分别推迟了2.0 年(P<0.001)、0.3 年(P<0.05)、1.5年(P<0.01)和2.2 年(P<0.001),且MDI 组因并发症减少反而使治疗成本降低。
上述研究证据提示,病程越短、β 细胞功能残存越多的患者通过短期胰岛素强化达到长期缓解的几率越大。新诊断T2DM 患者仍有较好的β 细胞功能储备,接受短期胰岛素强化治疗可迅速缓解高糖毒性,改善β 和α 细胞功能、减轻胰岛素抵抗,延缓甚至逆转疾病的进一步发展,达到相当长时间的无药血糖缓解;进展中的T2DM 患者仍有一定程度的β 细胞功能储备,接受短期胰岛素强化治疗可减轻β 细胞负担,使β 细胞得到休息,仍有相当比例的患者可通过血糖和β 细胞功能的双重改善达到疾病的长期缓解;长病程T2DM 患者β 细胞功能储备已很差,但仍能通过短期胰岛素强化治疗缓解β 细胞功能异常,并且可以通过长期胰岛素强化治疗达到改善血糖控制和预防、延缓并发症的目的。
2.2 强化治疗的艺术:探索胰岛素强化治疗的优化策略
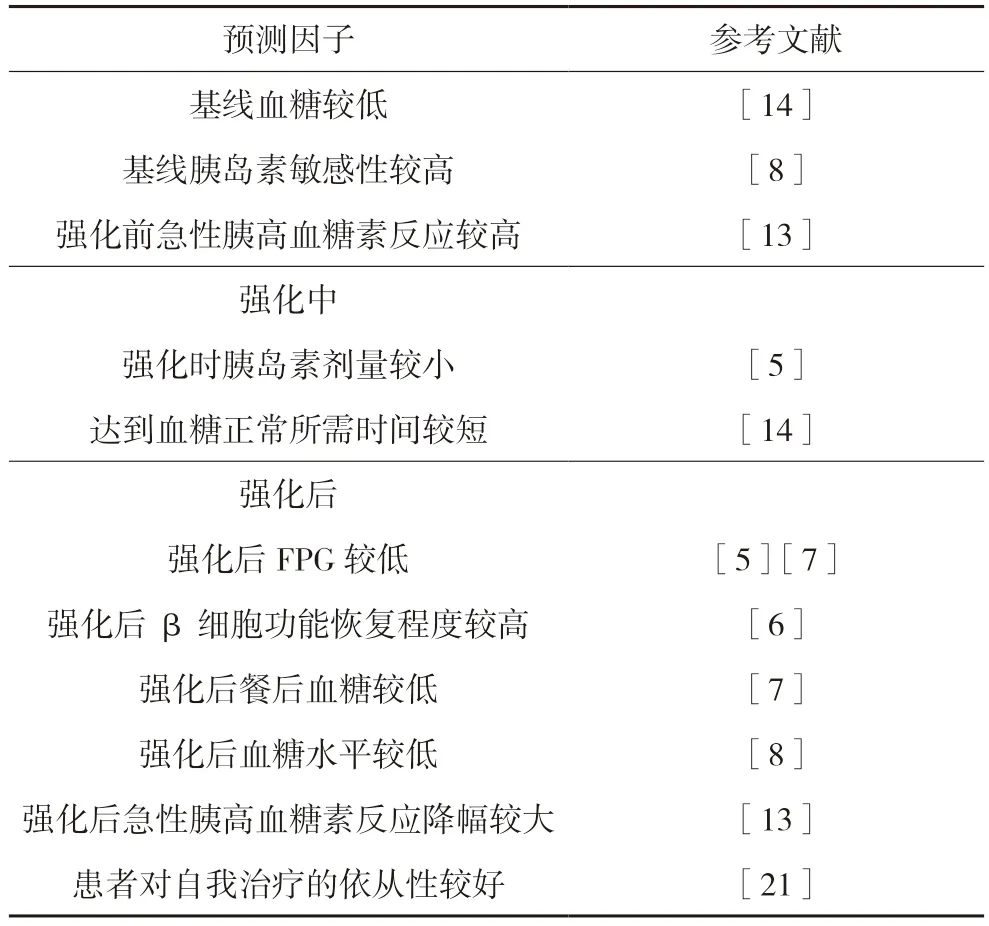
2.2.1 早期强化治疗时患者的选择很多研究评估了通过早期强化胰岛素治疗达到长期缓解患者的特征,但因为采用的评定方法和指标不同,故呈现多种多样的结果,表1 中列举了上文新诊断T2DM 患者早期胰岛素强化研究中的缓解预测因子。

表1 新诊断T2DM患者早期胰岛素强化的缓解预测因子
(续表)
目前研究共同指向缓解患者处于疾病早期,β细胞功能尚未遭受严重破坏。肥胖和高胰岛素抵抗指标也意味着T2DM 发病机制中胰岛素抵抗所占比例较高,β 细胞功能残存较多,且β 细胞功能较好的患者在接受强化治疗时发生低血糖的风险也较低。故胰岛素强化治疗应在新诊断T2DM 患者中及早应用。早期强化更有利于保护β 细胞功能;减少β 细胞对慢性高血糖的累积暴露;降低胰岛素治疗时的低血糖风险;提高患者生活质量[20]。如上文所述,我国已有多项指南和专家指导意见建议对伴有高血糖(HbA1c≥9.0%或FPG≥11.1 mmol/L)或明显高血糖症状的新诊断T2DM 患者实施短期胰岛素强化治疗[11]。此外,还有研究发现,新诊断T2DM 患者对自我治疗的依从性也是短期强化后长期缓解的独立预测因子[21],提示对新诊断患者进行相关教育的必要性。
2.2.2 强化治疗后续治疗方案的选择对于短期胰岛素强化治疗未能诱导血糖临床缓解的患者,《2 型糖尿病短期胰岛素强化治疗临床专家指导意见》[1]中给出了后续治疗方案的具体推荐,包括延长强化4~12 周;二甲双胍为基础的口服降糖药治疗;口服降糖药联合基础/预混胰岛素等。但关于后续方案的效果比较,尚需更多更长期的临床研究进一步探索和验证。
对于T2DM 患者短期胰岛素强化获得无药缓解后,如何保持这种获益,近年来加拿大学者Retnakaran 又进一步探索了间断胰岛素强化治疗的方案。在其方案中,病程(2.0±1.7)年,HbA1c(6.4±0.1)%的T2DM 患者首先接受3 周胰岛素强化治疗作为诱导,在随后的维持治疗阶段每3 个月进行一次为期2 周的胰岛素强化,持续至24 个月。结果发现,与基线时比较,反映β 细胞功能的胰岛素分泌敏感性指数(Insulin Secretion-sensitivity Index-2,ISSI-2)以及HbA1c、FPG 等指标在2 年内的维持情况尚可,且低血糖风险较低[22]。提示间断短期强化方案可能是一种安全的治疗模式。但这项初步试验入选患者人数少,未来仍需规模更大的临床研究证据。
3 巩固:选择安全有效的胰岛素强化治疗方案
关于强化治疗方案,《2 型糖尿病短期胰岛素强化治疗临床专家指导意见》建议使用能更好地模拟生理性胰岛素分泌的基础-餐时方案或CSII 进行胰岛素强化治疗。两种方案均已在大量对不同病程阶段T2DM 患者的临床研究中得到反复验证。
对新诊断T2DM 患者,一项使用门冬胰岛素的CSII 短期强化治疗研究[8]显示,强化2 周使患者β 细胞功能和FPG 显著改善,随访12 个月和24 个月时的血糖缓解率分别为47.6%和30.7%。对新诊断和病程短较的T2DM 患者,门冬胰岛素联合地特胰岛素的基础-餐时方案可有效改善血糖水平、α 和β 细胞功能[23,24]。对平均病程5.9 年的T2DM 患者,门冬胰岛素联合地特胰岛素的基础-餐时方案短期强化治疗4~8 周使68%患者的达到血糖缓解[25]。对长病程(平均病程13.5 年)T2DM患者,使用门冬胰岛素联合德谷胰岛素的基础-餐时方案治疗52 周[26]和随后延长26 周[27]的研究均显示,除有效改善血糖控制外,这种方案可进一步减少低血糖风险,使安全性得到进一步提升。
4 小结
我国面临极为严峻的糖尿病防治现状,开展更为优化的糖尿病管理模式与策略是有效的应对方式。胰岛素强化治疗可逆转与延缓T2DM 的进展,适用于病程的各个进展阶段,是值得临床医生重视的治疗策略。在有效降糖及避免低血糖的全程优化管理、优选患者人群、保证后续维持方案的背景下,胰岛素强化治疗可发挥更大的效用。

