N末端-前B型脑钠肽与急性脑梗死病因、神经功能缺损严重度及预后的相关性分析
沙 霞, 庄建华, 祝 滨, 胡 颖, 陈 蕾, 徐明然, 王 璐
急性脑梗死(acute cerebral infarction,ACI)是具高致死致残率的血管性疾病,病因繁杂,以老年人为高发群体,但近年流行病学报道ACI的发病人群有年轻化趋势。对ACI患者,迅速预测病因是开展临床救治的关键之一,于预后至关重要[1,2]。有研究指出,ACI许多常见的危险因素,如高血压、房颤等均可引起心功能改变,并影响ACI病情[3,4]。N末端B型脑钠肽前体(N-terminal pro-brain natriuretic peptide,NT-proBNP)则是脑钠肽(brain natriuretic peptide,BNP)激素原分裂后的N端片段,具半衰期长、浓度高、敏感性强、易检测等特点,当前多见其在心血管疾病中的研究,是敏感的心功能标志物[5,6]。但关于NT-proBNP作为脑血管疾病的生物学指标研究尚存欠缺,基于此,现采集资料并拟通过前瞻性对照病例分析研究探讨NT-proBNP与ACI病因、神经功能缺损严重度及预后的相关性,为急性脑梗死的临床干预提供参考依据,具体报道如下。
1 资料与方法
1.1 一般资料 研究对象为本院自2017年1月~2019年4月收治的ACI患者。按纳入、排除标准选取80例ACI患者作为ACI组;另同时选取选取同期在本院接受健康体检的40例健康志愿者作为对照组,采集两组一般资料。研究通过医院伦理委员会审核。
1.2 纳入与排除标准 纳入标准:(1)符合《中国急性缺血性脑卒中诊治指南(2014)》[7]中ACI诊断标准,并有明确头颅CT或MRI检查结果佐证;(2)临床资料完整无缺失;(3)起病至入院时间<48 h,血样本采集时间为ACI后24~48 h内;(4)病患或(和)家属知晓研究内容并自愿签署研究知情同意书。
排除标准:(1)既往有诊断明确的心脏疾病病史;(2)合并肝肾功能不全;(3)合并重度贫血及恶性肿瘤疾病患者;(4)合并自身免疫性疾病。
1.3 方法 (1)一般资料采集:查阅病历资料或体检记录采集患者性别、年龄、吸烟史、饮酒史、基础疾病(高血压、糖尿病、高脂血症);并参照急性卒中治疗Org10172试验(Trial of ORG 10172 in Acute Stroke Treatment,TOAST分型试验)病因分型统计病因,依据心脏超声等影像学检查结果分别记录室间隔厚度增厚、左房内径增大、左室舒张功能异常、左室收缩功能异常病例。(2)NT-proBNP检测:所有患者均采集入院(发病24~48 h内)血标本检测NT-proBNP,抗凝试管混匀、3500 r/min、4 ℃条件下离心5 min,取上层血浆-70 ℃冰箱保存待测,采用时间分辨免疫荧光法检测,组内及组间变异系数分别2%、6%;检测样本采集时间为起病24 h~48 h内(下文血NT-proBNP水平均为起病24 h~48 h的血NT-proBNP水平);仪器为雷度米特医疗设备(上海)有限公司的RADIOMETER AQT90分析仪,试剂盒为氨基末端B型脑钠肽前体检测卡,购自雷度米特医疗设备(上海)有限公司;血样本采集后24 h内检测完毕。(3)病因分型:采用TOAST病因分型,包括大动脉粥样硬化性(large-artery atherosclerosis,LAA)、心源性脑损栓塞(cardiac embolism,CE)、小动脉闭塞(small-artery occlusion,SAO)、其他原因所致的缺血性卒中(strokeofotherdeterminedetiology,SOE)和不明原因的缺血性卒中(stroke of other undetermined etiology,SUE)。(4)神经功能缺损:美国国立卫生研究院卒中量表(the National Institutes of Health Stroke Scale,NIHSS)评分评价,总分0~42分,评分与神经功能缺损严重度正相关,0~6分为有可能恢复良好,评价时间为入院时。(5)预后:所有患者均给予持续随访,统计入院3 m时采用改良Rinkin Scale(MRS)量表评价预后,MRS量表总分0~6分,≥3分为预后不良,mRS<3分为预后良好。
1.4 比较指标 (1)比较ACI组与对照组血NT-proBNP水平;(2)比较不同TOAST病因分型的ACI患者血NT-proBNP水平;(3)比较神经功能缺损程度的ACI患者血NT-proBNP水平;(4)比较不同预后的ACI患者血NT-proBNP水平;(5)比较不同一般资料及心脏超声检查结果的ACI患者血NT-proBNP水平;(6)将病因、神经功能缺损严重程度、预后及其他一般资料比较差异有统计学意义的选项进行多远线性回归逐步分析,探究病因、神经功能缺损严重程度、预后等与ACI患者血NT-proBNP的相关性;并绘制相关性分析散点图。
2 结 果
2.1 一般资料比较 两组性别、年龄、吸烟、饮酒、高血压、糖尿病、高脂血症等一般资料差异无统计学意义(P>0.05)(见表1)。
2.2 ACI患者血NT-proBNP水平与对照组比较 ACI患者血NT-proBNP水平为(358.02±297.49)ng/L,高于对照组的(191.17±60.78)ng/L,差异有统计学意义(t=-4.819,P<0.001)(见图1A)。
2.3 不同病因患者血NT-proBNP水平比较 TOAST病因LAA22例、CE 18例(其中10例房颤、4例心脏瓣膜病、4例窦房综合征)、SAO 20例、SOE 18例、SUE 2例;其中TOAST分型CE型的ACI患者血NT-proBNP为(807.88±297.49)ng/L,显著高于非CE患者的(227.41±113.58)ng/L,差异有统计学意义(t=-8.108,P<0.001)(见图1B)。
2.4 不同神经功能缺损程度患者血NT-proBNP水平比较 NIHSS评分2~19分,中位数(P25-P75)6(4,10),0~6分44例,≥7分患者36例;NIHSS评分≥7分的ACI患者血NT-proBNP(437.20±247.18)ng/L,高于0~6分组的(211.42
±124.97)ng/L,差异有统计学意义(t=-5.353,P<0.001)(见图1C)。
2.5 不同预后的ACI患者NT-proBNP水平比较 mRS评分0分4例,1分4例,2分45例,3分15例,4分4例,5分5例,6分3例,≥3分27例,mRS<3分53例;mRS≥3分患者血NT-proBNP为(542.92±405.64)ng/L,高于mRS<3分患者的(263.82±159.34)ng/L,差异有统计学意义(t=-3.442,P<0.05)(见图1D)。
2.6 ACI患者其他资料与NT-proBNP水平的关系 仅合并室间隔厚度增厚、房颤的ACI患者血NT-proBNP显著高于室间隔厚度正常的ACI患者(P<0.05),其他不同一般资料患者入院时血NT-proBNP水平比较无统计学意义(P>0.05)(见表2)。
2.7 NT-proBNP与ACI病因、神经功能缺损严重度及预后的相关性分析 以AIC患者入院时血NT-proBNP水平为因变量,患者一般资料、病因、神经功能缺损程度及预后等等指标为自变量进行多元线性逐步回归分析,结果显示仅病因、神经功能缺损严重程度、预后进入模型,汇总R方为0.744,调整R方0.733,F=73.441,P<0.001;其中心源性梗死、神经功能缺损严重程度、入院3 m后mRS与NT-proBNP水平密切相关;另Spearman相关性分析显示ACI患者入院时NT-proBNP与心源性梗死(r=822,95%CI0.735~0.882,P<0.001,图2A)、神经功能缺损严重程度(r=0.387,95%CI0.182~0.559,P<0.001,图2B)、入院3 m后的mRS评分(r=0.493,95%CI0.307~0.643,P<0.001,图2C)均存在显著相关性(见表2)。
表1 两组一般资料比较[例,
表2 ACI患者其他资料与NT-proBNP水平的关系
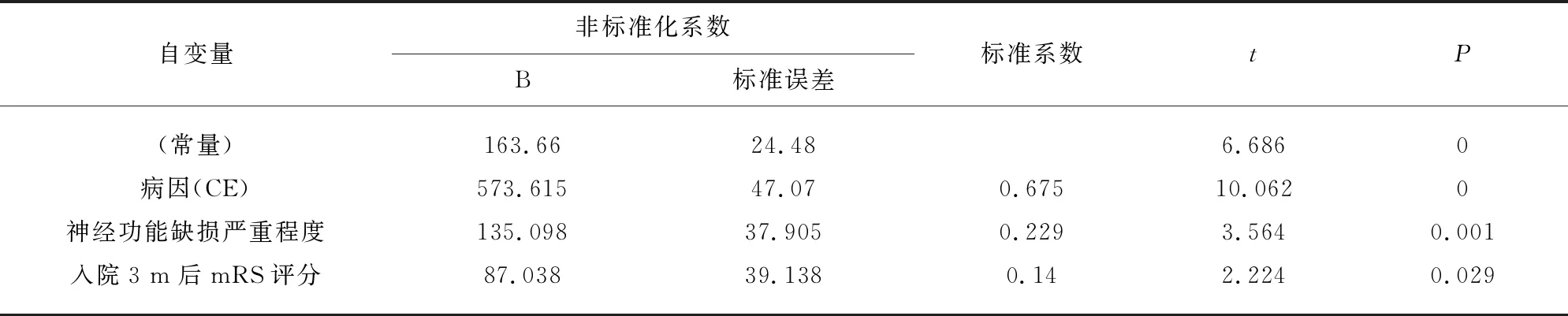
表3 NT-proBNP与ACI病因、神经功能缺损严重度及预后的相关性分析
3 讨 论
NT-proBNP属利钠肽家族,与BNP有着相同的生物学来源,但体外稳定性更强、半衰期更长,且无生物活性,血清浓度较BNP更高,临床多用于心力衰竭的诊断及预后评估,这在Clerico等[8]、Mina等[9]的报道中均有提及。随着临床研究深入,有报道指出,即使是非心力衰竭患者也可因炎症因子、病原微生物产生心机抑制因子,导致血清NT-proBNP水平上升。如马东璞等[10]便报道脓毒症患者NT-proBNP水平与APACHEⅡ评分显著正相关。卢年芳等[11]也报道,脓毒症患者NT-proBNP水平显著高于健康对照组,且死亡组NT-proBNP进一步升高。Cushman等[12]报道NT-proBNP可作为卒中的预测因子(OR2.9,95%CI1.9~4.5)。上述研究均为NT-proBNP应用于心力衰竭以外的疾病提供理论依据。基于心功能与ACI间关联,陆续有研究分析NT-proBNP在ACI患者中的应用价值,并取得一定获益,但NT-proBNP在ACI中的临床应用仍处于探索阶段,仍有待大量临床研究持续补充及完善。鉴于此本研究采集资料,以期通过对NT-proBNP与ACI患者病因、神经功能缺损严重度及预后的相关性分析完善及补充NT-proBNP在ACI中的临床应用。研究显示,ACI组入院时血NT-proBNP均显著高于对照组,Zhang等[13]也报道,ACI患者血NT-proBNP亦高于对照组,这与本研究结论相似,具提示ACI患者入院时血NT-proBNP存在升高现象。分析或因ACI患者心率增快、收缩压及舒张压升高均可导致心腔内压力升高,从而刺激BNP释放有关,血浆内BNP裂解后便可导致血NT-proBNP浓度上升;除此以外,视前叶、视上核等脑组织内还存在特异性BNP受体,可迅速与BNP结合并导致脑内BNP上升,血浆BNP也随之上升,而后裂解导致NT-proBNP上升[14]。但Zhang等未对不同病因的ACI患者入院时的血NT-proBNP水平进行分析。同时,ACI作为一类异质性疾病,病因明确是制定急性期及长期治疗策略的基础,于预后、复发防治至关重要。本研究显示,TOAST分型为CE型的ACI患者血NT-proBNP显著高于非CE患者,Fonseca等[14]同样报道,卒中后24 h、48 h时TOAST分型为CE型的卒中患者血NT-proBNP显著高于非CE患者,至72 h时,血NT-proBNP虽有下降趋势,但CE型的卒中患者血NT-proBNP显著高于非CE患者。这与本研究相似。多元线性回归分析也显示TOAST分型CE与血NT-proBNP存在明显关联,进一步印证了上述结论。由此也可见,血NT-proBNP或能在一定程度上预测CE型ACI,但基于本研究中CE样本量仅为18例,因此拟在下阶段采集大样本量后分析血NT-proBNP对CE型ACI的预测价值。
研究还显示,NIHSS评分≥7分的ACI患者血NT-proBNP显著高于0~6分组,且多元线性回归分析也显示ACI患者NIHSS评分与血NT-proBNP相关,这与朴影等[15]的报道结论相似。分析或因神经功能缺损越严重,神经介质分泌异常而促进NT-proBN分泌有关。另印度学者Vandanapu Naveen等[16]也报道,ACI患者NIHSS评分与血NT-proBNP显著正相关,不仅如此,其还报道死亡的ACI患者血NT-proBNP显著高于幸存者,认为ACI患者血NT-proBNP与预后同样存在密切关联。这在本研究中也有表现。本研究中mRS≥3分患者血NT-proBNP显著高于mRS<3分患者,差异有统计学意义,且多元线性回归也证实mRS评分与血NT-proBNP存在显著相关性。同时,在本研究中房颤、室间隔增厚患者血NT-proBNP分别较无房颤、室间隔厚度正常患者高,这与既往报道结论相似[17,18],但未能进入多元线性回归分析模型,分析或因本研究中房颤、室间隔厚度样本量较少所致。
综上所述:ACI患者血NT-proBNP升高,且TOAST病因分型为CE型的ACI患者血NT-proBNP水平显著高于非CE型,与病因、NIHSS评分及mRS评分存在显著相关性。但本研究也存在一定局限性,如样本数量相对较少,可能存在一定统计学计算误差,另未对ACI患者梗死面积、梗死位置因素等对血NT-proBNP的影响进行分析。
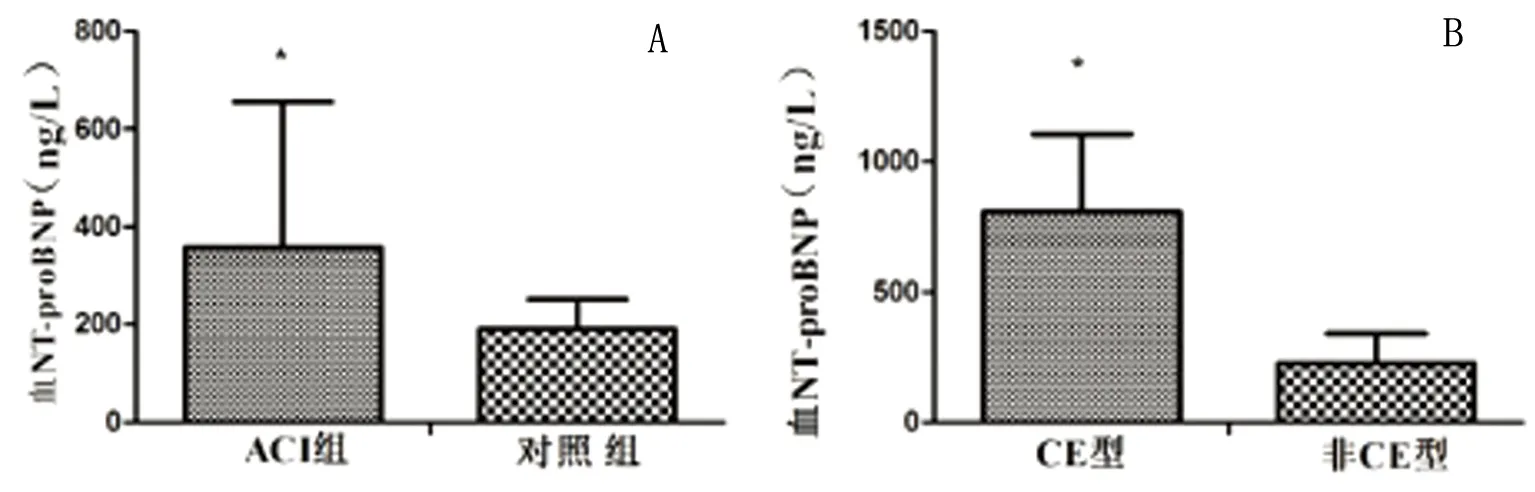
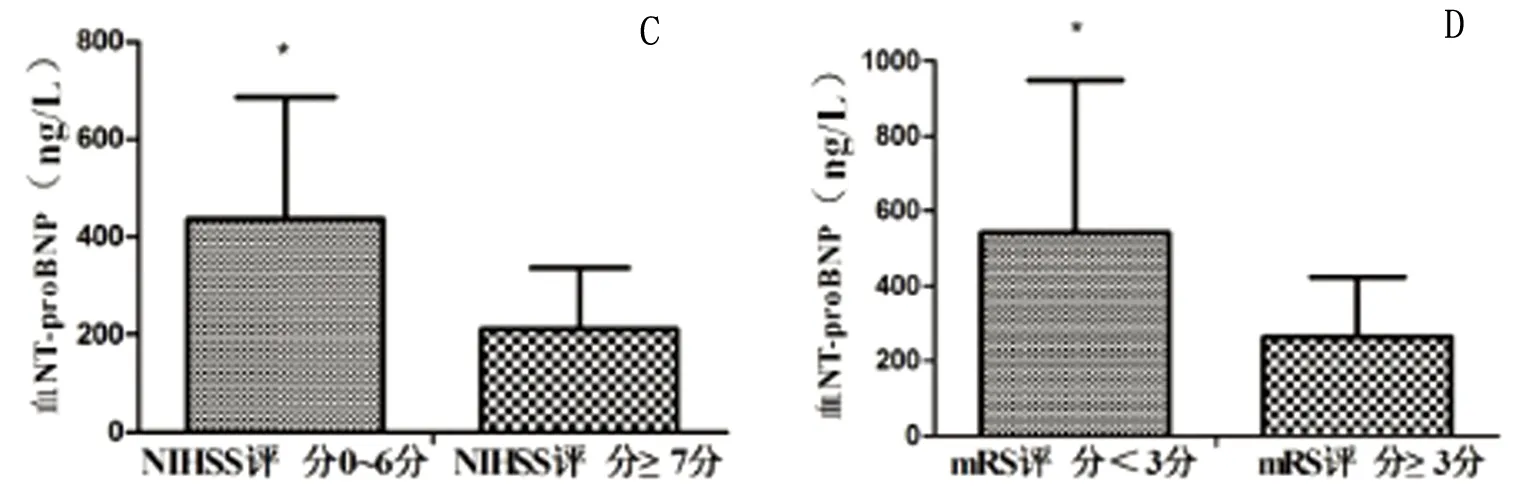
图1 ACI患者血NT-proBNP水平

图2 NT-proBNP与ACI病因、神经功能缺损严重度及预后的相关性分析

