经颅直流电刺激联合认知行为治疗对产后抑郁症的作用
高建梅,蔡敏,吴迪,强晓玲,李兰
1 对象和方法
1.1 对象 为2017年4月至2019年4月期间在本院心身科门诊就诊的PPD患者。入组标准:①符合美国《精神障碍诊断与统计手册》第4版(DSM-IV)PPD诊断标准;②年龄20~45岁,具有初中以上文化,能理解各种问卷;③9条目症状问卷(PHQ-9)评分≥5分且<14分;④既往无任何形式的躁狂或者轻躁狂发作;⑤入组患者及监护人均知情同意并签署知情同意书。排除标准:①妊娠期出现高血压、糖尿病以及心脏病患者;②有癫痫或其他脑器质性疾病无法完成tCDS治疗;③精神活性物质接触史或其他精神疾病史;④严重自杀倾向者;⑤重度PPD或自我评估无法完成全疗程治疗、随访的患者。共有62例患者入组,使用随机数表等分为观察组(tDCS+CBT)和对照组(伪tDCS+CBT)。
1.2 方法
1.2.1 tDCS方法 采用IS200型智能式电刺激仪,以左侧前额叶背外侧皮质(DLPFC)作为阳性刺激点(采点按照国际脑电图系统F3、F4区域,即顶中央Cz前8 cm、旁开6 cm),选取右侧眶额上区作为阴性刺激点,所有阳性刺激及阴性刺激都采用5 cm×5 cm电极,刺激电流强度2 mA;第1~2周:每日1次,每次刺激时间为30 min,每5天治疗后间隔2 d。第3周后每周1次,共4周。伪tDCS为除刺激时间为40 s外,余设置参数同观察组。
1.2.2 CBT方法[6]tDCS治疗后在门诊对所有入组者进行团体式CBT(5~6例/组)。操作由专业心理治疗师以小组治疗的方法完成。由治疗师讲解CBT原理、方法及注意事项后,根据患者不合理信念予针对性治疗,通过角色扮演、健康教育以及互相倾诉等方式帮助患者摆脱不良情绪。1次/5 d,每次1 h。
1.2.3 心理护理干预方法 患者除按照分组进行tDCS及CBT治疗外,还进行以下心理护理干预:①健康宣教以及引入家庭支持:根据患者性格以及文化水平,在与患者及其家属充分沟通后科普PPD知识以减轻其压力,提高治疗的信心;条件允许的情况下要求患者配偶亲自或视频的方式一起参与学习,了解如何对患者心理支持、理解应对PPD的方式,帮助照料新生儿,改善患者睡眠。②情感疏导式沟通:由专业的治疗师与患者进行疏导式交谈,鼓励其表明自己的真实想法、倾诉自身的烦恼与不适,通过对应的处理方式来帮助其宣泄自身的负性情绪,体悟生活中的正性情绪,从而解决自身负性思维对情绪的影响。③正念冥想:借助于手机应用软件,要求患者每日早晚进行冥想训练,每次进行15 min,以放松身心、帮助睡眠、摆脱负性情绪。
治疗期间不允许使用抗抑郁药、抗精神病药;若患者为人工喂养则允许合并使用辅助睡眠药。分别于治疗前及治疗2、4周后,采用PHQ-9、GAD-7评估患者的抑郁、焦虑情绪;分别于治疗前及治疗4周后进行匹兹堡睡眠质量指数(PSQI)评估;该问卷含18个条目,分别评定睡眠质量、入睡时间、睡眠时长、效率等7个与睡眠相关维度。以上均为自评量表,患者在安静的随访诊室独立完成,评估时间每次约30 min。当PHQ-9或GAD>14分、或有自杀意念时患者出组,要求其至门诊复诊,进一步评估治疗方案。
2 结果
2.1 两组一般情况比较 观察组28例、对照组25例患者完成随访;9例出组(5例因病情恶化住院治疗、2例撤回知情同意书、2例拒绝随访);两组年龄、孕周、产前体质量指数(BMI)、新生儿体质量及病程比较差异无统计学意义。见表1。
2.2 两组PHQ-9、GAD-7评分比较 治疗前两组PHQ-9、GAD-7评分差异无统计学意义;治疗后两组PHQ-9、GAD-7评分明显低于治疗前(P<0.05或P<0.01);且观察组明显低于对照组(P均<0.05)。见表2。
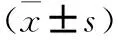
表1 两组一般情况比较
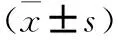
表2 两组患者治疗前后PHQ-9、GAD-7评分比较
2.3 两组PSQI评分比较 治疗前两组PSQI评分差异无统计学意义;治疗4周后,观察组PSQI总分及各维度评分明显低于对照组:无论是睡眠质量、入睡/睡眠时间、睡眠效率、睡眠障碍或者催眠药物的使用还是日间功能障碍得分两组均较治疗前明显下降(P均<0.05)。治疗后与对照组相比,观察组上述得分均低于对照组。两组差异具有统计学意义(P均<0.05)。见表3。
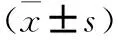
表3 两组治疗前后PSQI评分比较
3 讨论
无论是既往抑郁症病史、阳性家族史或者生活事件甚至家庭支持不良都有可能导致产妇发生PPD。虽然一般认为多数PPD患者症状较轻微,但随着疾病进展,患者不仅体力、精力得不到有效恢复,还会出现社会功能受损,严重者甚至有自伤、自杀风险[3]。此外,PPD也增加了产妇滥用药物的风险,甚至会使共患的躯体疾病恶化。除对产妇的影响外,PPD也会间接影响新生儿健康:导致情绪、性格发育受损,出现注意缺陷障碍风险增加,甚至在青少年阶段出现暴力行为的可能也大大增加[7]。
由于母乳喂养对婴儿的重要性,而目前已经上市的抗抑郁药都有进入乳汁的可能,目前尚无确切证据证明此类药物对婴儿远期发育毫无影响[8]。因此,多数PPD患者首先考虑的治疗方式应为非药物干预,一般认为对轻度抑郁发作可以选择单一心理、物理治疗,但应密切监测症状变化[3]。国外研究[9]发现,经颅磁刺激可以作为轻中度PPD有效治疗方式。tCDS是与经颅磁刺激作用类似的一种无创神经刺激术;通过由头皮传入皮质的刺激电流来调节神经元兴奋性,调控中枢神经系统中认知、情感相关脑区发挥抗抑郁作用;与深部脑刺激、电休克治疗等其他物理治疗手段相比,tCDS具有耐受性好、安全性高的特点,且抗抑郁作用也被大量文献[4,10]证实。PPD症状的产生与多种复杂因素相关,其中社会家庭因素、产后心身改变因素是导致PPD产生、症状恶化的重要原因。因此,在充分了解患者心理变化、家庭文化背景的基础上,对PPD患者进行CBT能够帮助患者改善情绪[6]。产后女性由于自身疾病、照料婴儿等因素都会出现睡眠质量减退的问题,不仅仅导致白天精力不够、注意受损等,更不利于抑郁焦虑情绪的减轻。因此,本研究除了对患者进行针对性CBT、健康及教育以减少患者心理压力外,还通过发现、增强家庭支持的方式为患者寻找精神支撑[11-12]。同时,本研究还引入正念冥想的方法来帮助患者减少自身负性情绪,改善睡眠。
本研究发现,与治疗前相比,治疗后两组患者PHQ-9、GAD-7及PSQI评分明显下降;且观察组PHQ-9、GAD-7及PSQI评分明显低于对照组;表明CBT能改善PPD患者的情绪及睡眠;但CBT联合tCDS对PPD患者的情绪及睡眠的改善更有效。
综上所述,与单独CBT相比,tDCS联合CBT能更有效缓解PPD患者焦虑、抑郁情绪,改善睡眠质量;是临床上治疗轻中度PPD患者的一种有效的非药物干预手段,但是由于本研究所纳入的样本量较小,设计的观察指标较为简单,因此需要后续更深入的研究证实。

