中性粒细胞/淋巴细胞比值及血小板/淋巴细胞比值与乳头状甲状腺癌临床特征的关系研究
裴晓东,孙占勇,陈世军
郑州市第一人民医院普外科,郑州 450000
肿瘤的发生是复杂的促癌和抑癌分子途径之间平衡失调的结果[1]。炎症在癌症的发生、发展和转移中起着至关重要的作用,肿瘤细胞与炎症微环境之间的复杂相互作用可能对患者的预后产生重大影响[2-3]。炎症细胞对恶性肿瘤的促进与抑制作用取决于肿瘤/宿主相互作用的环境。炎症与肿瘤生物学和病程之间的关系仍有待阐明。乳头状甲状腺癌(papillary thyroid carcinoma,PTC)是一种常见的内分泌恶性肿瘤,其发生与慢性炎症有密切的关系,但近年来的研究对炎症和肿瘤行为的研究结果并不一致[4]。甲状腺炎患者发生PTC的发病率提高,慢性淋巴细胞性甲状腺炎可能最终与PTC患者的预后有关[5]。多项研究显示炎症生物标志物[C反应蛋白(C-reactive protein,CRP)、肿瘤坏死因子-α(tumor necrosis factor-α,TNF-α)、白细胞介素-6(interleukin-6,IL-6)、中性粒细胞/淋巴细胞比值等]可以可靠地预测各种恶性肿瘤(食管癌、胃癌、胰腺癌、结肠癌、卵巢癌、肾癌、肺癌)的不良预后[6]。中性粒细胞/淋巴细胞比值(neutrophil-to-lymphocyte ratio,NLR)及血小板/淋巴细胞比值(platelet-to-lymphocyte ratio,PLR)作为临床常用的炎症标志物,在常规血液检测中易于提取。术前较高水平的NLR是一些癌症的不良预后指标,包括胆管癌、肺癌、胃癌、胰腺癌、结直肠癌和卵巢癌,而术前高水平的PLR与结直肠癌的预后不良有关。但只有少数几项研究评估了NLR、PLR在甲状腺癌中的意义,且上述指标在PTC患者术前评估和术后随访中的应用仍然是有限和有争议的[7],不同研究对诊断临界值的结果差异较大[8]。本研究旨在通过探讨术前NLR、PLR与PTC患者临床特征的关系,为NLR、PLR在PTC患者的临床诊断及预后预测方面提供理论依据,现报道如下。
1 资料与方法
1.1 一般资料
收集2017年1月至2019年1月在郑州市第一人民医院接受治疗的PTC患者的病历资料。纳入标准:①均经病理学检查证实为PTC;②神志清晰,可与医护人员正常交流。排除标准:①合并其他类型甲状腺癌或其他恶性肿瘤;②合并自身免疫疾病;③患影响白细胞计数的慢性疾病;④术前6个月内发生急性心肌梗死或冠状动脉再血管化及术前3个月内大剂量使用过糖皮质激素。根据纳入、排除标准,共纳入124例PTC患者。
1.2 研究方法
①血液相关指标的收集:在术前全血细胞计数的基础上,将中性粒细胞、血小板与淋巴细胞的绝对计数除以绝对淋巴细胞数,计算NLR、PLR。根据术前评估方案,在手术前1天上午8:00-10:00采集空腹基线血样,包括红细胞压积、血红蛋白、血小板、总白细胞和自动区分计数(中性粒细胞、淋巴细胞、单核细胞、嗜碱性粒细胞和嗜酸性粒细胞)。这一标准化协议有助于调整已知的循环激素(昼夜节律)对白细胞亚型数量和分布的影响。②病理学分析:由两位病理学家根据手术标本收集甲状腺标本重量、肿瘤大小、TNM分期、PTC组织学亚型(经典和滤泡变异)及是否有淋巴结转移、甲状腺外浸润、甲状腺炎等资料。其他变异(弥漫性硬化、高细胞、柱状细胞、肿瘤细胞、实性、透明细胞、筛状、钩甲和去分化)很少见,因此无法进行任何有意义的比较。根据术后病理组织学报告,以病变的最大直径确定肿瘤大小;多灶性肿瘤是指手术标本中PTC为2个或2个以上病灶;双侧肿瘤定义为影响两个甲状腺叶的PTC病变,而单侧肿瘤则是单侧病变;通过淋巴细胞浸润和淋巴滤泡的形成确定是否有甲状腺炎,包括桥本甲状腺炎和非特异性淋巴细胞性甲状腺炎。③按所有患者的NLR、PLR中位数将患者分为低NLR组和高NLR组、低PLR组和高PLR组。比较各组的上述临床特征。
1.3 统计学方法
采用SPSS 18.0统计学软件进行数据分析,计数资料以例数及率(%)表示,组间比较采用χ2检验,计量资料以均数±标准差(±s)表示,两组比较采用t检验,多组比较采用方差分析,以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
本次研究的124例患者中,男46例,女78例;年龄41~67岁,平均(51.43±5.18)岁;肿瘤大小0.8~3.3 cm,平均(2.23±0.61)cm;促甲状腺激素(thyroid stimulating hormone,TSH)0.29~3.11 mU/L,平均(1.72±0.41)mU/L;白细胞计数4200~10 000/ml,平均(7519±1903)/ml;中性粒细胞 1900~9100/ml,平均(4752±1302)/ml;淋巴细胞900~5200/ml,平均(2058±615)/ml;NLR 0.85~5.94,平均(2.46±0.83),中位数为 2.17;PLR 92.08~164.29,平均(128.15±18.27),中位数为125.96。根据NLR、PLR中位数将患者分为高表达组与低表达组。
2.2 术前PLR、NLR与PTC 临床特征的关系
不同年龄、肿瘤大小及多灶性肿瘤患者PLR水平比较,差异均有统计学意义(t=3.159、-2.062、-2.041,P<0.05);有无淋巴结转移PTC患者的NLR水平比较,差异有统计学意义(t=2.195,P<0.05)。(表1)
2.3 不同NLR 亚组患者临床特征的比较
低NLR组和高NLR组患者年龄、性别、肿瘤大小、甲状腺外浸润、多灶性、双侧性、甲状腺炎、PTC变异型、T分期比较,差异均无统计学意义(P>0.05);低NLR组患者肿瘤标本重量轻于高NLR组,淋巴结转移发生率低于高NLR组,差异均有统计学意义(P<0.05)。(表2)
2.4 不同PLR 亚组患者临床特征的比较
低PLR组和高PLR组患者性别、肿瘤大小、甲状腺外浸润、多灶性、双侧性、甲状腺炎、PTC变异型、T分期比较,差异均无统计学意义(P>0.05);低PLR组患者年龄小于高PLR组,肿瘤标本重量轻于高PLR组,淋巴结转移发生率低于高PLR组,差异均有统计学意义(P<0.05)。(表3)

表1 不同临床特征PTC患者的PLR、NLR水平(n=124)
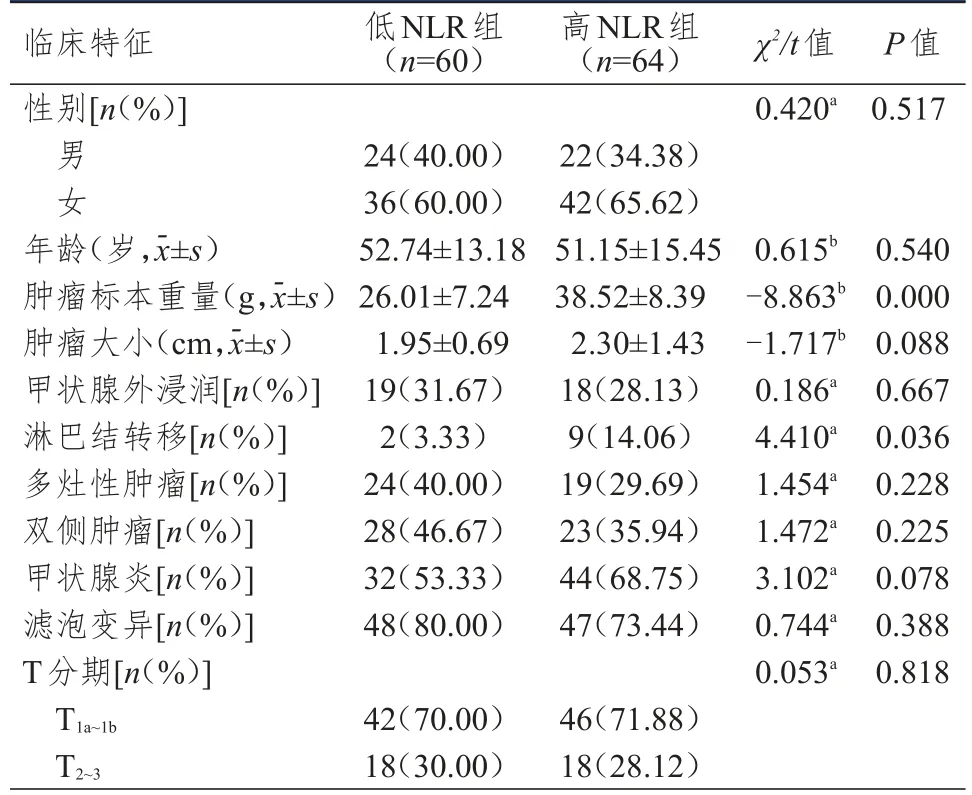
表2 低NLR组和高NLR组患者临床特征的比较(n=124)
3 讨论
对于慢性炎症与癌症之间的潜在联系,大量学者在过去几十年中对其潜在机制进行了广泛研究,消化系统恶性肿瘤就是很好的例子(慢性幽门螺杆菌性胃炎与胃癌,慢性乙型肝炎和丙型肝炎与肝细胞肝癌,特发性炎症性肠病与结直肠癌)[9]。在甲状腺研究领域,Dailey于1955年首次提出慢性淋巴细胞性甲状腺炎与PTC的关系[10]。大量研究显示部分肿瘤被巨噬细胞和淋巴细胞(非特异性免疫系统和特异性免疫系统的细胞)密集地浸润于原发肿瘤内部及周围[11-15]。特异性免疫系统的淋巴细胞已经进化成一种更多功能的防御系统细胞,并在被同一病原体再次感染后提供更多的保护[16]。特别是在恶性肿瘤的病例中,肿瘤相关的中性粒细胞减少和(或)淋巴细胞减少被认为是一种副肿瘤表现,或者是由于局部组织破坏和细胞因子释放而引起的癌症相关炎症的非特异性反应。
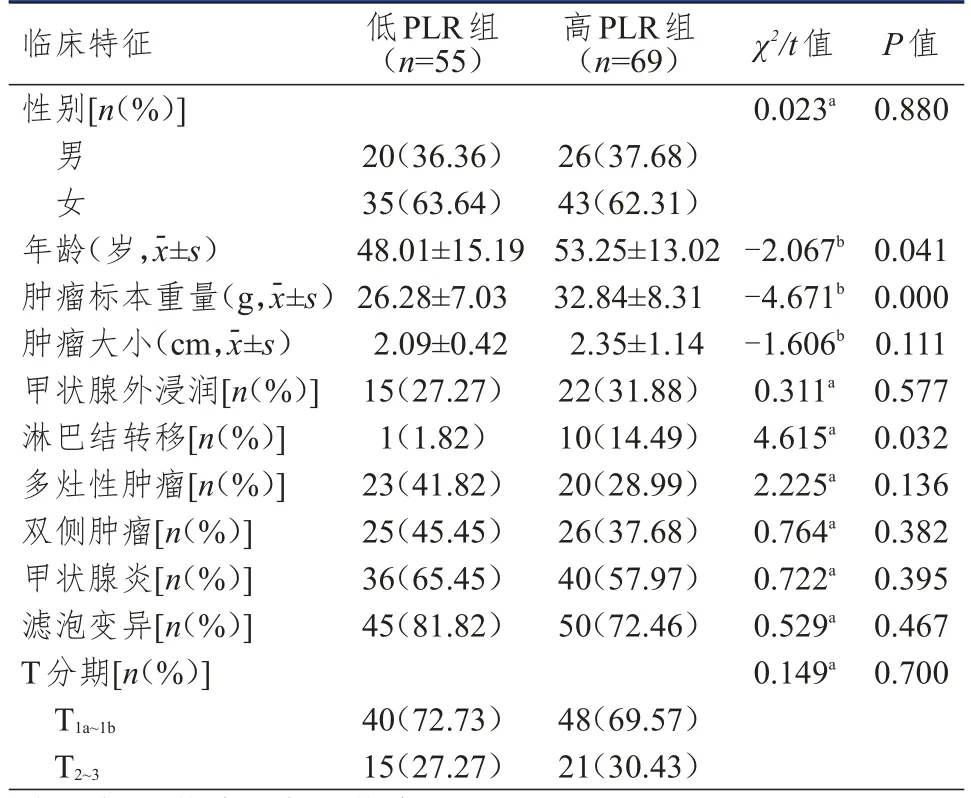
表3 低PLR组和高PLR组患者临床特征的比较(n=124)
一般来说,较高的NLR、PLR与较大的肿瘤有关,并与多灶性、淋巴结转移和更高的TNM分期有关,显示出更积极的肿瘤行为和更高级的疾病分期。本研究证实了NLR与肿瘤分布不良的关系,即NLR与淋巴结转移有关,不同PLR亚组患者年龄、肿瘤标本重量及淋巴结转移情况比较,差异均有统计学意义。与其他实体肿瘤相比,PTC的NLR、PLR相对较低,这一点也在本研究中得到证实。对多种肿瘤NLR与患者预后的关系进行综合Meta分析,发现NLR、PLR与患者预后的相关性较高[17]。在分子水平上,RET原癌基因(RET protooncogene,RET)/RAS/鼠类肉瘤滤过性毒菌致癌同源体B(v-raf murine sarcoma viral oncogene homolog B,BRAF)/胞外调节蛋白激酶(extracellular regulated protein kinase,ERK)/丝裂原活化蛋白激酶(mitogen-activated protein kinase,MAPK)通路的上调是慢性甲状腺炎与癌变的可能机制之一。最近的研究进一步表明,PTC根据与甲状腺炎的关系不同而具有不同的遗传背景(BRAF的表达)[18]。也有证据证明,RET/PTC癌基因可以激活正常甲状腺细胞的转录前炎症程序。这种肿瘤与宿主的相互作用,以全身炎性反应的形式出现,在大多数现代预后系统中通常不被考虑。但炎性生物标志物(CRP、细胞因子和白细胞计数)可作为多种肿瘤(食管癌、胃癌、胰腺癌、大肠癌、间皮瘤、卵巢癌、肾癌、膀胱癌)的独立预后因素[19]。近年来,NLR、PLR已成为衡量全身炎性反应的简单有效的综合指标。虽然其检测廉价,容易计算,容易获得,但它应用于术前评估和术后随访的PTC患者仍然是一个争议的问题。迄今为止,在高分化甲状腺癌中检测NLR的研究在样本量上是不均匀的,样本差异很大(41~3364例PTC病例),并得出了不一致的结果[20]。这一现象归因于炎症在甲状腺癌变过程中可能不那么重要,以及分化型甲状腺癌相对迟钝的性质,后者导致全身炎性反应不那么强烈。无论如何,NLR、PLR在很大程度上仍然是全身炎症的非特异性生物标志物,在常规血液测试中是普遍可用的,并不会增加术前诊断工作的成本。
综上所述,PTC患者NLR水平不同,肿瘤标本重量及淋巴结转移情况具有显著差异,患者PLR水平不同,年龄、肿瘤标本重量及淋巴结转移具有显著差异,提示上述指标可作为PTC转移的预测指标。

