艾曲泊帕联合大剂量地塞米松治疗ITP疗效分析
洪攀 傅佳萍 封蔚莹 傅雷华
原发免疫性血小板减少症(ITP)是一种以外周血血小板减少为特征的血液系统慢性危重疾病,具有高出血风险。目前认为,免疫因素在该疾病的起病中占主导因素[1]。ITP的一线治疗方案包括激素及大剂量丙种球蛋白,丙种球蛋白费用昂贵,近期疗效较好,但疗效不能长期维持,常规剂量激素需维持3~6个月,易继发库欣综合征、糖尿病、感染等多种并发症,为减少激素相关副作用,2016版ITP中国专家共识将大剂量地塞米松优于常规剂量激素推荐[2],但该方案疗效维持时间较短,复发率较高。艾曲泊帕是口服人血小板生成素(TPO)受体激动剂[3],具有起效快,使用方便,长期使用持续有效等优点。作者应用艾曲泊帕联合大剂量地塞米松治疗ITP,取得良好疗效,报道如下。
1 资料与方法
1.1 临床资料 选取2018年7月至2019年9月本院初治ITP患者45例,诊断符合2016版ITP中国专家共识[2]。分为观察组与对照组,两组性别、年龄、血小板、出血评分比较差异无统计学意义。

表1 两组患者一般资料比较比较
1.2 方法 观察组治疗方案为艾曲泊帕(50mg,1次/d)联合大剂量地塞米松(40mg,d1~4),治疗后当血小板升高100×109/L,艾曲泊帕减量为25mg,1次/d,血小板升高150×109/L,停用艾曲泊帕。对照组治疗方案为大剂量地塞米松(40mg,d1~4),激素使用期间予护胃补钙等治疗,如血小板≤10×109/L或<20×109/L同时合并出血,即给予血小板输注。观察治疗前后血小板计数及血小板输注情况。
1.3 疗效评价 参照共识标准[2]:完全反应(CR):血小板≥100×109/L同时无出血;有效(R):≥30×109/L同时无出血;复发:患者治疗有效后,血小板数量再次下降至30×109/L和/或出现出血症状。不良反应评价参照2006年美国国立癌症研究所不良事件评价标准(CTCAE V3.0)。
1.4 统计学方法 采用SPSS 17.0软件分析。计量资料用()表示,两组间比较采用t检验,计数资料比较采用χ2检验,P<0.05差异为有统计学意义。
2 结果
2.1 两组患者疗效比较 见表2、图1。
表2 两组患者治疗后疗效比较()

表2 两组患者治疗后疗效比较()
组别 n CR[n(%)]达CR时间(d)R[n(%)]达R时间(d) 血小板峰值(×109/L)观察组 18 14(77.8) 9.0±4.0 17(94.4) 7.2±2.7 154.4±58.2对照组 27 12(44.4) 14.0±5.1 22(81.5) 11.9±5.1 101.5±37.3 χ2/t值 4.919 2.807 1.571 3.639 3.636 P值 0.027 0.010 0.210 0.001 0.001
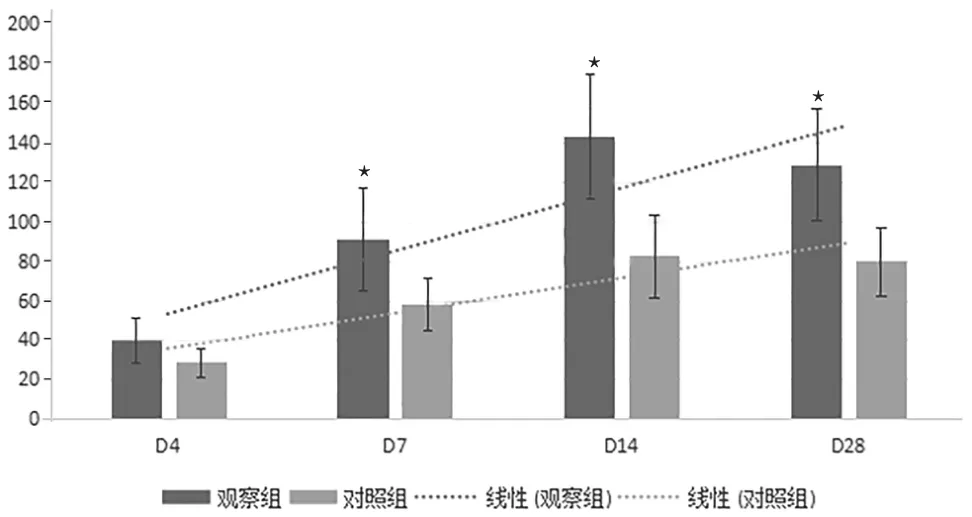
图1 观察组与对照组患者治疗后血小板计数变化情况[×109/L,()]
2.2 出血及血小板输注情况比较 治疗后观察组出血情况更少,未出现3~4级出血(见表3),观察组血小板输注率为72.2%(13例),血小板输注量为(1.1±0.3)袋,对照组血小板输注率为85.1%(23例),血小板输注量为(1.7±0.8)袋,两组输注率比较,差异无统计学意义(P=0.287),血小板输注量两组差异有统计学意义(P=0.003)。

表3 两组患者出血情况比较[n(%)]
2.3 不良反应 对照组出现治疗后血糖升高3例,高血压3例,低血钾3例,观察组出现血糖升高2例,高血压3例,低血钾2例,恶心纳差2例,头痛1例,对症治疗后好转。两组差异无统计学意义(P>0.05)。
3 讨论
ITP是一种免疫异常后出现巨核细胞产血小板能力下降及血小板破坏增多而导致血小板减少的出血性疾病,具有起病迅速、凶险等特点,严重者可导致患者死亡,快速改变血小板严重低下的状态可减少其出血及死亡率[4],故其理想治疗方案为早期反应率高、后期复发率低。目前,减少血小板破坏及加速血小板生成是ITP治疗的主要方法[5]。
已有研究表明,ITP患者体内存在Th1/Th2细胞比例升高,可促进细胞毒T细胞过度活化,从而介导血小板破坏是血小板减少的重要原因[6],大剂量地塞米松的使用,改善ITP患者体内Th1细胞占主导地位而Th2细胞反应率下降,减少血小板的破坏[7]。一项多中心前瞻性研究发现[8],大剂量地塞米松组总有效率及CR率均高于普通激素组,而持续缓解率两组差异无统计学意义,故国内共识推荐大剂量地塞米松作为一线治疗。但激素治疗仅减少血小板破坏,并未加速血小板生成,故起效相对较慢,短期内患者出血风险较高。
TPO抗体(TPO-R)主要在巨核细胞、CD34+细胞及血小板表面表达,艾曲泊帕是目前唯一口服小分子非肽类TPO-R激动剂,通过与TPO-R结合,刺激骨髓中巨核细胞加速成熟,促使血小板产生增加[3]。同时,Bao等[9]研究发现,TPO-R激动剂可使ITP患者调节性T细胞活性增加,而效应性T细胞活性明显减少,从而减少了患者的免疫过激状态,能起到免疫调节的作用。由于艾曲泊帕与TPO-R结合位点处于细胞膜跨膜区,不在内源性TPO结合位点,因此不与内源性的TPO竞争,不易产生TPO抗体,具有起效快速,疗效确切的特点。艾曲泊帕疗效已在多个临床研究中证实[10],近期一项31个国家109个中心参与的随机对照研究显示[11],>50%患者在服用艾曲泊帕后1周内血小板计数升高>1倍,总有效率达91.4%,71%患者持续有效>6个月,>80%的患者接受艾曲泊帕后生活质量得到改善,患者出血事件发生减少。然而,艾曲泊帕无法彻底改变ITP患者免疫紊乱的状态,停药后易出现血小板再次下降,单药治疗存在着一定缺陷。
本资料结果结果显示,联合治疗有助于ITP患者血小板快速升高,相比单用大剂量地塞米松,联合治疗达到R、CR时间明显缩短,治疗后第7、14、28天及血小板峰值均明显高于地塞米松单药治疗,差异有统计学意义。同时,由于血小板快速升高,患者出血风险明显下降,观察组未出现3~4级严重出血情况,减少严重并发症的出现,改善重症ITP患者的预后。
血小板输注是减少初治ITP患者出血风险的最简单有效方法,如患者血小板短期内无法快速升高,则可能需要血小板反复输注,但目前血小板仍属于稀缺资源,反复血小板输注消耗血液资源,增加患者的经济负担,还可能引起输血相关的不良反应,本资料中观察组由于治疗后外周血血小板快速升高,有效减少血小板的输注量,降低等待血小板过程中患者严重出血的风险。
艾曲泊帕常见不良反应包括头痛、纳差、恶心、流感样症状、血栓等[12]。本资料中,2例患者出现恶心,1例出现头痛症状,但程度较轻,对症治疗后快速好转,不良反应可耐受。由于患者血小板升高后停用艾曲泊帕,未出现血栓并发症。艾曲泊帕远期可能出现骨髓纤维化,本次观察期较短,未出现相关反应,在今后的治疗中需加强观察,及时调整用药。

