COVID-19不同时间段CT影像学动态变化及临床相关性
舒恩芬 杨伟斌 周刚 舒锦尔 徐浩侃 纪建松
2019年12月湖北省武汉市陆续发现新型冠状病毒感染肺炎(COVID-19)患者,并在短时间内迅速蔓延至全国各地[1]。目前,COVID-19患者临床确诊主要依据病毒核酸检测,其特异性比较强,但敏感性差,易出现假阴性或假阳性[2-3]。最新研究表明,CT对COVID-19患者的诊断具有较强的灵敏度,确诊患者的CT阳性率>90%,这对于COVID-19患者的诊疗及防控有重大意义[4-5]。薄层高分辨率CT(HRCT)已被推荐为COVID-19患者首选筛查和诊断的主要方法,其能精确显示病变细微结构及时评估病变严重程度,为临床诊疗提供重要参考价值。本文探讨COVID-19患者在发病不同阶段CT影像学特征的动态变化。
1 资料与方法
1.1 临床资料 回顾性分析2020年1月至2月丽水市中心医院、黄冈市中心医院、金华市中心医院69例经临床核酸检测确诊的COVID-19,均有完整的临床和影像学资料。纳入标准:(1)临床核酸检测(RT-PCR)阳性;(2)CT 检查 >3 次;(3)初次检查在发病 1~4d;(4)无其它病毒感染。排除标准:(1)临床分型轻型患者;(2)发病>4d后行CT扫描检查;(3)胸部CT图像质量不佳,未达到鉴别诊断标准。最终纳入COVID-19患者60例,男34例,女26例;平均年龄(45.7±14.5)岁。
1.2 方法 收集并记录所有患者流行病学史、既往病史(高血压、糖尿病、心血管疾病)、临床症状(发热、寒颤、干咳、咳痰、肌痛或疲劳、头晕或头痛、腹泻、乏力、鼻塞流涕)、实验室检查(白细胞计数、淋巴细胞计数、C-反应蛋白)。(1)胸部CT扫描及图像重建:3家医院分别使用西门子SOMATOM Force CT扫描系统(SOMATOM Force CT,西门子,德国)、GE Optima CT540 CT扫描系统(GE医疗,美国)以及Brilliance16 CT扫描系统(飞利浦医疗,美国)行胸部CT检查,扫描范围从肺尖至肺底,重建层厚1mm,层距0.7mm,设置合适的管电压、管电流、窗宽、窗位等参数,扫描结束后将薄层图像数据传送至工作站进行冠状位和矢状位重建,重建层厚和间距均为1mm。(2)CT图像分析:由2名具有>10年工作经验的主任医师分别对入组的60例患者图像进行分析并记录以下病灶特征:①病变部位、分布(单侧肺或双侧肺、右肺上叶、右肺中叶、右肺下叶、左肺上叶、左肺下叶、肺叶个数、胸膜下分布、沿支气管血管束分布);②病灶数目;③病变形态(斑片状或条片状、大片状、类圆形);④病变密度(磨玻璃、磨玻璃伴间隔增厚、磨玻璃伴实变、实变);⑤细网格征;⑥血管增粗;⑦空气支气管征;⑧结节伴晕征;⑨反晕征;⑩其它(有无胸腔积液、纵隔淋巴结肿大)。当2名医师的诊断意见出现分歧时,由第3名主任医师裁定,达成共识。同时,比较60名患者在发病不同阶段的影像学特征变化,明确病变大小、数量、分布、密度、特征性影像征象的演变情况。
1.3 统计学方法 采用SPSS 16.0统计软件。计量资料以()表示,计数资料以n(%)表示,以P<0.05为差异有统计学意义。
2 结果
2.1 60例患者一般资料分布 见表1。
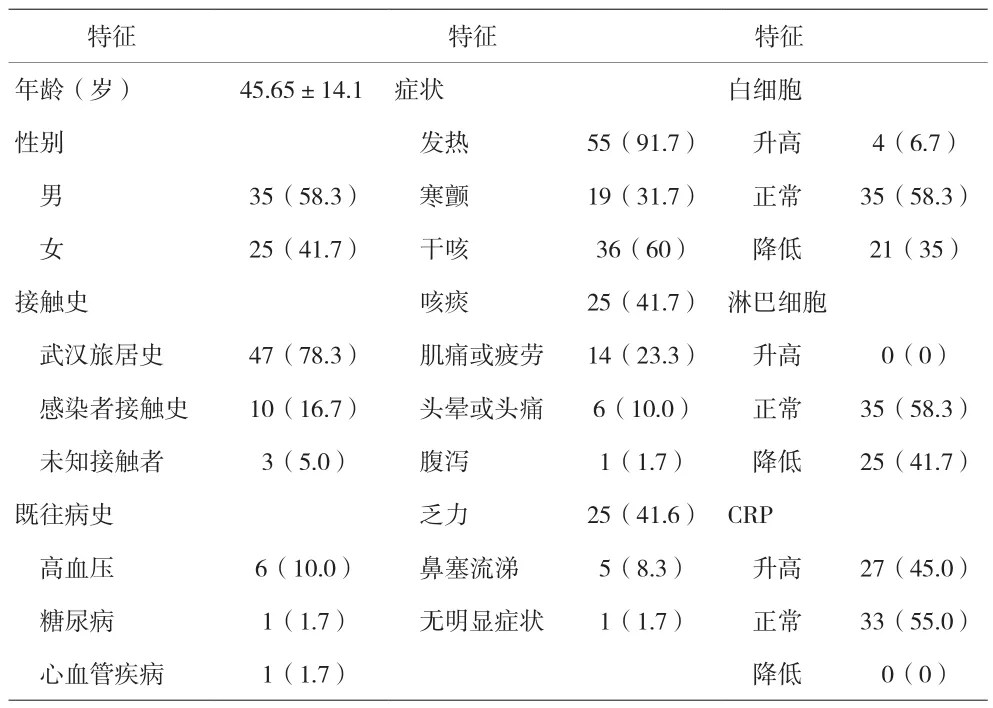
表1 60例患者一般资料分布[n(%)]
2.2 CT影像学特征动态变化分析 见表2、图1。

表2 COVID-19患者影像动态变化特征分析[n(%)]
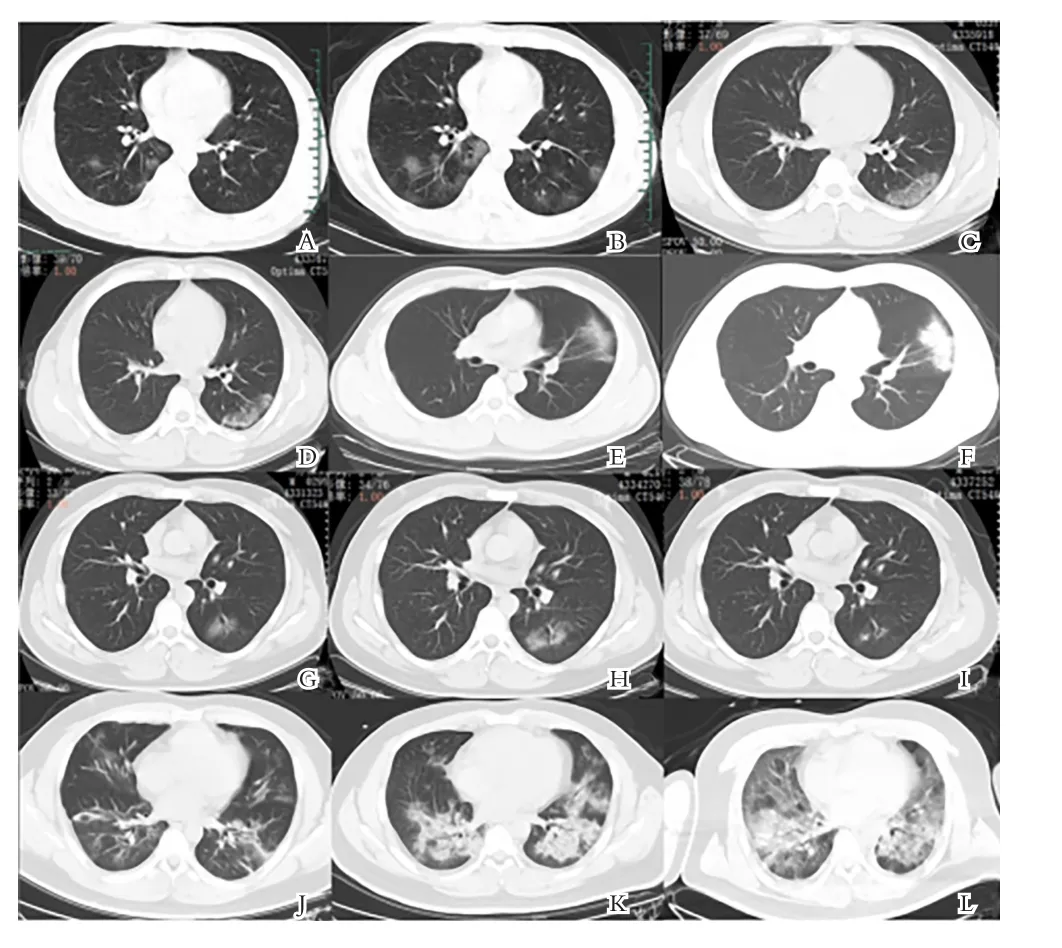
图1 COVID-19患者CT影像图
3 讨论
本资料显示,95%患者有明确武汉旅居或感染患者接触史,丽水、金华患者几乎均为武汉输入型病例。COVID-19病情变化快,肺泡细胞损伤,短期内肺泡腔内见浆液、纤维蛋白渗出物及透明膜形成,渗出细胞主要为单核和巨噬细胞,易见多核巨细胞,第二阶段病变发展迅速,需短期随访复查。第三阶段(≥14d),大部分患者好转,肺组织修复见纤维组织增生。少数患者无基础病的情况下,可出现急性呼吸窘迫综合征,推测与患者体内的“炎症风暴”有关。重症患者可在发病1周后出现呼吸困难或低氧血症,表现弥漫性肺瘀血、肺水肿、肺泡壁透明膜形成,出现呼吸窘迫综合征(ARDS)[4]。本组患者均得到有效治疗,无死亡病例。在实验室检查方面主要是病毒感染的血象特征,抗菌药物治疗无效。研究表明淋巴细胞减少是COVID-19患者常见特征,可能与疾病严重程度和病死率相关的关键因素。本组病例4例WBC增高,可能合并细菌感染。多数患者CRP水平升高,本组病例升高45%,正常55%,存在一定偏差,可能与样本量较少有关。
在CT影像表现方面,本组患者第一阶段为双肺单发或多发斑片状、类圆形磨玻璃影,部分磨玻璃伴实变,少数见大片状实变影6例(10%),部分类圆形结节伴晕征。96.7%位于胸膜下或者紧贴胸膜,93.3%沿支气管血管束分布,以两肺下叶多见;形态以楔形多见,多个病灶大小与肺小叶面积相仿,且不以肺段分布,胸膜下病灶长轴与胸膜平行。根据王福生院士团队的病理解剖报告,该病毒颗粒较小,直接到达肺外周皮层小叶,导致肺泡上皮损伤,肺泡隔血管充血、水肿,早期形成以小叶为基本单位的磨玻璃密度影。COVID-19以间质改变为主,63.3%的患者在CT上表现为细网格征,提示小叶内间质增厚;40%的患者出现血管增粗征,提示血管周围间质水肿,并非血管内径增粗;33.3%的患者呈现空气支气管征,表明病毒主要累及外周间质,支气管影响不大,且无坏死,黏液少。早期少数呈大片状实变影,可能与病毒浓度高及机体对该病毒引起的炎症反应强烈有关[5]。当疾病进展至第二阶段,50%的患者病变进展,33.3%的患者病灶逐渐吸收,16.7%的患者变化不大。CT表现为:(1)数目明显增多,在发病第1~4天,60例患者中胸部HRCT图像共发现了526个病灶,第5~13天病灶842个,较前明显增加;(2)范围扩大,60例患者中双侧肺受累50例(83.3%),较前增加12例。右肺上叶较前增加10例,左肺上叶较前增加14例,病变好发两肺下叶,5个肺叶累及30例(50%),较初期增加16例;(3)病灶分布由外周向中央推进,也可呈反蝶翼状分布,密度增高不均匀,部分实变;(4)密度增高,磨玻璃影密度变实,实变成分为肺泡腔内聚集大量纤维蛋白渗出液,实性病灶内见空气支气管征,部分结节晕征及反晕征,细网格征进展,有2例患者伴发少量胸腔积液。进展期肺内表现为磨玻璃影、实变、结节等多种性质病变混合存在,可有纤维灶形成。大多数病例9~13d达高峰,有3例发展为重症期,表现为双肺弥漫性病变,大范围肺组织实变,少数呈”白肺”表现,“空气支气管征”较常见,可伴支气管扩张,肺纹理扭曲。发病第二阶段是病情的关键节点,当肺内病变以磨玻璃为主,病变变化迅速,应缩短复查时间;当肺内出现实变影,复查可见病变向磨玻璃影转变或消失;当肺内出现纤维条索为主,表明病灶开始吸收、修复。当疾病发展至第三阶段,81.6%患者吸收,13.3%患者变化不大,5%患者病变进展。大部分病灶完全吸收,部分患者留有纤维索条等瘢痕组织。但也有部分病灶吸收好转,又出现新的其它病灶,这可能是部分肺组织炎症反应滞后或机化所致。
综上所述,新型冠状病毒肺炎不同发病时间的影像动态变化具有一定特征,可准确反映病变演变及转归过程,对于临床疗效和病程评估有较大价值,尤其是第二阶段大范围实变、磨玻璃改变,提示病情向重症期转变可能,及时调整治疗措施,早期治疗干预,防止呼吸窘迫综合征的发生,可改善患者预后。

