混合现实技术在人工股骨头置换中的应用初探*
周玉虎,王建吉,李庆军,杨龙 ,邹强 ,舒莉萍,叶川**
(1.贵州医科大学附属医院 骨科,贵州 贵阳 550004;2.贵州医科大学 细胞工程生物医药技术国家地方联合工程实验室,贵州 贵阳 550004)
老年股骨颈骨折发病率约10%,占股骨近端骨折的53%以上[1],而移位性股骨颈骨折后股骨头坏死率高达78%[2-3],因此认为若无绝对禁忌,股骨颈骨折常采取手术治疗[4-6]。精准安放假体是股骨颈骨折手术成功的关键,假体角度不当容易引起关节脱位、假体磨损、撞击、髋部疼痛和功能受限等问题[7-8],同时微创人工股骨头置换术有助于患者术后快速康复,减少并发症[9-12],因此如何快速、准确和微创的放置假体、减少并发症是骨科医师一直关注的问题。由于老年人工股骨头置换标本短缺、成本昂贵等因素,导致微创人工股骨头置换术的教学成本昂贵,延长了年轻医生的学习培训周期,而一个培训合格的医师对有效降低人工股骨头置换术并发症是至关重要[13-14]。数字医学作为一门新兴学科近年来获得飞速发展,其中混合现实技术(mixed reality, MR)是一项革命性的数字全息影像技术,它在空间中投射三维图像,观看者可从不同的角度、甚至进入影像内部进行层次化观察,使手术方案更详细,医患沟通更畅通,手术更精准,是一种可视化的手术模式[15-18]。国内外已有MR在外科领域的报道,但未见在髋关节人工股骨头置换方面的研究,本研究将MR导航下的股骨头置换与传统方案进行对比,观察这一突破性影像导航技术的价值和特点。
1 资料与方法
1.1一般资料
选取2017年9月—2018年10月收治的20例需行人工股骨头置换术且同意手术的高龄股骨颈骨折患者,患者随机均分为MR技术辅助组(A组)和常规手术组(B组)。A组:男6例、女4例,年龄65~92岁、平均(77.1±7.51)岁,Garden分型Ⅲ型5例、Ⅳ型5例。B组:男5例、女5例,年龄66~89岁、平均(77.1±7.35)岁,Garden分型Ⅲ型4例、Ⅳ型6例。2组患者均为行走时摔伤,一般资料比较,差异无统计学意义(P>0.05);术前检查2组患者无绝对手术禁忌,本研究获得本院医学伦理委员会批准,患者或家属签字同意进入研究。
1.2方法
1.2.1检查方法 每例患者仰卧位、行128排螺旋CT(德国西门子公司)扫描,设置如下:电压120 kV,电流250 mA,切片厚度0.625 mm,扫描范围从双侧髂骨近端开始至股骨远端,以双侧髋关节为中心选择合适的扫描范围,生成原始影像数据。
1.2.2三维模型重构 将股骨颈骨折DICOM格式的影像数据输入Mimics 10.01软件进行区域生长及基于阈值的图像分割;将掩蔽的原始层仔细修补,以最优质量计算出STL格式的三维模型;通过软件与算法进行定位、渲染、调整参数、设定模型功能,进行高维态显示处理,把模型载入MR设备(HoloLens, Microsoft Corporation, USA),实现对感兴趣区皮肤、骨骼等组织采用不同颜色标记(图1)。
1.2.3混合现实显示 将获得的三维模型载入到MR设备中,实现基于MR的手术规划、医患沟通,提高手术精准度和沟通效率流程(图2)。

注:A示有皮肤无假体模型,B示无皮肤有假体模型,C示有皮肤及有假体模型。
1.2.4手术过程 患者全麻或(和)神经阻滞麻醉后侧卧位,A组根据术前MR模型预定手术方案,术者佩戴MR影像系统(图3)匹配虚拟影像和实际解剖标志,在MR影像导航下,以大转子为中心取后外侧切口,切开皮肤及筋膜,暴露阔筋膜、臀大肌,切断外旋肌群大转子止点,切开关节囊,取出股骨头,于小转子上1.0~1.5 cm处修整残颈,髋关节屈曲内收内旋、暴露股骨近端、扩髓,继续在MR影像导航下置入尺寸匹配的股骨柄假体(Corail, Depuy Synthes, France)和双极股骨头(Self-CenteringTMBipolar, Depuy Synthes, France),活动无脱位、关节腔内置负压引流后逐层缝合;B组诊疗过程中未采用MR模型辅助,余手术方式、假体及手术医生均与A组完全一致。

图2 MR三维模型流程

注:A为术前MR设备穿戴,B为MR模型匹配,C为MR模型导航手术。
1.3观察指标
记录2组患者的手术时间、切口长度及术中出血量;术后出院时、1个月及6个月时髋关节Harris评分[19];分别调查医患对MR模型的满意度评分[20-22]。
1.4统计学方法
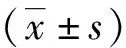
2 结果
2.1医患沟通与手术规划
A组通过上述处理获得患侧髋关节不同方位的MR模型和假体预置显示图(图4)。医患直面MR三维重构模型,讲解手术方案,患者及家属对疾病诊治充分理解,增加患者手术及术后康复锻炼的信心,有效缓解医患关系。通过个性化MR模型熟悉解剖结构,辅助术者模拟手术方案及评估风险,预知假体型号、置入及处理措施,提高医生手术的效率及成功率,术前反复模拟及培训,有效提高年轻医生的实践能力。B组根据影像资料进行常规医患沟通及制定手术方案。
2.2评价指标
2.2.1手术时间、切口长度及术中出血量 结果显示,A组患者的手术切口较B组缩短,差异有统计学意义(P< 0.05);2组患者的手术时间、术中出血量比较,差异无统计学意义(P>0.05)。见表1。
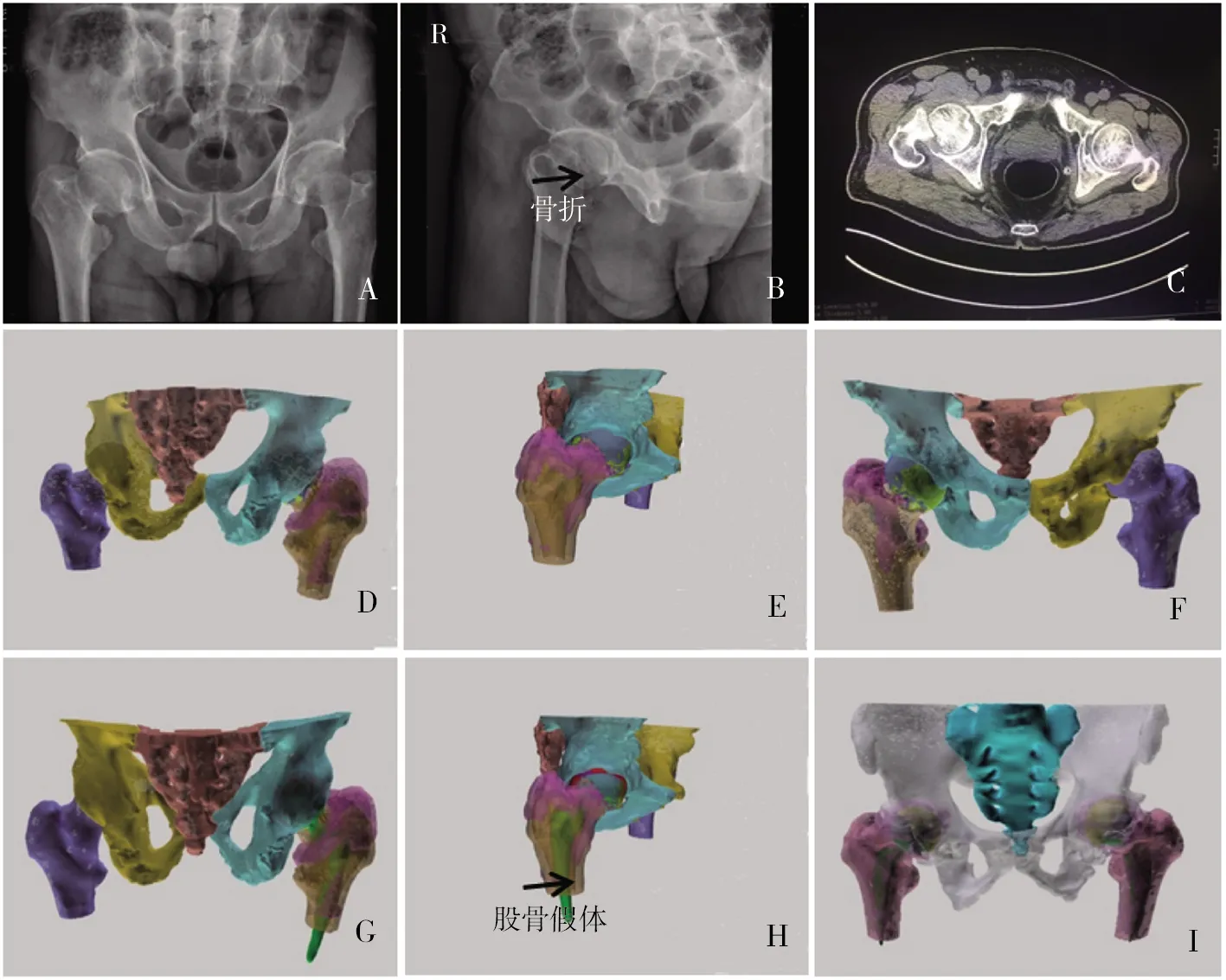
注:一位右侧股骨颈骨折患者的MR模型图(A、B示骨盆正位/侧位X线片,C示骨折CT横段面,D、G示骨盆后位无/有假体模型,E、H示股骨侧位无/有假体模型,F、I示骨盆正位无/有假体模型)。

表1 2组患者手术时间、切口长度及术中出血量
2.2.2术后髋关节Harris评分 统计2组患者出院、术后1月及6月时髋关节Harris评分,结果显示出院时Harris评分A组高于B组,差异有统计学意义(P<0.05);术后1月及6月时,髋关节Harris评分,2组比较差异无统计学意义(P>0.05)。见表2。

表2 2组患者髋关节Harris评分
2.2.3满意度调查 根据临床需求设计了医生问卷表和患者问卷表,调查医生和患者对MR模型的满意度(表3、表4),医生问卷表包括5个问题,患者问卷表包括4个问题,每个问题采用10分制,1分表示无用/非常差/逼真度差,10分表示有用/非常好/逼真度高。术前3位骨科医生根据MR模型制定手术方案及模拟手术,术后评估MR模型的逼真度和手术效果,填写医生问卷调查表。A组患者或家属通过MR模型沟通病情后立即对MR模型满意度评分。结果显示:医患对MR模型评分均较高,患者对MR模型应用于医患沟通表示支持,医患对MR模型的临床应用满意。

表3 医生对MR的满意度调查结果

表4 患者对MR的满意度调查结果
3 讨论
临床上,快速准确安放假体是老年股骨颈骨折患者行人工股骨头置换术的关键。目前对于复杂股骨颈、骨盆骨折,3D打印实体模型有利于进行术前规划及医患沟通,有效降低手术风险[23-24],但因经济成本增加、耗时长而应用受限。同时依赖临床经验和二维影像数据的传统骨科手术限制年轻医生对解剖结构的理解。为减少股骨颈骨折人工股骨头置换术因手术操作、个体差异造成的术后并发症,迫切需要一项可行的影像学技术,指导手术医生术前熟悉患者病情、拟定符合现实场景的手术方案,术中准确掌握手术野解剖结构、实时正确的手术操作及精准安放假体。MR技术通过建立虚拟、现实情景和用户之间的反馈通道,增强用户体验,在保证术前规划、医患沟通有效性及术中精准导航假体的同时,弥补了上述应用的限制,为医疗行业提供一种新的三维可视化诊疗模式。可视化三维MR模型有效的解决术前规划、医患沟通信息不对称等困难[25]。
MR技术在术前通过MR显示患者髋关节立体解剖结构,从皮肤、皮下软组织到髋臼,清晰观察受伤部位的周围组织,熟悉解剖结构及手术步骤,有助于实施个性化精准手术;术中根据患者的虚拟影像精准进行每一步操作及放置假体,因此MR辅助组较常规手术切口缩短,减少了组织创伤,MR辅助组术后在髋关节早期功能恢复上优于常规手术组,可促进患者早期功能恢复,减少相关并发症发生。本研究问卷调查结果表明,MR技术均获得了医生及患者的较高评分,表明MR模型在临床上的应用得到医生、患者的支持和肯定,可有效帮助患者及家属理解疾病、手术方案等,缓解潜在的医患矛盾,提示MR模型对股骨颈骨折行人工股骨头置换的术前模拟、医患沟通、术中精准匹配及指导手术操作具有临床应用价值。随着数字医疗水平的发展,患者对疾病的精准诊治要求提高,MR技术的临床使用会受到进一步重视,MR和其他数字化技术将明显推动新时代医学的跨越式发展。MR将患者影像信息、医生的知识与经验、患者的疾病、手术操作通过医生的眼睛在统一空间中融合,激发医生的无限创造力,这种创造力将成为未来数字化医疗创新的核心动力[26]。
综上所述,本研究根据患者CT数据重建虚拟影像,外科医生在手术中进行验证,发现了虚拟影像大小、位置及解剖标志的匹配问题,影像质量与真实解剖的差异问题,影像强弱与手术灯光照矛盾问题,甚至眼镜重量对手术操作的干扰问题,需要在医工融合的模式下进一步优化软硬件,才能最终达到服务患者并产生社会价值的目的。

