肾移植术后细胞介导的急性排斥反应一例
刘君昌 高小林 刘兴凯 姜泰茂


【摘要】急性排斥反应是目前肾移植术后的主要并发症,也是导致慢性排斥反应和移植肾失功的重要原因。临床出现不典型急性排斥反应,可能影响临床医师的判断,从而造成病情延误,对移植肾造成极大的损害。该例肾移植患者在术后早期出现血清肌酐反弹升高,临床各项指标(尿量、他克莫司药物浓度、移植肾检查)均在正常范围,给予患者调整抗排斥药物、应用IgG治疗,血清肌酐仍进行性升高,复查供体特异性抗体、群体反应抗体检测结果均正常,最后通过移植肾穿刺活组织检查(活检)确定为细胞介导的急性排斥反应,给予大剂量糖皮质激素冲击治疗,临床血清肌酐水平下降,其后每周随访复查结果良好。该例的诊治过程提示,移植肾穿刺活检的病理学观察可以及时、准确地诊断肾移植术后的合并症,对于降低移植肾风险、提高移植人/肾存活率至关重要。
【关键词】肾移植;细胞介导急性排斥反应;移植肾穿刺活组织检查
【Abstract】Acute rejection is the main complication after renal transplantation, and a major cause of chronic rejection and graft failure. The incidence of atypical acute rejection in clinical practice may affect the judgment of clinicians, thereby leading to treatment delay and severe damage to renal graft. In this study, the patient experienced an increase in the creatinine level in the early stage after renal transplantation, whereas all clinical parameters (urine volume, tacrolimus concentration, and renal graft examination) were all within the normal range. The patient was given with anti-rejection drugs and treated with human immunoglobulin. The serum creatinine level remained progressively elevated. Re-examination results of donor-specific antibody (DSA) and panel reactive antibody (PRA) were normal. Finally, the diagnosis of acute rejection mediated by cell was confirmed by renal graft biopsy. High-dose corticosteroids shock therapy was delivered. Clinical serum creatinine levels were declined. Normal results were obtained during the follow-up every week. The diagnosis and treatment of this case prompted that pathological observation during renal graft biopsy can timely and accurately diagnose the complications after renal transplantation, which plays a pivotal role in lowering the risk of renal graft and enhancing the survival of recipients and renal graft.
【Key words】Kidney transplantation;Acute rejection mediated by cell;Renal graft biopsy
隨着新型免疫抑制药物的广泛应用,移植肾排斥发生率明显降低,移植人/肾存活率大大提高,目前同种异体肾移植已成为终末期肾病的有效治疗手段。但急性排斥反应(AR)是目前肾移植术后的主要并发症,也是导致慢性排斥反应和移植肾失功的最重要原因[1]。临床出现不典型AR,可能影响临床医师的判断,从而造成病情延误,对移植肾造成极大的损害。因此,对于AR要尽可能快地作出早期诊断,及时治疗,防患于未然,减少对移植物的损害,进一步提高肾移植术后人/肾的长期存活有重要意义。现将2019年10月23日于我院行同种异体肾移植术后发生不典型T淋巴细胞介导的AR病例报道如下,以供临床同道参考。
病例资料
一、病史及体格检查
患者女,53岁。因头晕伴周身乏力不适、血清肌酐升高1年半于2019年10月22日收入中国人民解放军北部战区空军医院。1年半前患者无明显诱因出现全身乏力,恶心、食欲差,之后症状逐渐加重,就诊于当地医院,查血清肌酐990 μmol/L,诊断尿毒症,同期行左前臂动静脉内瘘成形术,规律血液透析每2周5次,后尿量逐渐减少,现尿量50 ml/d。既往高血压病史1年余,最高180/120 mm Hg(1 mm Hg = 0.133 kPa),规律服用倍他乐克、硝苯地平,血压控制尚可。既往输血1次,无肝炎史,无手术史、外伤史,无药物过敏史。
体格检查:体温36.5℃,脉搏78次/分,呼吸18次/分,血压110/72 mm Hg。体质量54 kg。发育正常,营养中等,慢性病容,贫血貌。皮肤、黏膜无黄染。浅表淋巴结无肿大。头颈部发育正常,心肺听诊无异常,腹软无压痛,肝脾肋下未扪及,左前臂外侧可见一长约3 cm手术瘢痕,通畅在位,可触及搏动、闻及血管杂音。四肢关节无畸形,生理反射存在,病理反射未引出。
二、实验室及辅助检查
血红蛋白93 g/L,红细胞3.6×109/L,白细胞5.9×109/L,中性粒细胞0.82,淋巴细胞0.11,血小板201×109/L。乳酸脱氢酶257 U/L,总胆固醇6.24 mmol/L,甘油三酯3.83 mmol/L。白蛋白48.3 g/L,球蛋白26.4 g/L,ALT 9 U/L,AST 15 U/L,血尿素氮18.1 mmol/L,血清肌酐668 μmol/L。血钙2.49 mmol/L,血磷1.35 mmol/L,血钾4.62 mmol/L,血钠140 mmol/L,血氯110 mmol/L。免疫系列均阴性。配型:群體反应性抗体(PRA)及淋巴细胞毒试验均为阴性,HLA错配数3个。
心电图示窦性心律,大致正常心电图。胸部CT示升主动脉及肺动脉主干增粗,余未见明显异常。心脏彩色多普勒超声(彩超)和心功能测定示室间隔、左心室后壁增厚,主动脉瓣退行性变,二尖瓣、三尖瓣、肺动脉瓣轻度反流,静息状态下左心室整体收缩功能正常。肝胆脾彩超未见明显异常。双侧髂血管彩超未见明显异常。盆腔CT示子宫稍大,双侧附件区囊性病变。
三、诊治过程
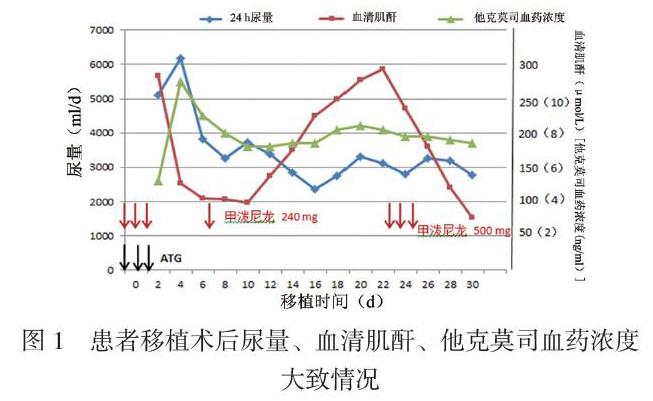
经科内讨论于2019年10月23日予患者全身麻醉下行同种异体肾移植术,术前12 h开始给予患者口服他克莫司,起始剂量为0.10 mg/(kg·d),分2次服用;吗替麦考酚酯胶囊 750 mg/d,分2次服用,术后继续维持。术中常规应用甲泼尼龙琥珀酸钠500 mg静脉滴注免疫冲击,术后连用2 d240 mg静脉滴注,第7日240 mg静脉滴注,于第8日改口服泼尼松30 mg/d。术中应用50 mg抗人类胸腺球蛋白(ATG)免疫诱导,术后连续2 d 50 mg静脉滴注。术中给予静脉注射人IgG 10 g静脉滴注,术后每日5 g连续用7 d。术后患者恢复好(临床大致情况见图1),每日尿量为3 000 ~ 4 000 ml。术后第5日,血清肌酐下降为正常水平113 μmol/L。术后6 ~ 14 d病情平稳,血清肌酐降至最低水平99 μmol/L。术后第15日尿量为3100 ml,但血清肌酐升高至138 μmol/L,他克莫司血药浓度7.1 ng/ml,同时患者伴上呼吸道感染,有咳嗽症状,故给予莫西沙星片口服。术后第16日给予复测PRA结果阴性,血清肌酐升至175 μmol/L,移植肾彩超检查结果基本正常(图2),体格检查移植肾区无压痛,无发热,尿量3200 ml。给予调整吗替麦考酚酯胶囊1000 mg/d,分2次服用,并给予静脉注射人IgG 10 g/d。术后第17日,患者血清肌酐升至188 μmol/L,供体特异性抗体(DSA)中,HLA Ⅰ类抗体B7、B42、B67、B55、B81、B27、B73、B82、B56、B54、A11、Cw17、B76,以及HLAⅡ类抗体DP19、DQ8、DQ2、DR4、DP13、DQ4、DR52、DP10、DR13、 DP20、DR12、DP28、DP15、DR14、DR8、DR9、DP28均为弱阳性(荧光强度500 ~ 5000),无明显抗体排斥反应。术后第19日血清肌酐上升至276 μmol/L,他克莫司血药浓度6.57 ng/ml,血细胞簇检查报告提示基本正常。移植肾彩超检查无明显异常。
术后第20日患者血清肌酐升至282 μmol/L,给予患者超声引导下移植肾穿刺活组织检查(活检),病理报告:光镜下肾小管上皮细胞空泡变性,部分小管轻度扩张,部分小管腔内见少量粉染物质和脱落上皮,可见明显小管炎。间质局部轻度水肿,弥漫多量淋巴、巨噬细胞浸润,局部见少量嗜酸性粒细胞和浆细胞,间质未见明显纤维化。SV40免疫组织化学染色(免疫组化):阴性。补体(C) 4 d免疫组化:肾小管周围毛细血管阴性,肾小管毛细血管阴性。Banff系统评分(无为0分,少量为1分,弥散、易见为2分,成片、大量为3分):肾间质单个核细胞炎症3分,肾小管炎3分,肾动脉炎0分,肾小球炎0分,管周毛细血管炎0分,肾小球病变0分,动脉内膜增殖病变0分,小动脉透明变性硬化0分,间质纤维化0分,肾小管萎缩0分,肾小球系膜基质增生0分。诊断:T淋巴细胞介导的ARⅠB级,肾小管炎(+++)(急性中-重度细胞性排斥反应)(图3)。传统上,抗排斥治疗包括高剂量肾上腺皮质激素和单克隆抗体,考虑患者并无抗体介导排斥反应,随即给予患者连续3 d 0.5 g/d甲泼尼龙琥珀酸钠静脉滴注冲击治疗,冲击治疗后复测血清肌酐逐渐下降。术后28 d,患者血清肌酐恢复正常,术后30 d血清肌酐77 μmol/L,予出院。至撰稿日前仍每周随访复查,其血常规、尿常规、肝肾功能、移植肾彩超等均未见异常。
讨论
肾移植排斥反应是由于供、受体的人类主要组织相容性抗原不同, 受体免疫系统识别供体抗原后发生的一系列的免疫反应[2]。AR又包括抗体介导排斥反应和细胞介导排斥反应。急性抗体介导排斥反应的诊断包括形态学证据如肾小管周围毛细血管(PTC)中性粒细胞的着床,免疫病理学证据为抗体反应如PTC中的C4d或Ig沉积,以及供者HLA或其他抗原循环抗体的血清学证据[3-4]。细胞介导的AR诊断依据包括急性小管炎伴T淋巴细胞、巨噬细胞、B淋巴细胞和自然杀伤细胞间质浸润[5]。
本例患者移植初期血清肌酐降至正常水平,且尿量维持4000 ml左右,术后第15日突发血清肌酐上升,开始考虑可能是他克莫司血药浓度蓄积造成的药源性肾损伤,导致血清肌酐上升,但多次监测他克莫司血药浓度均在目标范围内,故药源性肾损伤可能性不大,其后也怀疑是否存在AR,但结合临床患者尿量基本维持3000 ml/d左右,尿蛋白一直为阴性,无发热且移植肾区无压痛,不伴有肌肉骨骼疼痛,所以早期并未向AR诊断靠拢,也未给予特殊治疗,而是调整相应抗排斥药物,并继续监测他克莫司血药浓度、血清肌酐。患者多次他克莫司血药浓度检测结果均正常,但血清肌酐进行性上升,临床考虑是否存在急性抗体介导排斥反应,遂开始给予IgG进行中和抗体,并复查PRA、DSA等指标,但结果也提示基本正常,而且血清肌酐仍进行性上升。随即与患者及家属交代病情,超声引导下行移植肾穿刺活检,病理结果回报:T淋巴细胞介导的ARⅠB级,肾小管炎(+++)(急性中-重度细胞性排斥反应)。结果提示可见明显肾小管炎,间质局部轻度水肿,弥漫多量淋巴、巨噬细胞浸润,局部见少量嗜酸性粒细胞和浆细胞。传统上,AR的治疗包括糖皮质激素和单克隆抗体,考虑病理未见急性抗体介导排斥反应,故予患者使用大剂量糖皮质激素冲击治疗[6]。治疗后患者血清肌酐呈进行性下降,术后第28日血清肌酐恢復正常。因此,本病例为临床表现不典型T淋巴细胞介导的AR,其缺乏AR的典型症状,并且由于患者及家属认为移植肾穿刺活检是有创检查,受有创操作可能出现并发症等原因的影响,患者一开始不愿意接受活检,早期也未进行此项检查,故延误诊断,所幸最终还是通过移植肾穿刺活检得以确诊,及时对因治疗,患者得以脱离危险。
通过本病例,笔者深刻体会到移植肾穿刺活检对于诊断肾移植术后各种并发症的重要性,建议对于肾移植术后出现血清肌酐突然升高,特别是临床表现不典型的病例,无论是否存在高危因素,均需高度警惕,在无充分确诊证据的情况下,要尽早行移植肾穿刺活检以明确诊断,及时治疗,防范于未然,这对于降低移植肾风险、提高移植人/肾存活率至关重要。
参 考 文 献
[1] Benzimra M, Calligaro GL, Glanville AR. Acute rejection. J Thorac Dis,2017,9(12):5440-5457.
[2] 吴培根, 李广然. 肾移植排斥反应的早期诊断与新疗法. 新医学,2003,34(3):189-190.
[3] Comai G, Ravaioli M, Baraldi O, Cuna V, Gasperoni L, DArcangelo GL, Cappuccilli M, Pinna AD, Ronco C, La Manna G. Treatment of acute antibody-mediated rejection. Contrib Nephrol,2017,190:156-167.
[4] 郭晖. 由表象到实质:论移植肾活检病理学诊断在肾移植中的独特作用. 实用医院临床杂志,2015,12(4):7-10.
[5] Braun WE. Renal transplantation: basic concepts and evolution of therapy. J Clin Apher, 2003,18(3):141-52.
[6] 杨念生,李嵘. 肾移植的抗排斥治疗进展. 新医学,2007,38(4):262-263.
(收稿日期:2019-12-19)
(本文编辑:林燕薇)

