非溶栓治疗后急性脑梗死患者发生出血性转化及转归的影响因素
李文玉
[摘要] 目的 探討非溶栓治疗后急性脑梗死患者发生出血性转化及转归的影响因素。 方法 2017年12月—2019年6月回顾性分析68例急性脑梗死患者临床资料,按是否发生出血性转化分为出血转化组(n=30)及非出血转化组(n=38),探讨两组患者基线资料、脂代谢指标、基础病史等,多因素Logistic回归分析资料。 结果 出血转化组心房颤动史、吸烟饮酒史发生率分别为53.33%、80.0%,均高于非出血转化组的7.89%、34.21%,差异有统计学意义(χ2=15.009,12.385,P=0.000,0.000)。观察组空腹血糖、LDL-C水平高于非出血转化组,抗血小板聚集药物、抗凝药物长期使用率高于对照组(P<0.05),大面积梗死发生率63.33%高于非出血转化组的15.79%,差异有统计学意义(χ2=14.319,P=0.000)。经多因素Logistic回归分析,心房颤动、大面积脑梗死、空腹血糖、低密度脂蛋白胆固醇及抗凝、抗血小板聚集治疗是影响疾病转归危险因素(P<0.05)。结论 急性脑梗死后非溶栓治疗患者易发生出血性转化风险,心房颤动、大面积脑梗死、空腹血糖、低密度脂蛋白胆固醇及抗凝、抗血小板聚集治疗是影响疾病转归危险因素。
[关键词] 急性脑梗死;非溶栓治疗;出血性转化;转归;影响因素
[中图分类号] R743 [文献标识码] A [文章编号] 1674-0742(2020)04(c)-0049-03
Influential Factors of Hemorrhagic Transformation and Outcome in Patients with Acute Cerebral Infarction after Non-thrombolytic Therapy
LI Wen-yu
Department of Neurology, Pizhou People's Hospital, Pizhou, Jiangsu Province, 221300 China
[Abstract] Objective To investigate the influencing factors of hemorrhagic transformation and outcome in patients with acute cerebral infarction after non-thrombolytic therapy. Methods The clinical data of 68 patients from Dceember 2017 to June 2019 with acute cerebral infarction were analyzed retrospectively. They were divided into hemorrhagic transformation group(n=30)and non-hemorrhagic transformation group(n=38)according to whether hemorrhagic transformation occurred. The baseline data, lipid metabolism indicators, and basis of the two groups were discussed Medical history, etc., multivariate Logistic regression analysis data. Results The incidences of atrial fibrillation history and smoking and drinking history in the hemorrhagic transformation group were 53.33% and 80.0%, respectively, which were higher than the non-hemorrhagic transformation group of 7.89% and 34.21%, with significance (χ2=15.009,12.385,P=0.000,0.000). The fasting blood glucose and LDL-C levels in the observation group were higher than those in the non-hemorrhagic transformation group. The long-term use rate of antiplatelet aggregation drugs and anticoagulants was higher than that in the control group,the difference was statistically significant(P<0.05). The incidence of large-area infarction was 63.33% higher than that in the non-hemorrhagic transformation group 15.79%, the difference was statistically significant(χ2=14.319, P=0.000). Multivariate logistic regression analysis showed that atrial fibrillation, large-scale cerebral infarction, fasting blood glucose, low-density lipoprotein cholesterol, anticoagulation, and anti-platelet aggregation therapy were risk factors affecting disease outcome,the difference was statistically significant(P<0.05). Conclusion Patients with non-thrombolytic therapy after acute cerebral infarction are susceptible to the risk of hemorrhagic transformation. Atrial fibrillation, large-scale cerebral infarction, fasting blood glucose, low-density lipoprotein cholesterol, anticoagulation, and anti-platelet aggregation are risk factors affecting the outcome of the disease.
[Key words] Acute cerebral infarction; Non-thrombolytic therapy; Hemorrhagic transformation; Outcome; Influencing factors
腦梗死是临床常见的脑血管疾病,有着高度的致残率及致死率,其患病率每年以8.7%速度增长[1]。出血性转化是急性脑梗死患者严重并发症,也是影响患者转归的主要并发症。自医疗水平的发展,使急性脑梗死后出血性转化效果明显提升,并为预后转归奠定了坚实基础。已有研究[2-3]证实,溶栓是治疗急性脑梗死的主要方法,也是致出血性转化的主要因素。但对未溶栓治疗后患者出血性转化影响因素缺乏相应报道,对其治疗也存在一定影响。因此该研究特回顾性分析2017年12月—2019年6月在该院神经内科行非溶栓治疗的68例急性脑梗死患者临床资料,以此为出血性转化后治疗及转归提供依据,报道如下。
1 资料与方法
1.1 一般资料
该研究符合该院医学伦理委员会审批标准。回顾性分析该院神经内科行非溶栓治疗的68例急性脑梗死患者临床资料,按是否发生出血性转化分为两组。出血转化组30例,男19例,女11例;年龄25~74岁,平均(58.64±8.35)岁;发病时间1~7d,平均(3.59±0.54)d。非出血转化组38例,男23例,女15例;年龄26~76岁,平均(59.24±8.43)岁;发病时间1~7 d,平均(3.68±0.55)d;两组患者基线资料差异无统计学意义(P>0.05),可进行对比。
1.2 入组条件
纳入标准:①入组患者经临床表现、实验室指标及影像学技术等综合检查,符合《中国急性缺血性脑卒中诊治指南2014》[4]中急性脑梗死标准;②梗死发病时间<14 d,3周内证实是否有出血性转化;③临床资料完整。
排除标准:①首次头颅CT、MRI检查确诊为脑出血;②合并血小板增多症、凝血异常、特发性血小板减少等病症。
因该研究属回顾性研究,患者及家属无需签署同意书。
1.3 方法
搜集两组房颤史、血压、卒中、糖尿病、血脂代谢水平等指标信息;测量梗死直径,分为腔隙性脑梗死(直径≤1.5 cm)、小梗死(1.6~3.0 cm)及大梗死(>3.0 cm);于病案室收集药物治疗信息,包括抗血小板聚集药物、抗凝药物使用等情况。血压:舒张压、收缩压;血糖:空腹血糖;血脂代谢:总胆固醇(TC)、甘油三酯(TG)、低密度脂蛋白胆固醇(LDL-C)及高密度脂蛋白胆固醇(HDL-C)。
1.4 统计方法
采用SPSS 23.0统计学软件处理数据。计量资料以(x±s)表示,采取t检验;计数资料以百分比率(%)表示,采取χ2检验;单因素分析采用Logistic回归分析,P<0.05为差异有统计学意义。
2 结果
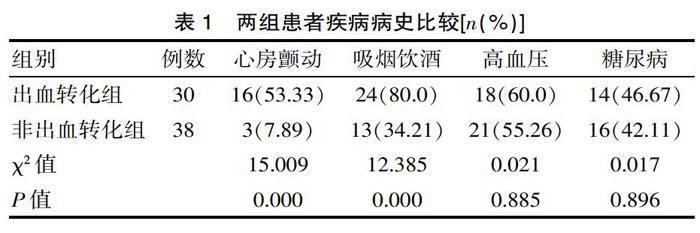
2.1 两组患者疾病病史比较
出血转化组心房颤动史、吸烟饮酒史均高于非出血转化组,差异有统计学意义(P<0.05);两组高血压史、糖尿病史比较,差异无统计学意义(P>0.05),见表1。
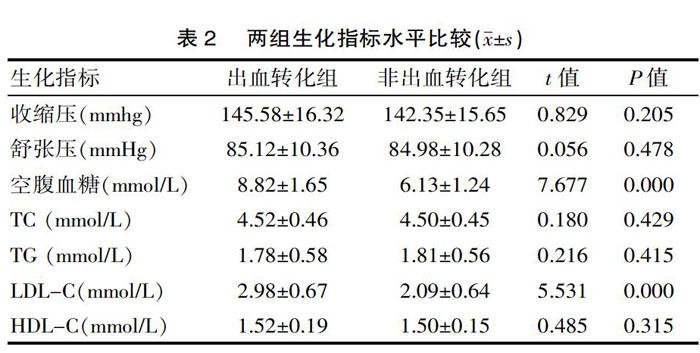
2.2 两组生化指标水平比较
出血转化组患者空腹血糖、LDL-C高于非出血转化组,差异有统计学意义(P<0.05);血压、TC、TG及HDL-C比较,差异无统计学意义(P>0.05),见表2。
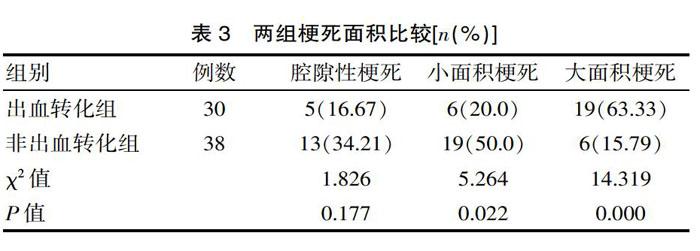
2.3 两组梗死面积比较
出血转化组大面积梗死发生率63.33%高于非出血转化组的15.79%,差异有统计学意义(P<0.05);见表3。
2.4 两组药物长期使用比较
出血转化组抗血小板聚集药物、抗凝药物长期使用率76.67%、60.0%高于非出血转化组的39.47%、15.79%,差异有统计学意义(P<0.05);见表4。
2.5 影响急性脑梗死患者出血性转化的影响分析
经多因素Logistic回归分析,心房颤动、大面积脑梗死、空腹血糖、低密度脂蛋白胆固醇及抗凝、抗血小板聚集治疗是影响疾病转归危险因素,见表5。
3 讨论
出血性转化是急性脑梗死患者严重并发症,也被称为出血性脑梗死,属于自然转归形式。数据统计,70%死亡脑梗死患者存在自发性出血转化[5]。可能是梗死区域重度炎症反应会增强血脑屏障通透性,侧支循环开放及梗死缺血区再灌注损伤。
该组研究中,出血转化组心房颤动史、吸烟饮酒史发生率分别为53.33%、80.0%,均高于非出血转化组的7.89%、34.21%,大面积梗死发生率63.33%高于非出血转化组的15.79%,差异有统计学意义(P<0.05)。研究探讨在非溶栓治疗后急性脑梗死患者出血性转化危险因素发现,心房颤动、大面积脑梗死、空腹血糖、低密度脂蛋白胆固醇及抗凝、抗血小板聚集治疗是影响疾病转归危险因素。心房颤动是非溶栓治疗后急性脑梗死患者出血性转化的独立危险因素,因合并心房颤动患者伴血管痉挛,血栓脱落并逐渐向血管远端移动,造成血管壁缺氧缺血损伤,当血流通过会使血管破裂出血。此外合并心房颤动患者新生侧支循环代偿能力下降以及血管壁损伤等,则会增加出血性转化发生几率。出血性转化患者空腹血糖水平明显升高,因高血糖状态会增加无氧酵解速度,增加体内乳酸水平并不断堆积,进而诱发体内中毒效应,使线粒体功能、酶活性被抑制,氧自由基及基质金属蛋白酶水平增加,血脑屏障结构被破坏,致出血性转化。大面积梗死患者因梗死面积范围大,病灶中心区域缺血性坏死以及脑水肿等,会适当压迫损伤血管,致血流再灌注损伤,增加出血性转化发生几率[6]。患者LDL-C水平升高,会增加脑动脉血管内细胞膜通透性,使体内毒性物质清除作用下降,发生出血性转化[7]。张晓峰等[8]研究数据中出血性转化组吸烟史86.3%、酗酒史92.2%均高于非出血性转化组77.0%、66.4%,心房颤动史41.2%高于非出血性转化组的13.7%,差异有统计学意义(P<0.05),结论再次证实高脂血症病史、心房颤动病史、大面积梗死、溶栓治疗是出血性转化发生的危险因素。
另外该研究也指出抗血小板聚集药物及抗凝治疗也成為出血性转化的危险因素。抗血小板聚集药物是防治脑梗死重要方案,但极易带来出血性副作用,使血小板计数下降。而血小板功能具有凝血、止血,修复受损血管的作用,若血小板计数减少,其凝血止血作用降低,并逐渐成为形成出血性转化的主要因素。多数急性脑梗死患者具备抗凝指征,若发生出血性转化即会立即停止使用抗凝药物,担心抗凝药物会加重出血。因此急性脑梗死患者抗血小板聚集治疗时,应考虑出血风险,虽然抗血小板聚集药物短期使用可获得较为显著的临床结局,但需根据具体情况停用抗血小板聚集药物,避免增加出血风险。抗凝药物治疗急性脑梗死时,临床重点关注血肿体积问题,却忽略凝血酶抑制带来的好处。
综上所述,急性脑梗死后非溶栓治疗患者易发生出血性转化风险,心房颤动、大面积脑梗死、空腹血糖、低密度脂蛋白胆固醇及抗凝、抗血小板聚集治疗是影响疾病转归危险因素。但研究存在的缺陷性,仍需开展前瞻性、大样本临床对照研究,分析影响急性脑梗死后非溶栓治疗出血性转化的影响因素,旨为临床诊治提供依据。
[参考文献]
[1] 张敏,许倩,吴琛,等.CTA原图像对急性脑梗死出血性转化的预测价值[J].中国医学计算机成像杂志,2017,23(6):495-498.
[2] 许靖,尤凤华.伴脑微出血的急性脑梗死出血性转化的危险因素[J].临床神经病学杂志,2017,30(3):226-228.
[3] 卢军,万绪怀.影响急性脑梗死出血性转化的危险因素[J].卒中与神经疾病,2016,23(2):110-113.
[4] 中华医学会神经病学分会.中国急性缺血性脑卒中诊治指南2014[J].中华神经科杂志,2015,48(4):246-257.
[5] 陈一冰,沙杜鹃,张均.缺血性卒中患者出血性转化的治疗[J].国际脑血管病杂志,2017,25(3):268-274.
[6] 狄海莉,尤雪梅,刘蔚玲,等.大面积脑梗死后自发性出血性转化的影响因素研究[J].实用心脑肺血管病杂志,2017,25(5):17-20.
[7] 钟洪智,罗晟,周晓艳,等.低密度脂蛋白胆固醇水平与非溶栓性脑梗死出血转化的关系分析[J].脑与神经疾病杂志,2017,25(6):21-24.
[8] 张晓峰.中老年急性脑梗死患者出血性转化的危险因素研究[J].实用心脑肺血管病杂志,2017,25(2):44-47.
(收稿日期:2020-01-08)

