新型冠状病毒肺炎重型危重型患者的规范化营养治疗药学服务路径
杨春晓,李石军,刁长冬,周嘉黎,师少军,刘亚妮,张玉,史琛
(1.华中科技大学同济医学院附属协和医院药剂科,武汉 430022;2.湖北省重大疾病精准用药医学研究中心,武汉 430022 )
根据国家卫生健康委员会发布的《新型冠状病毒肺炎诊疗方案》(试行第六版)[1],新型冠状病毒肺炎(coronavirus disease 2019,COVID-19)可分为轻型、普通型、重型以及危重型。轻型、普通型患者多预后良好,重症患者多在发病1周后出现呼吸困难和(或)低氧血症,严重者可快速进展为急性呼吸窘迫综合征、脓毒性休克、难以纠正的代谢性酸中毒和出凝血功能障碍及多器官功能衰竭等。死亡患者多见于老年人和有慢性基础疾病者。
COVID-19缺乏确认有效的针对性治疗方法,提高免疫力、对症处理、支持疗法是目前的主要措施,营养则是提高人体免疫力的关键。因此,合理、有效的营养治疗对改善患者预后及生活质量可能具有重要意义。笔者所在的华中科技大学同济医学院附属协和医院肿瘤中心是本次疫情中危重型患者救治的定点院区,本次疫情中开放床位850张,设置病区15个。从目前筛查情况来看,重型、危重型患者营养风险阳性率高达70.9%,基于此情况,医务处在第一时间内将营养药师纳入多学科协作团队,协助临床合理、规范地进行营养治疗。鉴于COVID-19烈性传染病的特性,我院营养药师积极调整工作策略,基于移动+营养药物治疗管理理念,依托“网上协和医护版”APP平台,建立了以营养筛查-评价-诊断-治疗为基础的COVID-19重型、危重型患者规范化、全程化营养治疗的药学服务路径,并逐步运用于临床实际工作中。这对于所有烈性传染病或严重消耗性疾病均具有借鉴意义。现介绍如下。
1 COVID-19重型、危重型患者规范化营养治疗
老年人及有慢性基础疾病者预后较差,营养不良状态可能进一步加重其不良预后。我院药师参照国内外相关指南及共识[2-11],基于COVID-19的临床特征及临床药学日常工作的积累,制定了院内规范化营养治疗流程(图1),包括营养诊断、营养干预以及药学监护3个阶段。
1.1营养诊断 营养诊断是营养治疗的前提。目前世界范围内尚缺乏有效的特异性营养不良诊断方法与标准。建议实施三级营养诊断方法[2-3]。包括,①营养筛查:推荐入院24 h内完善营养风险筛查2002(nutritional risk screening 2002,NRS 2002)或重症营养风险评分(nutrition risk in the critically Ⅲ,NUTRIC Score)量表筛查[4-5];②营养评估:入院48 h内完成,推荐主观整体评定(subjective global assessment,SGA)或关于营养不良的全球营养学会领导层倡议(Global Leadership Initiative on Malnutrition,GLIM)量表[6]评估;③综合评价:包括病史采集、体格体能检查、实验室检查以及器械检查等。建议COVID-19重型、危重型患者常规进行综合评价[3]。考虑战时状态,医疗资源极度匮乏,NRS 2002评分≥3分或NUTRIC(无白细胞介素-6)评分≥5分即考虑为营养干预的指征。NRS 2002≥5或NUTRIC(无白细胞介素-6)评分≥5分则考虑为高营养风险。2018年欧洲临床营养和代谢学会(European Society for Clinical Nutrition and Metabolism,ESPEN)重症营养指南则推荐所有住院时间≥48 h的重症监护室(intensive care unit,ICU)患者均应视为存在营养不良风险[6]。
1.2营养干预 多项临床实践表明重症患者营养风险或营养不良的发生迅速而普遍,成为影响患者预后的独立因素之一。及时、有效的营养干预有助于减少并发症的发生并改善预后,应成为COVID-19患者综合治疗中的基础措施与常规手段。
1.2.1营养干预时机 为维持细胞代谢及器官功能,原则上推荐COVID-19重型、危重型患者,包括接受体外膜肺氧合及俯卧位通气的患者,在血流动力学稳定或趋于稳定,水、电解质及酸碱平衡得到初步纠正后及早启动营养治疗,推荐入院或复苏后24 ~48 h内即可启动早期肠内营养(early enteral nutrition,EEN)。对于高营养风险或严重营养不良患者,如肠内营养(enteral nutrition,EN)在48~72 h后无法达到60%目标能量及蛋白质需要量,考虑尽早实施补充性肠外营养(supplemental parenteral nutrition,SPN),对于低营养风险或营养状况暂时良好的患者,可适当放宽时间限制到1周。对于EN禁忌或不可行(如急性胃肠损伤 Ⅳ级)的高营养风险患者,建议3~5 d内启动肠外营养(parenteral nutrition,PN),从小剂量开始,3~7 d内达标,低营养风险患者可7~10 d后再启动PN。
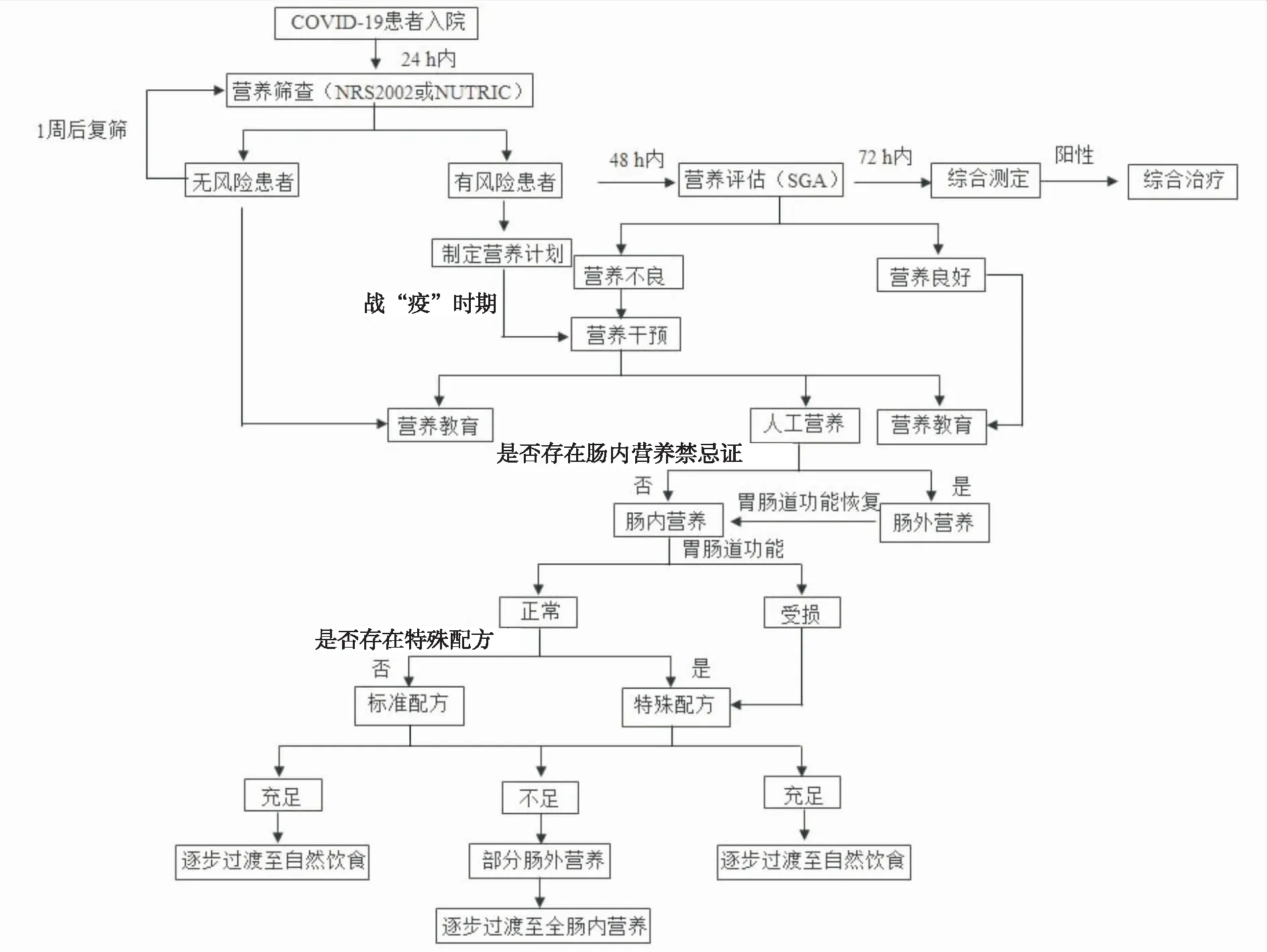
图1 COVID-19重型、危重型患者规范化营养治疗流程
所有患者营养治疗前需充分评估代谢状态及脏器功能,包括血流动力学特征、血氧饱和度、血糖、血脂、血浆白蛋白、胃肠道功能、腹内压以及肝肾功能等。存在以下情况下需暂缓EEN:①休克未得到有效控制,特别是容量复苏尚不充分,血流动力学及组织灌注未达到目标时,如平均动脉压<70 mmHg(1 mmHg=0.133 kPa)、血乳酸≥4 mmol·L-1或需加大升压药的剂量(如去甲肾上腺素≥0.2 μg·kg-1·min-1)时;②存在严重的代谢紊乱(应激性高血糖尚未得到有效的控制、存在严重酸中毒等);③存在严重肝功能障碍、肝性脑病、严重氮质血症等时,营养治疗很难有效实施;④存在危及生命的低氧血症、高碳酸血症或增加机械通气时可推迟EN时间,稳定性低氧血症以及代偿性或允许性高碳酸血症时,可尝试开始EN;⑤胃肠功能重度损伤,存在活动性上消化道出血或明显肠道缺血,或患者不耐受严重[严重腹痛、腹胀、腹泻或EN耐受性评分≥5分或者胃残余量>500 mL·(6 h)-1],需停用EN。
1.2.2热量及营养素的供给 推荐按照105~126 kJ·kg-1·d-1计算目标能量,机械通气患者可应用二氧化碳(CO2)呼出量×8.19或通过肺动脉导管测得的耗氧量计算。有条件的医院可采用间接测热法计算热量。急性疾病早期或严重应激状态下,可尝试给予允许性低热量63~84 kJ·kg-1·d-1或不超过能量消耗的70%,后逐步增加至全量。血流动力学不稳定的患者需暂停EN,如患者复苏充分,病情稳定,血管活性药物小剂量使用时,可尝试允许性低热量(≤50%的目标喂养量)。对急性呼吸窘迫综合征/急性肺损伤患者以及预期机械通气时间≥72 h的患者可考虑给予滋养型(42~84 kJ·h-1或不超过2100 kJ·d-1)或充分的EN,起始给予滋养型EN治疗的患者可能具有更好的胃肠道耐受性[4]。对于具有高营养风险患者或严重营养不良患者,EN应在24~48 h达到并耐受目标喂养量,并争取在48~72 h提供超过80%能量及蛋白质目标量。如患者EN禁忌或不可行,PN则建议在第1周内给予低热量及充分的蛋白质补充。
蛋白质推荐量为1.2~2.0 g·kg-1·d-1,当商品化EN制剂不足以实现充分的蛋白质补充时,建议额外补充蛋白质。建议增加支链氨基酸供给,对于急性肾衰竭/急性肾损伤或肝衰竭的患者,指南建议蛋白质补充仍为1.2~2.0 g·kg-1·d-1[4],血液透析或连续肾脏替代疗法( continuous renal replacement therapy,CRRT) 的患者可额外补充蛋白质0.2 g·kg-1·d-1,最高可达2.5 g·kg-1·d-1。全身性感染患者在早期热量缺乏的条件下,仍建议补充蛋白质1.2~2.0 g·kg-1·d-1。
1.2.3营养干预途径 推荐采用五阶梯营养干预原则[10],包括第一阶梯饮食+营养教育,第二阶梯饮食+口服营养补充(oral nutritional supplements,ONS),依次上阶梯为全肠内营养(total enteral nutrition,TEN)、部分肠内营养(partial enteral nutrition,PEN)+部分肠外营养(partial parenteral nutrition,PPN)、全肠外营养(total parenteral nutrition,TPN)。当下一阶梯不能满足60%目标能量需求3~5 d时,选择上一阶梯。如当患者自然饮食少于60%目标量时,及时给予ONS,推荐剂量除日常饮食外额外补充1680~2520 kJ·d-1或根据患者饮食摄入量精确计算。对于EN不耐受的患者,需先尽可能地采取相关策略予以完善,如无效方可考虑启动PN。使用呼吸机的患者,营养支持要循序渐进,待灌注氧合逐步改善后才开始利用肠道,推荐采取五阶梯反向模式,即TPN→PPN+PEN→EN的过渡形式,并适度加大水分的补充[2]。
①营养教育。营养教育包括营养咨询、饮食指导及饮食调整。建议所有患者饮食原则包括:足量热量、优质蛋白质;少食多餐(可每日6~7 次进食);多吃新鲜蔬菜、水果;适量增加饮水量;适当运动;考虑COVID-19患者均隔离管理,统一进餐,我院患者饮食调整主要由营养师从饮食结构、食材加工方面统一管理。饮食习惯不同患者可适当加用营养补充剂,如成人奶粉、特医食品等。
②肠内营养。肠道使用的评估:建议COVID-19重型、危重型患者入院24 h内常规评估胃肠道功能,采用急性胃肠损伤(acute gastrointestinal injury,AGI)分级指导EN实施策略,如AGI Ⅰ级患者,可采用整蛋白配方,初始速度25 mL·h-1;AGI Ⅱ/Ⅲ级患者,推荐初始速度10~15 mL·h-1,采用预消化配方;AGI Ⅳ级患者则建议暂缓EN。
营养通路的选择:鼻胃管应作为初始EN治疗的标准途径,如预计管饲时间超过4周,建议行经皮内镜下胃造瘘(percutaneous endoscopic gastrostomy,PEG)。对于经胃喂养不耐受的患者,可采取以下措施:使用促胃肠运动药物(红霉素3~7 mg·kg-1·d-1[4]或甲氧氯普胺10 mg ,qid或联合使用);镇静药物拮抗剂(纳洛酮和爱维莫潘)。如经胃喂养不耐受,且应用促胃肠动力药无效的患者,或存在气管插管、正压通气、老年、意识障碍等高误吸风险的患者,可考虑幽门后喂养,推荐持续EN,密切监测耐受情况。为预防吸入性肺炎,建议管饲且有气管插管的患者床头抬高30 °~45 °。
EN制剂的选择:EN制剂的选择需综合考虑患者的器官功能、疾病状态、代谢情况及治疗措施,不推荐常规使用疾病特异型配方。EEN或AGI Ⅱ/Ⅲ级患者推荐等渗、无纤维制剂,合并低氧血症或急性呼吸衰竭、肺换气功能障碍患者,可考虑选用高能量、高脂低糖配方。不推荐对单纯应激性高血糖患者采用糖尿病专用型营养制剂。
③肠外营养。COVID-19重型、危重型患者多食欲降低,或合并呼吸困难、胃肠功能损伤、低蛋白血症等病理因素,或因抗感染药物(如洛匹那韦/利托那韦、氯喹等抗病毒药物或抗菌药物)导致的药物不良反应,影响患者主动摄食或EN的实施,患者的营养需求难以保证。此时,PN成为一种必需措施。PN推荐使用全合一制剂,无器官功能损伤的患者,优先推荐使用工业化多腔袋,尽可能提供完整、足量的必需营养素。有肝肾功能损伤、高血脂患者,推荐个体化全合一方案。肝功能不全、肝性脑病患者可选用高支链氨基酸配方,肾功能不全患者选用必需氨基酸配方。营养素配比方面,建议糖脂比为6:4~5:5,可适当提高脂肪供能比例,提高鱼油(0.1~0.2 g·kg-1·d-1)和橄榄油比例;热氮比建议为(100~150):1;不建议额外补充谷氨酰胺。待患者病情稳定后及时给予滋养性EN,并逐步过渡至足量的EN。
1.3营养治疗的药学监护 监护要点包括疗效性及不良反应监护。对于疗效性监护,建议每天评估蛋白质及热量是否充足,患者生命体征、临床症状有无好转;每周监测近期营养指标有无改善,是否可过渡到EN或自然饮食。对于不良反应监护,考虑要点如下,①EN耐受性及误吸:管饲期间,需循序渐进以提高胃饲耐受性及减少误吸风险,采取如下措施:使用促动力药,连续输注,氯己定溶液漱口,抬高床头,适量调整制剂的浓度、温度和速度。每4~6 h进行耐受性评分,如有明显腹痛、腹胀、腹泻、呕吐、肠活动减弱的患者,需排除肠梗阻、肠缺血或艰难梭菌(clostridium difficile,CD)感染的可能,同时监测胃潴留情况,如耐受性评分≥5分或单次胃残留量超过500 mL,建议暂停EN。②再喂养综合征:营养治疗前常规评估再喂养综合征风险,第1周内,需至少每天监测电解质水平(尤其是血钾、血镁、血磷)1次。对于存在再喂养性低磷血症(血磷<0.65 mmol·L-1,或下降>0.16 mmol·L-1)的患者,需每天监测血磷水平2或3次,必要时予以补充,并需严格限制能量摄入48 h,随后再逐步增加。③血糖:严格的血糖控制是重症患者营养治疗策略的重要组成部分,对于糖尿病或应激性高血糖患者,持续动态监测血糖水平,强化胰岛素降糖策略,推荐控制范围为7.8~10 mmol·L-1,并积极预防低血糖的发生。推荐持续EN或PN患者每4~6 h监测血糖1次,循环的EN或PN患者需更频繁,而接受胰岛素静脉输注的则每0.5~2 h监测1次。④输注的维护:EN时注意对管路的常规维护,避免感染和移位的发生;PN时葡萄糖的输注速度不应超过3~4 mg·kg-1·min-1,脂肪乳的输注速度不应超过0.10~0.12 g·kg-1·h-1。
2 COVID-19重型、危重型患者规范化营养治疗的药学服务路径
2.1营养支持小组 我院营养支持小组(nutrition support team,NST)主要由临床医生、营养药师、营养师、护士及网络工程师组成。采用多学科联合会诊制度,由医务处全面协调管理。COVID-19疫情期间,营养药师主要通过“网上协和医护版”APP关注患者疾病状况,并及时将个性化建议直接推送给管床医生。
2.2“移动+营养”系统的技术功能 我院自行开发的“移动+营养”平台“网上协和医护版”已在临床应用2年,设计初衷为肿瘤患者提供个体化、精细化的营养管理,运行期间,病区对营养的重视程度、规范化治疗程度及药师工作满意度明显提高。此次针对COVID-19疫情及时调整,优化了相关功能,包括①患者信息:与医院信息系统(hospital information system,HIS)对接,可导入患者病历信息,并自动调取患者营养风险的筛查记录及营养医嘱,甄别患者并分级标记; ②入组信息:自动提取关键数据,药师补充相关信息,生成入组信息表;③营养评估:包括体质量记录、NRS 2002,并增加NUTRIC、SGA评分,线上评估患者营养风险及营养不良情况;④处方推荐:根据患者营养评估,可制定个性化推荐意见,定向推送至医生;⑤处方审核:一键审核全营养混合液(total nutrient admixture,TNA)医嘱,并实时反馈审核意见;⑥药物治疗监护:完整记录药师药学监护工作。依托上述技术平台,基于移动+营养药物治疗管理理念,我院营养药师建立了以营养筛查-评价-诊断-治疗为基础的COVID-19重型、危重型患者规范化营养治疗药学服务路径,见图2。
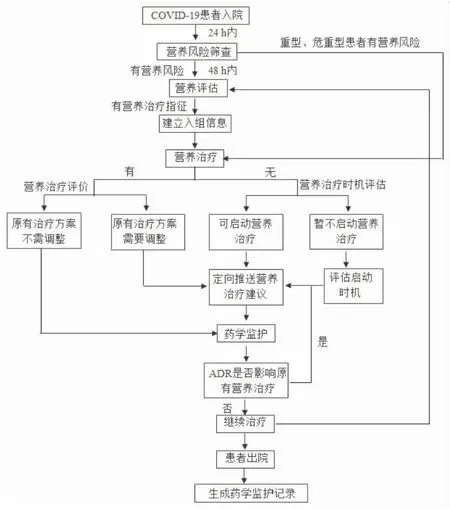
图2 COVID-19重型、危重型患者规范化营养治疗的药学服务路径
Fig.2Pharmaceuticalcarepathwayforthenutritiontherapyofpatientswithsevereorcriticalnovelcoronaviruspneumonia
3 结束语
COVID-19重型、危重型患者的救治工作涉及面广、难度大、挑战度高,营养治疗为其中心环节之一。自疫情爆发以来,我院营养药师在防疫一线充分发挥专业优势,协助临床进行合理、规范地营养治疗。在此实践基础上形成了本院规范化的营养治疗流程。鉴于COVID-19烈性传染病的特性,我院营养药师积极调整工作策略,依托自主开发的“网上协和医护版”APP,将“COVID-19重型、危重型患者规范化的营养治疗流程”同“药学服务”有机结合,建立了战“疫”时期的“移动”药学服务路径。基于此,临床药师迅速参与到患者的营养治疗中,包括制定个体化、全程化的营养治疗管理方案。方案实施期间,患者营养治疗的合理性明显提高,主要表现在以下方面,如重型患者营养治疗的早干预,危重型患者EN、PN启动时机的评估,能量供给循序渐进地实施,EN不耐受患者胃肠道反应的积极管理,以及EN/PN应用比例及联合形式的优化等。通过上述药学服务路径,我院营养药师实现了对COVID-19重型、危重型患者营养治疗的全程管理,极大地提高了合理用药的水平。这对于所有烈性传染病或严重消耗性疾病均具有重大的现实意义及独特的优势,建议推广应用。

