甲状腺微小乳头状癌颈淋巴结转移危险因素分析及外科处理策略
陈立权,庞士勇,丁士海,马自强
甲状腺微小乳头状癌(Papillary thyroid microcarcinoma,PTMC)是临床常见甲状腺恶性肿瘤病理类型,通常是指肿瘤直径≤1 cm 的甲状腺乳头状癌(Papillary thyroid carcinoma,PTC),此类病人多数为偶然发现,近年来随着超声诊断技术及细针穿刺技术等不断发展,其发现率明显升高[1]。PTMC通常具有生长缓慢,且预后良好等特点,5~10年生存率高,且复发风险低。从临床实践经验可知,PTMC 病人虽预后良好,但其淋巴结转移发生率较高,对预后具有一定不良影响。同时,相关研究表明,PTMC病人颈部淋巴结转移发生率较高,若发生颈部淋巴结转移,需及时采取相应处理措施干预,以便降低局部复发风险,延长生存期[2]。其中,中央区、侧颈部为淋巴结转移主要部位,临床需明确其危险因素,作出合理防治措施。本研究选取106例PTMC 病人作为研究对象,以探讨其颈部淋巴结转移危险因素及外科处理策略。具体报告如下。
1 资料与方法
1.1 一般资料 选取安徽医科大学附属六安医院2014 年1 月至2018 年6 月收治的PTMC 病人106 例作为研究对象,其中男性39 例,女性67 例,年龄范围为22~71岁,年龄(47.68±6.19)岁,无淋巴结转移者64例,淋巴结转移者42例,其中中央区淋巴结转移28 例,侧颈部淋巴结转移5 例,同时合并上述两处转移9 例。本研究符合《世界医学会赫尔辛基宣言》相关要求。
1.2 选取标准 (1)纳入标准:术前彩超甲状腺结节分级Ti-rads4a类以上,且均经术中冰冻病理确诊为PTMC;均属于首次确诊;均具备手术指征;均属于首次手术治疗;术前经高分辨彩超检查明确肿瘤直径≤1 cm;全组单侧癌至少行患侧甲状腺腺叶切除+峡部切除+患侧中央区淋巴结清扫术,双侧癌至少行甲状腺全切除术+双侧中央区淋巴结清扫术;其中同期行侧颈淋巴结清扫术21例(行侧颈淋巴结清扫全部为术前彩超及颈部增强CT 高度怀疑淋巴结转移);病人及近亲属均知情,签订知情承诺书。(2)排除标准:肿瘤直径>1 cm者;不具备手术指征者。
1.3 方法 收集所有研究对象年龄、性别、肿瘤直径、肿瘤位置、病灶情况、甲状腺包膜受侵情况等临床资料。其中病灶情况:多灶(肿瘤病灶数>1个)、单灶;甲状腺包膜受侵情况:(1)侵犯甲状腺周围软组织或胸骨甲状肌肉,属于最低程度腺外侵犯;(2)侵犯至皮下软组织、喉、喉返神经、食管、气管;(3)侵犯纵隔血管或包绕颈动脉或椎前筋膜;肿瘤位置:峡部、下极、中部、上极等位置。由专职人员准确记录上述临床资料,并登记在册。
1.4 观察指标 (1)中央区淋巴结转移相关因素分析。(2)中央区淋巴结转移多因素分析。(3)侧颈部淋巴结转移相关因素分析。(3)侧颈部淋巴结转移多因素分析。
1.5 统计学方法 运用SPSS 24.0 软件处理数据,中央区(侧颈区)淋巴结转移相关单因素分析采用χ2检验,中央区(侧颈区)淋巴结转移多因素分析采用logistic回归分析(α入=0.05,α出=0.10)。P<0.05表明差异有统计学意义。
2 结果
2.1 中央区淋巴结转移相关因素分析 年龄、肿瘤直径、是否多灶、肿瘤位置、甲状腺包膜受侵情况与中央区淋巴结转移有关(P<0.05),见表1。
2.2 中央区淋巴结转移多因素分析 肿瘤直径≥7 mm、双侧癌、多灶、包膜受侵是中央区淋巴结转移的独立危险因素(P<0.05),见表2。
2.3 侧颈区淋巴结转移相关因素分析 肿瘤直径、肿瘤位置、甲状腺包膜受侵情况、是否多灶与侧颈区淋巴结转移有关(P<0.05),见表3。
2.4 侧颈区淋巴结转移多因素分析 肿瘤直径≥7 mm、包膜受侵、多灶、上极肿瘤是侧颈区淋巴结转移的独立危险因素(P<0.05),见表4。
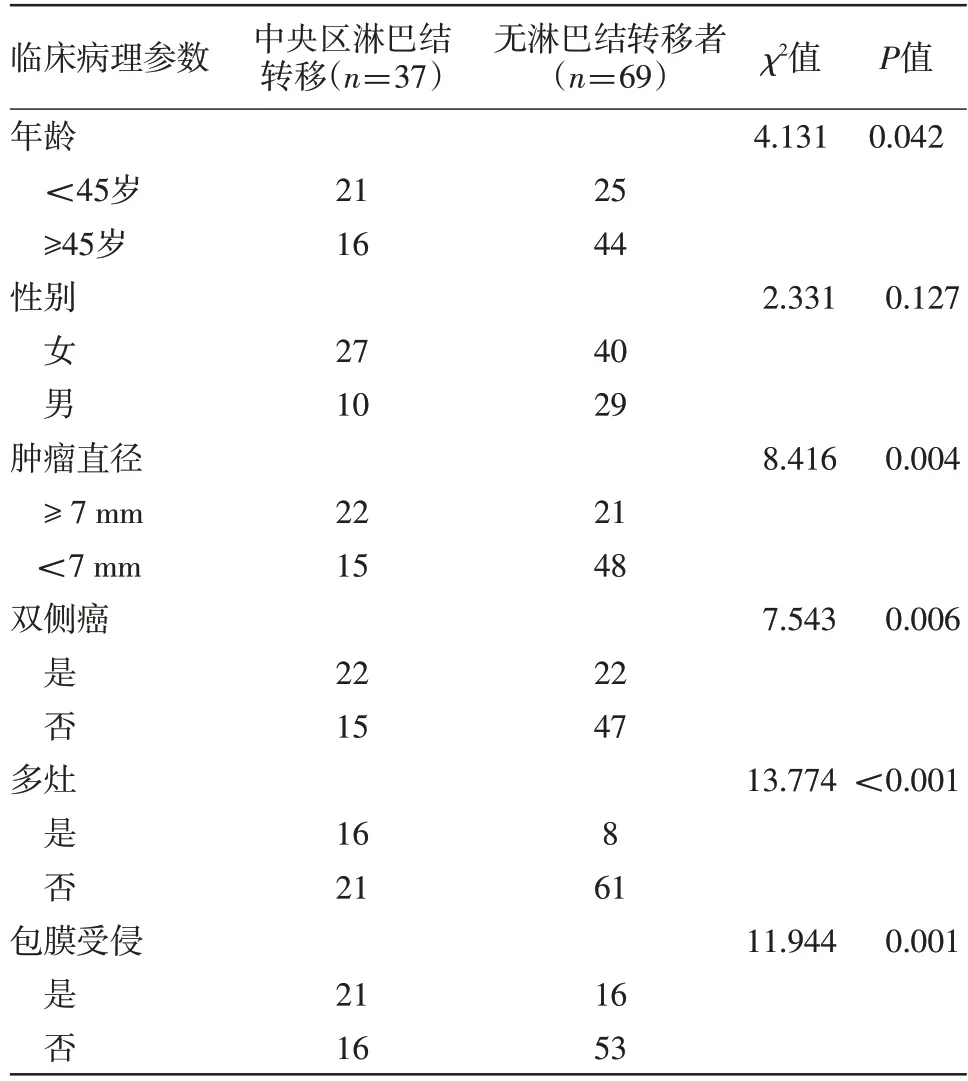
表1 甲状腺微小乳头状癌106例中央区淋巴结转移相关因素分析/例
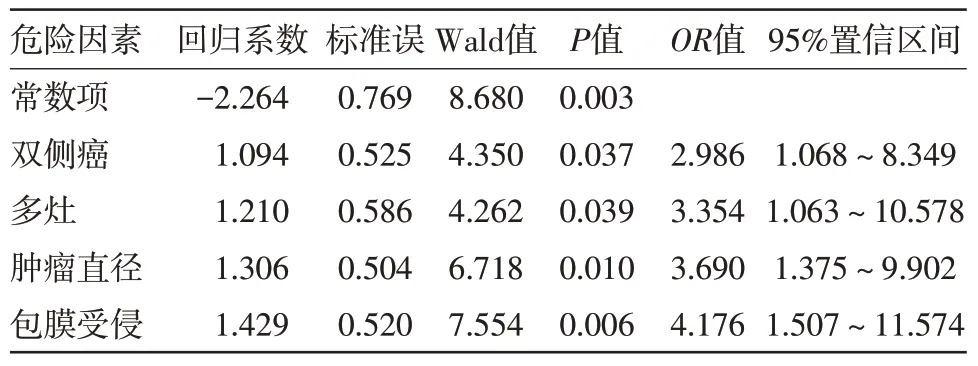
表2 甲状腺微小乳头状癌106例中央区淋巴结转移多因素分析
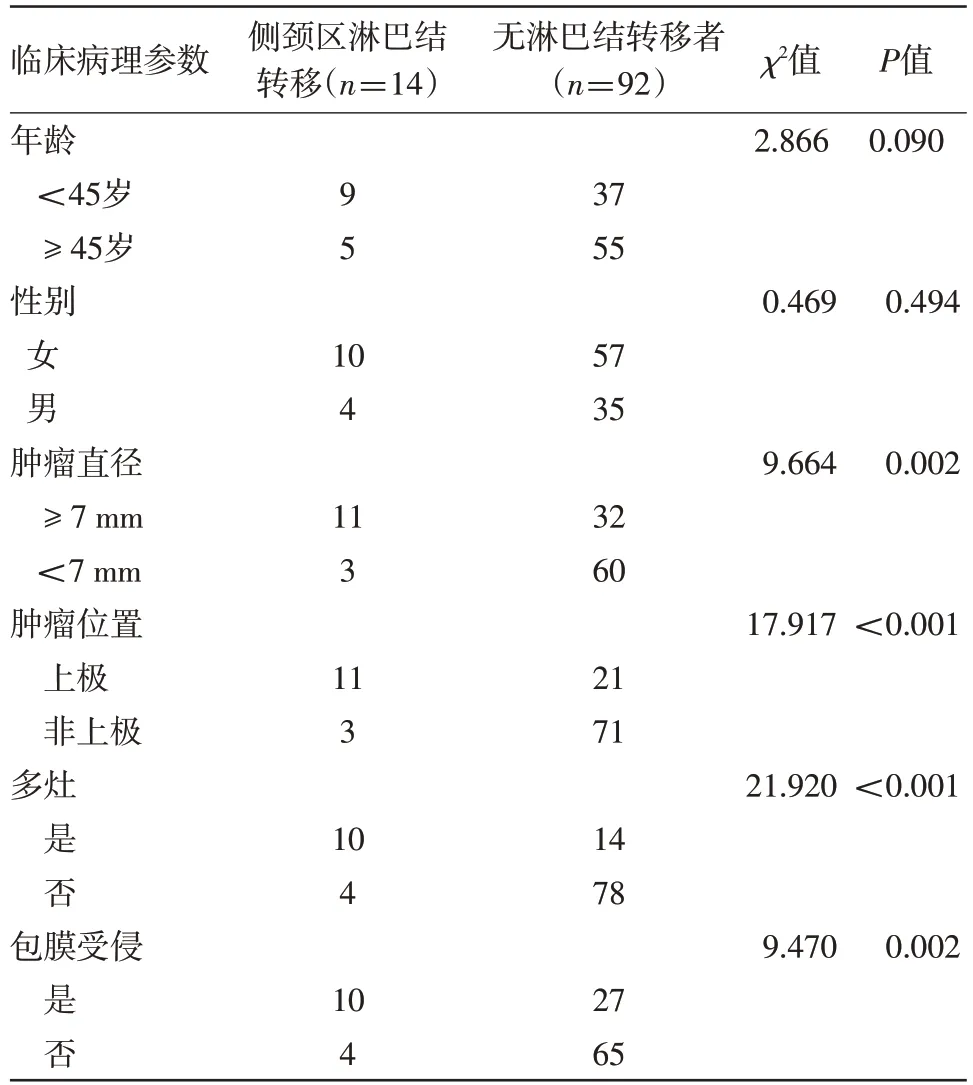
表3 甲状腺微小乳头状癌106例侧颈区淋巴结转移相关因素分析/例
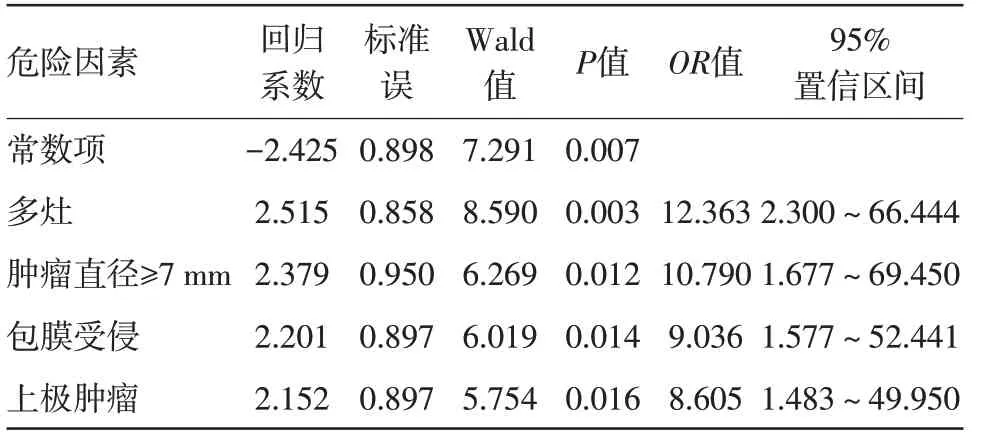
表4 甲状腺微小乳头状癌106例侧颈区淋巴结转移多因素分析
3 讨论
PTC 是临床常见头颈部恶性肿瘤,多见于女性群体,由于高频超声等作为常规体检项目,近年来其发病率呈现逐渐上升趋势,PTMC 作为其最常见病理类型,发病率随之升高,对生命安全造成极大威胁。现阶段,临床针对PTMC 病人通常采取规范手术切除治疗,但手术方式多种多样,手术范围不尽相同,导致手术效果及预后情况不一。相关研究表明,多数PTMC病人处于低风险状态,可获得较好预后情况,但若出现淋巴结转移,其复发风险显著高于无淋巴结转移者[3],颈部淋巴结转移是PTMC病人远处转移、局部复发的重要危险因素之一[4]。结合本组数据结果,颈淋巴结转移率为39.6%,因此,近年来临床致力于探究其颈部淋巴结转移的危险因素,以便采取针对性处理策略,达到改善预后情况的目的。
中央区是PTMC 病人淋巴结转移主要部位之一,需及早明确其危险因素[5-6],Ito 等[7]学者研究表明,PTMC 病人年龄越低,越易进展,且发生中央区淋巴结转移风险越大。本研究结果表明,双侧癌、多灶、包膜受侵是PTMC 病人中央区淋巴结转移的独立危险因素(P<0.05),可见双侧癌、多灶、包膜受侵等均可明显提高中央区淋巴结转移可能性,提示临床加以重视及防治。同时,临床证实,肿瘤越大,淋巴结转移可能性越高,且肿瘤直径对评估肿瘤病理及预后情况具有重要作用[8]。既往研究认为肿瘤直径≥5 mm是PTMC病人淋巴结转移的独立危险因素,但临床认可度不高。Lee 等[9]学者研究中显示,肿瘤直径≥7 mm 为最佳临界值,此时更易发生淋巴结转移及腺外侵犯,侵袭性更强。本研究结果也显示,肿瘤直径≥7 mm 是PTMC 病人中央区及侧颈部淋巴结转移的独立危险因素(P<0.05),可见肿瘤直径≥7 mm 作为临界值较佳,提示此类病人应注意预防包括中央区、侧颈区等在内的颈部淋巴结转移情况,术前高度重视完善相关检查合理选择临床处理策略。此外,研究表明,PTC病人侧颈区淋巴结转移率可达到18.60%,属于淋巴结转移另一主要部位[10]。其中,临床实践中多数PTMC 上极肿瘤病人存在侧颈区淋巴结转移[11],以及中央区淋巴结转移是侧颈区绝对危险因素,一旦出现中央区淋巴结转移,侧颈出现淋巴结转移显著增加。本研究结果表明,肿瘤直径≥7 mm、包膜受侵、多灶、上极肿瘤是侧颈区淋巴结转移的独立危险因素(P<0.05),可见临床不仅应防范上极肿瘤,也需注意肿瘤直径≥7 mm、包膜受侵、多灶等多种因素,加强侧颈区淋巴结转移防治干预。
目前,临床尚无特效或较为完善的诊断方式可于术前明确PTMC病人是否存在颈部淋巴结转移现象,仅仅依赖于现有影像学检查技术及触诊等方法,无法充分证实淋巴结转移[12]。而术中将触摸到及肉眼辨识出来的可疑淋巴结送检虽具有一定科学性,但若术中仅清扫一个区域淋巴结,则无法保证其他区域淋巴结是否转移,从而造成遗漏现象。现阶段,临床面对PTMC 病人颈部淋巴结清扫时机及范围国内外仍存在较大争议[13]。既往临床认为,对于淋巴结未受累者,首次手术便可不进行中央区淋巴结清扫,否则极易增加甲状旁腺及喉返神经损伤风险,且不降低病死率。近几年,随着手术经验的积累及外科精细化操作,预防性采取中央区淋巴结清扫无增加永久性喉返神经损伤、永久性低钙血症及出血发生风险等不良影响,同时可提高判断复发危险度分层及临床病理分期准确性,有助于改善预后[14-15]。目前专家相对共识提出,在有效保留甲状旁腺及喉返神经条件下,至少应采取同侧中央区淋巴结清扫,若伴有侧颈区淋巴结转移高危因素,建议采取功能性颈部淋巴结清扫术[16]。若属于伴有上述独立危险因素的高危病人,临床则应谨慎考虑其外科处理策略,对于分高危型PTCM 病人而言可扩大手术范围至侧颈区进行“扩大的中央区淋巴结清扫术”,同时若Ⅵ区中央区淋巴结转移数目较多,应考虑探查或清扫侧颈区淋巴结,以防发生转移现象。
综上可知,对于PTMC 病人而言,肿瘤直径≥7 mm、双侧癌、多灶、包膜受侵是其中央区淋巴结转移的独立危险因素,肿瘤直径≥7 mm、包膜受侵、多灶、上极肿瘤也是其侧颈区淋巴结转移的独立危险因素,临床应根据上述对应独立危险因素预判淋巴结转移区域及其危险程度,并采取针对性外科处理措施,谨慎考虑其淋巴结探查及清扫策略,有助于降低复发风险,延长存活期,改善预后情况。

