尾侧入路腹腔镜右半结肠切除术的应用效果分析
李志壮 魏华科 姜辰光 于建伟 刘凯勇 肖鹏
【摘要】 目的 探究尾侧入路腹腔镜右半结肠切除术的应用效果。方法 42例右半结肠癌患者, 随机分为观察组和对照组, 各21例。观察组采用尾侧入路腹腔镜右半结肠切除术, 对照组采用中间入路腹腔镜右半结肠切除术。比较两组的手术临床指标和并发症发生情况, 观察预后情况。结果 观察组患者术中出血量(71.83±14.75)ml少于对照组的(90.07±18.42)ml, 手术时间(135.03±19.52)min短于对照组的(157.21±28.15)min, 差异具有统计学意义(P<0.05)。两组患者肛门排气时间、住院时间、淋巴结清扫数、肠系膜上静脉出血率、中转开腹率比较差异无统计学意义(P>0.05)。观察组患者并发症发生率为14.29%(3/21), 对照组患者并发症发生率为9.52%(2/21), 比较差异无统计学意义(P>0.05)。术后3个月, 所有患者均来院复查, 腹部愈合良好, 增强CT未发现复发病灶。结论 尾侧入路腹腔镜右半结肠切除术的应用效果良好, 操作简便易掌握, 且不会增加并发症发生率, 值得临床推广应用。
【关键词】 尾侧入路;中间入路;腹腔镜右半结肠切除术;结肠癌;应用效果
DOI:10.14163/j.cnki.11-5547/r.2020.04.022
结肠癌是消化科最为常见的恶性肿瘤之一, 在我国的发病率和致死率均较高, 是消化科临床治疗的一大难题。临床治疗结肠癌的主要方式为外科手术治疗, 随着微创理念的广泛应用, 腹腔镜结肠癌手术逐渐成为治疗结肠癌的重要方式。其中腹腔镜右半结肠切除术因其具有出血少、术中应激反应小等优点成为主流的一种手术治疗方式, 但其操作难度也较大, 解剖关系相对复杂, 近些年尾侧入路腹腔镜右半结肠切除术逐渐应用于临床[1, 2]。为探究尾侧入路腹腔镜右半结肠切除术的应用效果, 本文总结2017年5月~2019年5月本院接收的42例接受根治性腹腔镜右半结肠切除术治疗的右半结肠癌患者的临床资料, 现报告如下。
1 资料与方法
1. 1 一般资料 选取2017年5月~2019年5月本院接受治疗的42例右半结肠癌患者为研究对象, 并经过医院伦理委员会同意。将其随机分为观察组和对照组, 每组21例。观察组中男13例、女8例, 男女比例13∶8;年龄32~78岁, 平均年龄(51.42±10.64)岁;平均体质量指数(BMI)(21.74±6.43)kg/m2;肿瘤位置:升结肠10例、右半横结肠7例、盲肠2例、结肠肝区2例。对照组中男14例、女7例, 男女比例2∶1;年齡33~79岁, 平均年龄(51.37±10.52)岁;平均BMI(21.91±6.36)kg/m2;肿瘤位置:升结肠11例、右半横结肠6例、盲肠3例、结肠肝区1例。两组患者一般资料比较差异无统计学意义(P>0.05), 具有可比性。
1. 2 纳入及排除标准
1. 2. 1 纳入标准 ①符合右半结肠癌相关诊断标准并经结肠镜检查确诊者;②患者或患者家属签署入组同意书者;③临床资料完整且未中途退出调查者;④腹部操作空间充足, 可以进行腹腔镜手术者。
1. 2. 2 排除标准 ①身体虚弱, 生命体征不稳定者;②严重肝肾功能障碍或合并心血管疾病者;③合并肠穿孔或出现远处转移者;④既往有放化疗史或结直肠手术史者[3]。
1. 3 方法
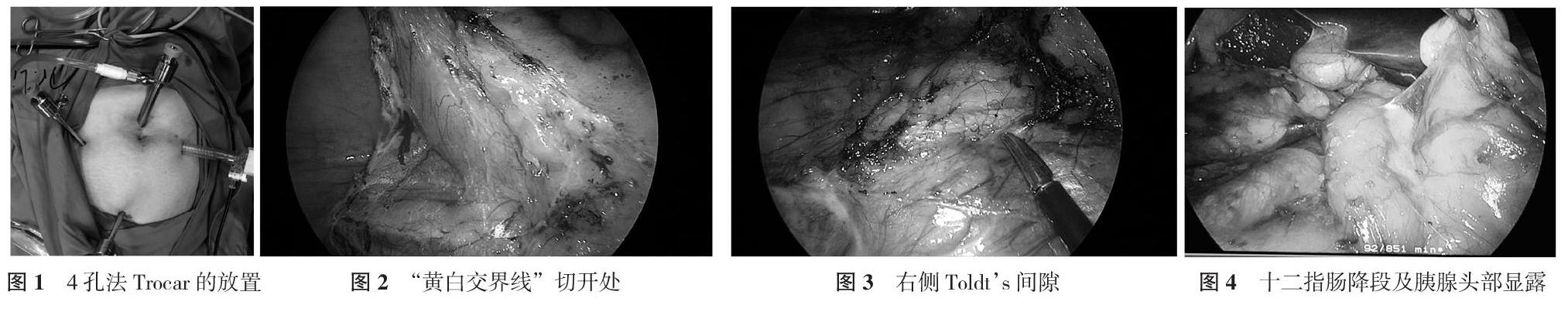
1. 3. 1 观察组 采用尾侧入路腹腔镜右半结肠切除术。患者取仰卧分腿位, 术者站于患者两腿之间或患者左侧, 第一助手站于患者右侧, 扶镜助手站在患者左侧。Trocar位置:采用4孔法, 脐上缘2 cm作为观察孔, 左锁骨中线平脐作为术者主操作孔, 耻骨中线上作为术者辅助操作孔, 左锁骨中线脐下为助手辅助操作孔(见图1)。手术步骤如下:①暴露肠系膜根部右髂窝附着处与后腹膜愈着形成的“黄白交界线”, “黄白交界线”作为切开处(见图2), 进入右结肠后间隙即Toldts间隙, 扩大该间隙向上游离至十二指肠降段、水平段并显露胰头部(见图3, 图4)。②横结肠上区及右结肠外侧区的游离与目前中间入路法一致。③切口外由尾侧向头侧沿肠系膜上静脉(SMV)/肠系膜上动脉(SMA)解剖回结肠血管、右结肠血管、中结肠血管及胃结肠共同干, 清扫相应的淋巴结, 并离断标本, 完成吻合。
1. 3. 2 对照组 采用中间入路腹腔镜右半结肠切除术。体位和站位等同观察组, 找到并于回结肠动脉投影下方切开肠系膜, 游离SMV处肠系膜, 沿右缘游离结扎回结肠、横结肠和右结肠血管, 清扫相应的淋巴结, 然后找到Toldts间隙, 游离右半结肠系膜及血管, 完全游离标本移除, 完成吻合[4]。
1. 4 观察指标 比较两组的手术临床指标和并发症发生情况, 观察预后情况。手术临床指标包括术中出血量、手术时间、肛门排气时间、住院时间、淋巴结清扫数、肠系膜上静脉出血和中转开腹情况, 并发症包括切口感染、吻合口漏、肠梗阻。
1. 5 统计学方法 采用SPSS22.0统计学软件对数据进行统计分析。计量资料以均数±标准差( x-±s)表示, 采用t检验;计数资料以率(%)表示, 采用χ2 检验。P<0.05为差异具有统计学意义。
2 结果
2. 1 两组患者手术临床指标比较 观察组患者术中出血量(71.83±14.75)ml显著少于对照组的(90.07±18.42)ml, 差异具有统计学意义(t=3.5421, P<0.05);观察组患者手术时间(135.03±19.52)min显著短于对照组的(157.21±28.15)min, 差异具有统计学意义(t=2.9671, P<0.05);观察组患者肛门排气时间为(61.73±9.14)h, 对照组患者肛门排气时间为(63.80±9.75)h, 比较差异无统计学意义(t=0.7098, P>0.05);观察组患者住院时间为(8.89±0.65)d, 对照组患者住院时间为(9.08±0.62)d, 比较差异无统计学意义(t=0.9693, P>0.05);观察组患者淋巴结清扫数为(17.67±1.46)个, 对照组患者淋巴结清扫数为(17.55±1.33)个, 比较差异无统计学意义(t=0.2784, P>0.05);观察组患者出现肠系膜上静脉出血0例(0), 对照组患者出现肠系膜上静脉出血1例(4.76%), 比较差异无统计学意义(χ2=1.0244, P>0.05);观察组患者出现中转开腹0例(0), 对照组患者出现中转开腹1例(4.76%), 比较差异无统计学意义(χ2=1.0244, P>0.05)。
2. 2 两组患者并发症发生情况比较 观察组患者出现切口感染1例(4.76%)、吻合口漏1例(4.76%)、肠梗阻1例(4.76%), 并發症发生率14.29%(3/21);对照组患者出现切口感染1例(4.76%)、肠梗阻1例(4.76%), 并发症发生率9.52%(2/21)。两组患者并发症发生率比较差异无统计学意义(χ2=0.2270, P>0.05)。
2. 3 预后 术后3个月, 所有患者均来院复查, 腹部愈合良好, 增强CT未发现复发病灶。
3 讨论
结肠癌发病率和致死率均较高, 好发于中老年人, 且有年轻化的趋势, 结肠癌发病原因多样, 目前认为主要原因为饮食中的纤维素与脂肪摄入量不足, 还与长期炎症、结肠息肉、高胆固醇、遗传等因素有关, 右半结肠癌是结肠癌中发病率较高的一种, 主要病变部位为升结肠、盲肠、结肠肝曲部等位置, 临床主要以手术治疗为主, 同时辅以化疗、免疫治疗和中医治疗等方式, 可以有效的提高患者生存率, 改善患者的生活质量, 外科手术的肿瘤切除效果仍是影响结肠癌治疗效果的重要因素[5]。
右半结肠癌根治术主要包括传统的开放式腹部手术和腹腔镜右半结肠切除术, 传统的开放式腹部手术虽然操作简单, 可以直接观察到腹腔情况, 但手术创伤大, 对患者的机体伤害较大, 且术后恢复时间长、术中出血量大、术后并发症较多, 一般不建议应用。目前腹腔镜右半结肠切除术已成为治疗右半结肠癌的主要手术方法, 其符合微创的医疗理念, 通过腹腔镜术者也可以在直视条件下进行手术操作, 视野清晰, 手术创口小, 大大降低了对患者机体的伤害, 术中出血量小, 术后胃肠道功能恢复快、疼痛较轻、住院时间短, 与传统的开放式腹部手术相比具有明显优势[6]。而腹腔镜手术的关键在于合理的入路及手术平面, 腹腔镜右半结肠切除术的手术入路方式包括外侧入路、中间入路、改良中间入路、尾侧入路等。腹腔镜下右半结肠切除术国内多采用中间入路, 但这种入路方式对于初学者不易把握解剖层次, 学习曲线长, 且术中易出血, 有时不得不中转开腹[7, 8]。对于结肠癌的治疗, 根治是前提, 在可以保证良好治疗效果的基础上, 应尽可能的减轻对患者机体的伤害, 降低手术难度, 避免操作导致的并发症, 缩短手术时间, 尾侧入路腹腔镜右半结肠切除术展现出其应用的优势[9, 10]。尾侧入路腹腔镜右半结肠切除术以肠系膜根部右髂窝附着处与后腹膜愈形成的“黄白交界线”为手术入路, 相对于中间入路更容易进入右结肠后间隙, 解剖层次易把握, 初学者容易上手, 有效缩短了学习曲线, 对术者操作技能的要求不高, 更易于形成腹腔镜右半结肠切除术的标准化。作者在右脐旁5 cm取标本切口, 并利用此切口在腹腔外由尾侧向头侧沿SMV/SMA解剖离断回结肠血管、右结肠血管、中结肠血管右支, 清扫相应的淋巴结。体外离断血管操作时间短、出血少、解剖清楚, 且不容易误损伤, 技术易掌握, 适合临床推广。
本研究中, 观察组患者术中出血量(71.83±14.75)ml显著少于对照组的(90.07±18.42)ml, 手术时间短于对照组, 差异具有统计学意义(P<0.05)。两组患者肛门排气时间、住院时间、淋巴结清扫数、肠系膜上静脉出血率、中转开腹率比较差异无统计学意义(P>0.05)。观察组患者并发症发生率14.29%(3/21), 对照组患者并发症发生率9.52%(2/21), 比较差异无统计学意义(P>0.05)。术后3个月, 所有患者均来院复查, 腹部愈合良好, 增强CT未发现复发病灶。
综上所述, 尾侧入路腹腔镜右半结肠切除术的应用效果良好, 操作简便易掌握, 且不会增加并发症发生率, 值得临床推广应用。
参考文献
[1] 李方琨, 陈修涛, 谢慧臣. 不同吻合方式在腹腔镜辅助右半结肠切除术中的疗效比较. 腹腔镜外科杂志, 2018, 23(10):782-785.
[2] 邹瞭南, 郑蓓诗, 卢新泉, 等. 腹腔镜尾侧入路法根治性右半结肠切除术. 中华结直肠疾病电子杂志, 2017, 6(2):170-173.
[3] 胡杨志, 廖有祥, 李缘, 等. 回结肠血管为标志的尾侧入路法腹腔镜下右半结肠切除术的疗效分析. 湘南学院学报, 2019, 21(1):20-23.
[4] 叶进军, 辛乐, 刘继东, 等. 尾侧入路法腹腔镜右半结肠癌根治性切除术的临床体会. 腹腔镜外科杂志, 2018, 23(3):170-174.
[5] 张有前. 腹腔镜辅助下右半结肠切除术治疗结肠癌的临床效果. 中外医疗, 2018, 3(8):36-38.
[6] 郑民华. 腹腔镜结直肠手术手术入路选择专家共识. 中国实用外科杂志, 2017, 37(4):415-419.
[7] 邹瞭南, 李洪明, 万进. 腹腔镜尾侧入路右半结肠癌根治性切除的安全性、可行性及临床应用价值. 中华结直肠疾病电子杂志, 2016, 5(3):238-243.
[8] 肖荷芳, 陈子文, 刘红权, 等. 腹腔镜右半结肠切除尾侧入路与头侧入路的前瞻性随机对照研究. 现代医院, 2018, 18(11):100-103.
[9] 谢忠士, 李春生, 房学东. 腹腔镜右半结肠切除术外侧入路“互”字形游离技术的应用. 中华胃肠外科杂志, 2017, 20(5):587-588.
[10] 熊文俊, 王伟, 万进. 尾侧入路联合中间翻页式清扫的腹腔镜右半结肠切除术. 中华外科杂志, 2019, 57(1):55-56.
[收稿日期:2019-07-04]

