全麻复合硬膜外麻醉与单纯全身麻醉对胃癌根治术术后疼痛及预后比较的系统性评价与meta分析
支晓雁 薛小云 田毅


[摘要] 目的 系統性评价全麻复合硬膜外麻醉与单纯全身麻醉对胃癌根治术术后疼痛及预后比较,并进行meta分析。 方法 计算机检索Cochrane图书馆、PubMed数据库、MEDLINE数据库、EMBASE数据库、中国生物医学文献数据库及CNKI数据库,检索时间从建库开始至2018年1月。中文检索词:全身麻醉、硬膜外麻醉、胃癌、胃恶性肿瘤、胃切除、病例对照研究、队列研究、随机对照试验;英文检索词:epidural anesthesia,general anesthesia,gastric cancer。文献筛查及资料提取由2名工作人员独立进行,筛查结果及数据提取由第3名工作人员核对,若存在不一致则进行讨论,达成一致。主要观察指标为:患者生存率,肺部感染发生率等并发症的发生情况及住院时间。 结果 最终纳入8篇研究,共5105例患者,其中接受全麻复合硬膜外麻醉1817例,接受单纯全身麻醉的患者3288例。meta分析结果显示,两种麻醉方式对生存率改善,差异无统计学意义(HR = 0.78,95%CI:0.60,1.01,P > 0.05)。全麻复合硬膜外麻醉组肺部感染的发生率低于单纯全身麻醉组(RR = 0.28,95%CI:0.15,0.52),住院时间短于单纯全身麻醉组(MD = -1.50,95%CI:-2.62,-0.39),差异均有统计学意义(均P < 0.05)。 结论 全麻复合硬膜外麻醉可能改善胃癌根治术后患者生存率和肺部感染率,缩短住院时间。以上结论可能存在混杂偏倚和检测偏倚,临床使用时需谨慎。更加明确结论有待大样本随机对照试验验证。
[关键词] 全身麻醉;全麻复合硬膜外麻醉;胃癌;Meta分析
[中图分类号] R614 [文献标识码] A [文章编号] 1673-7210(2020)02(a)-0117-06
[Abstract] Objective To systematically evaluate the effects of general anesthesia combined with epidural anesthesia and general anesthesia alone on postoperative pain and prognosis of radical gastrectomy, and to conduct meta-analysis. Methods The Cochrane library, PubMed database, MEDLINE database, EMBASE database, Chinese biomedical literature database and CNKI database were searched by computer from the establishment of the database to January 2018. Chinese search words: general anesthesia, epidural anesthesia, gastric cancer, gastric malignancy, gastrectomy, case-control study, cohort study, randomized controlled trial. English search words: epidural anesthesia, general anesthesia, gastric cancer. Literature screening and data extraction were conducted independently by 2 staff members. The results of screening and data extraction shall be checked by the third staff member. If there was any discrepancy, it shall be discussed and agreed upon. Main outcome measures: survival rate, incidence of pulmonary infection and length of hospital stays. Results Eight studies were included, including a total of 5105 patients receiving radical gastrectomy for gastric cancer. 1817 patients receiving general anesthesia combined with epidural anesthesia and 3288 patients receiving general anesthesia alone. Meta-analysis showed that, there was no significant difference in survival rate between the two anesthesia methods (HR = 0.78, 95%CI:0.60, 1.01, P > 0.05). The incidence of pulmonary infection under general anesthesia combined with epidural anesthesia was lower than that under general anesthesia alone(RR = 0.28, 95%CI:0.15, 0.52), and the length of hospital stays were shorter than that under general anesthesia alone (MD = -1.50, 95%CI:-2.62, -0.39), with statistically significant differences (all P < 0.05). Conclusion General anesthesia combined with epidural anesthesia may improve the survival rate of patients after radical gastrectomy and pulmonary infection rate, and shorten hospital stays. The above conclusions may have confounding bias and detection bias, which should be used with caution in clinical practice. More specific conclusions need to be confirmed by a large randomized controlled trial.
[Key words] General anesthesia; General anesthesia combine with epidural anesthesia; Gastric cancer; Meta-analysis
在我国胃癌的发病率居恶性肿瘤的第二位,且死亡率也不断攀升[1]。手术是治疗胃癌的主要方式,胃癌根治术是指将原发肿瘤连同转移淋巴结及受累的浸润组织一并切除,提高治愈率。但其存在创伤大、涉及的区域神经丛多、极易出现并发症和严重的术后疼痛等缺点。胃癌术后约50%的患者易合并呼吸道感染[2],而合理的麻醉方式或镇痛方式有利于减轻术后疼痛,促进术后早期活动,减少术后并发症(如肺部感染、血栓栓塞等)[3-4]。Cakmakkaya等[5]比较了全麻复合硬膜外麻醉与单纯全身麻醉对于改善上腹部手术患者的生存情况比较,但并未发现麻醉方式对胃癌根治术的术后影响。本文旨在通过搜集相关研究,系统评价全麻复合硬膜外麻醉与单纯全身麻醉对于胃癌根治术后患者的生存率及安全性等差异。
1 资料与方法
1.1 文献纳入及排除标准
纳入标准:所有对照研究,包括随机对照试验,临床对照试验及队列研究。排除标准:①中文杂志非北大中文核心期刊目录收录;②非临床性文献,综述性文献;③信息不全无法使用的文献。
1.2 文献检索
计算机检索Cochrane图书馆、PubMed数据库、MEDLINE数据库、EMBASE数据库、中国生物医学文献数据库及CNKI数据库,检索时间从建库至2018年1月。中文检索词:全身麻醉、硬膜外麻醉、胃癌、胃恶性肿瘤、胃切除、病例对照研究、队列研究、随机对照试验;英文检索词:epidural anesthesia,general anesthesia,gastric cancer。采取自由词与主题词相结合的策略,尽量查找同义词并追溯相关研究的参考文献。语言限制为英语或者汉语,人种不限。
1.3 研究方法
1.3.1 文献筛查及资料提取 2名工作人员独立进行文献的筛查与资料提取。首先阅读文献题目及摘要,進行初步筛查;可能符合要求的文献进行全文筛查。初步筛查和全文筛查前均进行预筛查,确保筛查者对纳入排除标准理解一致;数据提取的条目包括:研究一般信息(发表年份、地区、研究时段、样本量),患者特征(年龄、手术方式),干预特征(麻醉方式、麻醉用药)及结局指标。筛查结果及数据提取由第3名工作人员核对,若存在不一致则进行讨论,达成一致。
1.3.2 文献质量评价 随机对照试验或前瞻性临床对照试验采用Cochrane Handbook for Systematic Reviews of Interventions[6]提供的偏倚风险评估工具进行评价。评价内容包括:①随机序列产生;②分配隐藏;③实施者与参与者实施盲法;④结果测评者实施盲法;⑤不完整数据报告;⑥选择性报告数据;⑦其他偏倚来源。队列研究则采用Newcastle-Ottawa Cohort质量评价量表[7],评价样本代表性和选择,组间可比性以及结局指标测量如盲法、随访时长、失访数据等三方面偏倚风险。
1.4 统计学方法
采用Revman 5.3统计学软件进行数据分析,二分类变量采用相对危险度(RR)及95%CI表示。生存资料采用风险比(HR)及95%CI表示。连续性变量采用均值差(MD)和95%CI表示。异质性检验采用I2及χ2检验P值表示;I2≥50%,P < 0.1,提示存在统计学异质性,采用随机效应模型进行meta分析;反之存在统计学同质性,则采用固定效应模型进行meta分析。
2 结果
2.1 纳入文献及基本信息
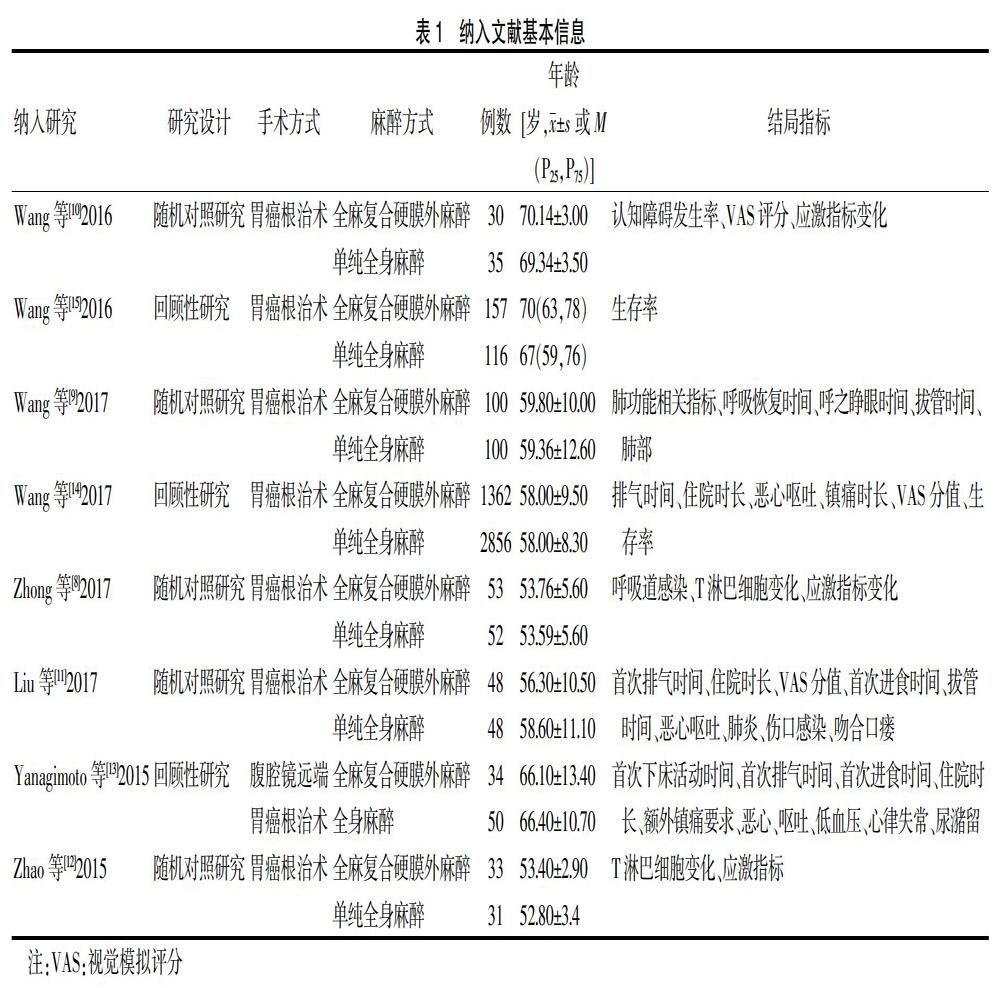
检索共获取文献344篇,最终纳入8篇文献,包括中文文献[8-11]及英文文献[12-15]各4篇,见图1。8篇文献共包括5105例患者,其中全麻复合硬膜外麻醉1817例,单纯全身麻醉3288例。7项研究来自中国[8-12,14-15],1项研究来自日本[13],见表1。
2.2 文献质量评价
共纳入3篇队列研究[13-15],5篇随机对照试验[8-12]。5篇随机对照试验中,仅2篇[10-11]提及随机方法为随机数字表法,其他研究均未提及且研究均不存在脱落情况,但所有研究均未提及随机方案是否隐藏,结局指标测量者是否被盲,也未提供方案注册的信息,见图2。3篇队列研究[13-15]评分均在7分,因研究选择样本具备代表性,未刻意排除亚组人群,暴露组与非暴露组定义清晰,并且组间人群基线可比性好,脱落人数较少,见表2。
2.3 meta分析
2.3.1 两种麻醉方式生存率比较 2篇文献[14-15]研究两种麻醉方式对胃癌患者生存率的影响;I2=73%,P = 0.06,存在统计学异质性,采用随机效应模型分析。结果显示两种麻醉方式对生存率改善,差异无统计学意义(P > 0.05)。见图3。
2.3.2 两种麻醉方式术后疼痛程度 3篇文献[10,11,14]研究两种麻醉方式术后疼痛的程度。由于报道形式不统一,无法进行meta合并。Wang等[10]研究结果显示,全麻复合硬膜外麻醉组术后6、12 h VAS评分低于单纯全身麻醉组,差异有高度统计学意义(P < 0.01);但两组术后24 h VAS评分比较,差异无统计学意义(P > 0.05)。Liu等[11]研究结果显示,全麻复合硬膜外麻醉组静息和咳嗽时VAS评分低于单纯全身麻醉组,差异有统计学意义(P < 0.05)。Wang等[14]研究结果显示,全麻复合硬膜外麻醉组术后1~3 d VAS评分低于单纯全身麻醉组,差异有高度统计学意义(P < 0.01)。
2.2.3 两种麻醉方式不良反应和并发症的发生情况 6篇文献[8-11,13-14]研究两种麻醉方式不良反应和并发症的发生情况。3篇文献[8-9,11]研究两种麻醉方式出现肺部感染的情况;I2=0%,P < 0.0001,存在统计学同质性,采用固定效应模型进行分析。结果显示全麻复合硬膜外麻醉组肺部感染的发生率低于单纯全身麻醉组,差异有统计学意义(P < 0.05)。
2.3.4 两种麻醉方式住院时间比较 2篇文献[11,13]研究两种麻醉方式住院时间。I2=0%,P = 0.008,存在统计学同质性,采用固定效应模型进行分析。结果显示,全麻复合硬膜外麻醉组住院时间短于单纯全身麻醉组,差异有统计学意义(P > 0.05)。见图5。
3 讨论
胃癌根治术的麻醉方式以全身麻醉和全麻复合硬膜外麻醉为主。全麻复合硬膜外麻醉与单纯全身麻醉在生存率方面差异虽不具备统计学意义,也无法定论两种麻醉方式对生存率的影响。因为结果可能由使用随机效应模型引起。两研究样本量悬殊较大,但随机效应模型赋予两种研究相似权重,当采用固定效应模型,给予第一个大样本研究更多权重时,统计学显示组间有明显差异。因此关于生存率的影响,目前发现尚不稳定。另一方面,异质性可能与人群年龄相关,Wang等[14]患者的平均年龄在58岁而Wang等[15]纳入的人群平均年龄在70岁左右。Wang等[15]在研究中亦发现对于<65岁的患者,术后疼痛是影响术后康复的关键因素,良好的术后疼痛控制可以使患者经口进食早,下床活动早[16-19]。而本研究亦发现全麻复合硬膜外麻醉可降低患者术后疼痛水平。这可能因硬膜外麻醉可实现硬膜外腔低浓度罗哌卡因输注以及与持续泵注小剂量阿片类药物有关,其他研究亦证实此种方式可更有效缓解患者术后急性疼痛[20-21]。由于胃癌根治术手术时间较长,长时间的气管插管加之胃癌患者自身免疫功能低下,术后肺部感染发生率较高,本研究中单纯全身麻醉组肺部感染发生率接近为21%,而全麻复合硬膜外麻醉组肺部感染的发生率明显降低为6%。这可能与硬膜外麻醉可减少麻醉药物使用剂量,提供较好的术后镇痛效果,有利于患者自主呼吸及气道功能的恢復,从而改善患者肺功能有关[9]。而硬膜外麻醉最主要的风险为术后尿潴留的发生[22-23]。本研究结果虽然显示在硬膜外麻醉组,尿潴留的发生率较高,但由于样本量小,确切结论仍有待未来研究证实。本研究优势在于严格按照Cochrane手册进行系统评价,两位研究者独立筛查,评价和提取数据,保证了数据的准确度。但是本文纳入研究存在一定程度的混杂和检测偏倚风险。两组患者可能在一些潜在预后因素上存在基线不可比性,导致暴露因素与结局指标间存在混杂因素,此风险主要归因于随机在各研究中实施情况不佳。虽然纳入的3篇队列研究人群在基线时具有可比性,且经过多因素分析调整,但观察性研究对于平衡未知的混杂因素效果依然较差。此外,结局指标测量者是否采用盲法亦未可知。结局指标测量者没有实施盲法可能对疼痛的指标影响较大,其他指标例如生存情况、副作用、住院时间受盲法影响较小。
综上所述,全麻复合硬膜外麻醉可能改善胃癌根治术后患者生存率,降低术后疼痛程度和肺部感染率,缩短住院时间,但有可能增加尿潴留的发生风险。以上结论可能存在混杂偏倚和检测偏倚,临床使用时需谨慎。更加明确结论有待大样本随机对照试验验证。
[参考文献]
[1] Chen W,Zheng R,Baade PD,et al. Cancer statistics in China,2015 [J]. CA Cancer J Clin,2016,66(2):115-132.
[2] Meng W,Bai B,Sheng L,et al. Role of Helicobacter Pylori in Gastric Cancer:Advances and Controversies [J]. Discov Med,2015,20(111):285-293.
[3] Henriksen MG,Jensen MB,Hansen HV,et al. Enforced mobilization,early oral feeding,and balanced analgesia improve convalescence after colorectal surgery [J]. Nutrition,2002,18(2):147-152.
[4] Zhou J,Zhou Y,Cao S,et al. Multivariate logistic regression analysis of postoperative complications and risk model establishment of gastrectomy for gastric cancer:A single-center cohort report [J]. Scand J Gastroenterol,2016, 51(1):8-15.
[5] Cakmakkaya OS,Kolodzie K,Apfel CC,et al. Anaesthetic techniques for risk of malignant tumour recurrence [J]. Cochrane Database Syst Rev,2014,7(11):CD 008 877.
[6] Higgins JPT,Green S. Cochrane Handbook for Systematic Reviews of Interventions Version 5.1.0 [EB/OL]. http://www.cochrane-handbook.org. [2011-03]
[7] Moher D,Liberati A,Tetzlaff J,et al. Preferred reporting items for systematic reviews and meta-analyses: the PRISMA statement [J]. BMJ. 2009,151(4):264-269.
[8] 钟惠,江英强,尹亚岚,等.麻醉方式对胃癌患者术后呼吸道感染及T淋巴细胞和应激水平的影响[J].中华医院感染学杂志,2017,27(3):609-612.
[9] 王泽华,胡文庆,郭焱,等.全身麻醉复合硬膜外麻醉对胃癌根治术患者肺功能及术后肺部感染的影响[J].中华医院感染学杂志,2017,27(6):1301-1304.
[10] Wang Y,Liu X,Li H. Incidence of the post-operative cognitive dysfunction in elderly patients with general anesthesia combined with epidural anesthesia and patient-controlled epidural analgesia [J]. Zhong Nan Da Xue Xue Bao Yi Xue Ban,2016,41(8):846-851.
[11] Liu F,Zhang J,Zeng XQ,et al. Application of general anesthesia combined with epidural anesthesia/analgesia in rehabilitation after gastric cancer resection [J]. Zhonghua yi xue za zhi,2017,97(14):1089-1092.
[12] Zhao J,Mo H. The Impact of Different Anesthesia Methods on Stress Reaction and Immune Function of the Patients with Gastric Cancer during Peri-Operative Period [J]. J Med Assoc Thai,2015,98(6):568-573.
[13] Yanagimoto Y,Takiguchi S,Miyazaki Y,et al. Comparison of pain management after laparoscopic distal gastrectomy with and without epidural analgesia [J]. Surg Today,2016,46(2):229-234.
[14] Wang Y,Wang L,Chen H,et al. The effects of intra- and post-operative anaesthesia and analgesia choice on outcome after gastric cancer resection:a retrospective study [J]. Oncotarget,2017,8(37):62 658-62 665.
[15] Wang J,Guo W,Wu Q,et al. Impact of Combination Epidural and General Anesthesia on the Long-Term Survival of Gastric Cancer Patients:A Retrospective Study [J]. Med Sci Monit,2016,22:2379-2385.
[16] Kehlet H. Multimodal approach to control postoperative pathophysiology and rehabilitation [J]. Br J Anaesth,1997, 78(5):606-617.
[17] Fearon KC,Ljungqvist O,Von MM,et al. Enhanced recovery after surgery:a consensus review of clinical care for patients undergoing colonic resection [J]. Clin Nutr,2005, 24(3):466-477.
[18] Kehlet H,Wilmore DW. Multimodal strategies to improve surgical outcome [J]. Am J Surg,2002,183(6):630-641.
[19] Nimmo SM,Foo ITH,Paterson HM. Enhanced recovery after surgery:Pain management [J]. J Surg Oncol,2017, 116(5):583-591.
[20] Zhu Z,Wang C,Xu C,et al. Influence of patient-controlled epidural analgesia versus patient-controlled intravenous analgesia on postoperative pain control and recovery after gastrectomy for gastric cancer:a prospective randomized trial [J]. Gastric Cancer,2013,16(2):193-200.
[21] Kun L,Tang L,Wang J,et al. Effect of Combined General/Epidural Anesthesia on Postoperative NK Cell Activity and Cytokine Response in Gastric Cancer Patients Undergoing Radical Resection [J]. Hepatogastroenterology,2014,61(132):1142-1147.
[22] Stubbs BM,Badcock KJ,Hyams C,et al. A prospective study of early removal of the urethral catheter after colorectal surgery in patients having epidural analgesia as part of the Enhanced Recovery After Surgery programme [J]. Colorectal Dis,2013,15(6):733-736.
[23] Kim BS,Yook JH,Choi YB,et al. Comparison of Early Outcomes of Intracorporeal and Extracorporeal Gastroduodenostomy After Laparoscopic Distal Gastrectomy for Gastric Cancer [J]. J Laparoendosc Adv Surg Tech A,2011, 21(5):387-391.
(收稿日期:2019-07-05 本文編辑:刘明玉)

