腹腔镜下子宫肌瘤剔除术治疗子宫肌瘤的疗效分析
孙丽莎 张娟 王虹
(河南省焦作市第二人民医院 焦作454001)
子宫肌瘤是临床妇科较为常见的一种疾病,主要临床表现为流产、不孕不育、贫血、疼痛、白带增多、腹部包块、子宫出血等,对女性身体健康造成严重危害。子宫肌瘤临床主要采用手术治疗,随着微创技术的发展,以往采用的常规开腹手术因其创伤性大、术后恢复速度缓慢等缺点,在临床应用中已日益表现出局限性。已有报告指出,腹腔镜子宫肌瘤剔除术治疗子宫肌瘤,视野大且清晰,患者术后恢复速度快,并发症少,已得到临床的广泛认可[1]。本研究分析腹腔镜下子宫肌瘤剔除术治疗子宫肌瘤的效果及对患者免疫功能的影响,并与开腹子宫肌瘤剔除术治疗做对比。现报道如下:
1 资料与方法
1.1 一般资料 回顾性分析2016年5月~2018年12月收治的子宫肌瘤患者60 例的临床资料。纳入标准:满足《子宫肌瘤的诊治中国专家共识》[2]中子宫肌瘤诊断标准;病灶数目>4 个,单个肌瘤直径为3~5 cm;患者与其家属均对研究内容知情,自愿参与并签署知情同意书;符合子宫肌瘤剔除手术指征。排除标准:合并内分泌系统疾病、造血系统疾病、肾功能不全、心脑血管疾病;病理判定为子宫腺肌瘤;存在精神、智力障碍;妊娠、哺乳期。按治疗方式不同将60 例患者分为对照组与研究组,各30 例。对照组年龄 23~65 岁,平均(40.6±1.2)岁;病程 8 个月 ~2.5年,平均(1.5±0.3)年;肌壁间肌瘤 12 例,浆膜下肌瘤11 例,阔韧带肌瘤5 例,黏膜下肌瘤2 例;研究组年龄 22~65 岁,平均(40.8±1.1)岁;病程 7个月 ~2.6年,平均(1.6±0.3)年;肌壁间肌瘤 11 例,浆膜下肌瘤10 例阔韧带肌瘤,6 例,黏膜下肌瘤3例。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 治疗方法 对照组接受开腹子宫肌瘤剔除术治疗:仰卧位,硬膜外麻醉,在下腹部正中部位作切口,逐层开腹,暴露盆腔,探查子宫、子宫附件、盆腔状况;分离粘连,把子宫托出腹腔,明确病灶大小和位置,把病灶最肿胀部位切开,暴露肌瘤,并做钝性剥离处理;电凝止血,荷包式缝合,关腹,术后常规抗感染。研究组接受腹腔镜子宫肌瘤剔除术治疗:气管插管静脉复合全麻,仰卧位,取膀胱截石部位,在脐部上相应部位作1 cm 切口,建立气腹;置入10 mm Trocar,此为主操作孔;另在两侧下腹部做穿刺,置入5 mm Trocar 为副操作孔;仪器协助下,探查病灶大小、位置等,确定切口大小、方向,单极电凝钩将肌瘤包膜切开,用抓钳夹持肌瘤,钝性分离包膜与瘤体,取出肿瘤;电凝刀电凝止血处理瘤腔底部,缝合创面,关闭瘤腔,缝合肌层,用生理盐水冲洗,关闭操作孔,术后常规抗感染。
1.3 观察指标 (1)比较两组手术时间、肛门排气时间、术中出血量、住院时间等围术期指标及并发症(肠梗阻、盆腔粘连、切口感染)发生情况。(2)术前、术后1 d 抽取患者静脉血5 ml,用流式细胞仪测定其免疫功能指标,包含 CD8+、CD4+、CD3+,计算CD4+/CD8+。
1.4 统计学方法 采用SPSS13.0 统计学软件分析数据。免疫功能指标、围术期指标等计量资料用(±s)表示,采用t 检验;并发症等计数资料用%表示,采用χ2检验。以P<0.05 为差异具有统计学意义。
2 结果
2.1 两组围术期指标比较 研究组手术时间、肛门排气时间、住院时间均短于对照组,出血量低于对照组(P<0.05)。见表 1。
表1 两组围术期指标比较(±s)
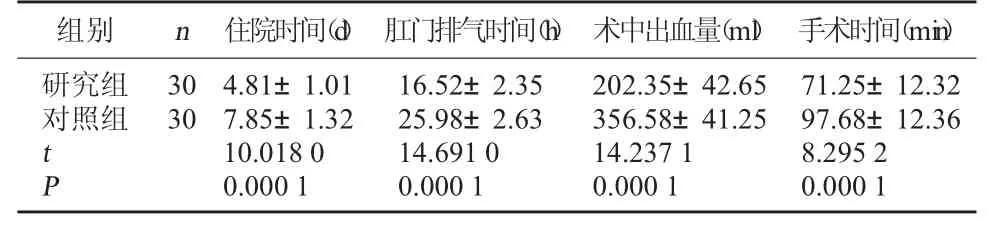
表1 两组围术期指标比较(±s)
组别n 住院时间(d) 肛门排气时间(h) 术中出血量(ml) 手术时间(min)研究组对照组30 30 t P 4.81±1.01 7.85±1.32 10.018 0 0.000 1 16.52±2.35 25.98±2.63 14.691 0 0.000 1 202.35±42.65 356.58±41.25 14.237 1 0.000 1 71.25±12.32 97.68±12.36 8.295 2 0.000 1
2.2 两组手术前后免疫功能指标比较 手术前两组免疫功能指标比较,差异无统计学意义(P>0.05);术后 1 d,研究组 CD4+/CD8+、CD4+、CD3+水平高于对照组(P<0.05)。见表2。
表2 两组手术前后免疫功能指标比较(±s)

表2 两组手术前后免疫功能指标比较(±s)
术后1 d CD4+/CD8+CD4+(%)CD3+(%)研究组对照组组别 n 术前CD4+/CD8+CD4+(%)CD3+(%)30 30 t P 1.83±0.27 1.84±0.26 0.146 1 0.884 3 43.25±4.51 43.26±4.52 0.008 5 0.993 2 54.26±6.12 54.27±6.11 0.006 3 0.995 0 1.48±0.20 1.22±0.17 5.425 3 0.000 1 36.25±4.32 32.52±4.13 3.418 4 0.001 2 46.85±5.12 42.02±4.65 3.824 9 0.000 3
2.3 两组并发症发生情况比较 研究组并发症总发生率6.67%低于对照组的36.67%(P<0.05)。表3。

表3 两组并发症发生情况比较[例(%)]
3 讨论
子宫肌瘤为女性生育阶段较为常见的一种良性肿瘤,数据显示,我国子宫肌瘤发病率为20%~50%[3]。子宫肌瘤病灶有包膜,颜色为白色,与附近正常组织有明显分界。子宫肌瘤多发于生育期人群,绝经后病灶会消失或萎缩,因此认为该病的发病与孕激素、雌激素有关,孕激素、雌激素两种激素对病灶生长有刺激作用。此外,遗传因素、晚育、未生育、妊娠期服用雌激素等均与子宫肌瘤发病有关。并非每个患者症状都具有明显性,部分患者因体检时偶然确诊,未表现出任何不适症状,加之症状与病灶生长位置、病灶数目、病灶大小等有关,增加了子宫肌瘤的诊断难度。病灶早期或中期阶段,患者会发生经期延长、经量增多的情况,病灶较大时,可触及患者下腹部有包块,患者阴道分泌物增多,尿急、尿频、腰背酸痛、下腹坠胀等,严重影响患者身体健康和生活质量。因此,一旦确诊需及时治疗。子宫肌瘤目前主要凭借腹腔镜和B 超检查诊断,确诊后需按照疾病表现、生育要求、年龄等因素给予个体化治疗。
临床治疗子宫肌瘤最早手术方式为开腹手术[4],该术式适用于病灶位置特殊、病灶数量较多、病灶直径较大的患者。但临床实践表明,开腹手术存在较大创伤性,术后恢复速度缓慢,术后易发生盆腔粘连、切口感染等并发症,所以治疗总体疗效不太理想[5~6]。随着近年来各项医学技术的改进,腹腔镜下子宫肌瘤剔除术已逐渐应用于子宫肌瘤的治疗,且已得到患者和医护人员的认可。本研究结果显示,研究组手术时间、肛门排气时间、住院时间短于对照组,出血量低于对照组,术后 1 d CD4+/CD8+、CD4+、CD3+水平高于对照组(P<0.05)。表明腹腔镜下子宫肌瘤剔除术比常规开腹手术更具优势。分析原因为腹腔镜下子宫肌瘤剔除术在腹腔镜仪器协助下,确保各项操作在可视条件下实施,具有创伤小、出血量少、并发症低、恢复速度快等优势,具有可靠性、安全性[7~8]。但腹腔镜下子宫肌瘤剔除术术中单纯给予电凝止血,止血效果不太理想[9~10]。因此,建议术前适当应用垂体后叶素,以控制术中出血量;术前给予B超检查,明确病灶大小、数目、位置等,并指定技术熟练、经验丰富的专科医师负责手术操作。
综上所述,采用腹腔镜下子宫肌瘤剔除术治疗子宫肌瘤患者对患者免疫功能影响较小,可缩短手术、住院时间,减少出血量,降低并发症发生率,促进患者恢复。

