1例重型颅脑损伤后吞咽障碍患者的康复护理体会
颜娜,蒋锦悦,邓丽,庞丽,吕梅芬
(曲靖市第一人民医院康复科,云南曲靖 655000)
神经源性吞咽障碍,是由包括脑卒中、颅脑损伤、帕金森病、脑瘫、重症肌无力等神经性疾病所致[1],常引起误吸、吸入性肺炎、脱水、营养不良及吞咽障碍,导致患者进食方式发生巨大变化,并带来相关心理问题[2]。颅脑损伤(traumatic brain injury,TBI)的严重程度及预后主要根据格拉斯哥昏迷量表(Glasgow coma scale,GCS)进行评定,分为重度损伤(3~8分),中度损伤(9~11分)和轻度损伤(12~14分)[3]。吞咽障碍在重型TBI发展过程中很常见[4],意识认知障碍、机械通气、气管切开及留置胃管等均对患者的吞咽功能造成了严重影响[5]。据报道,全球每年约有6900万人因各种原因遭受TBI[6],有很高的致残率和致死率,患者遭受着巨大的身心压力,家庭背负沉重的经济重担,特别是重型TBI更加剧了这一世界公共健康问题的严重性,给社会的医疗保障带来巨大的挑战[7]。该院康复医学科2019年6月20日收治了1例重型TBI后吞咽障碍患者,通过住院期间实施相关吞咽专科护理,患者吞咽障碍好转并恢复,现将护理体会报道如下。
1 病历资料
1.1 神经外科ICU病区
患者男,50岁,已婚,农民,于2019年6月2日不慎从3米高的脚手架上坠落,跌伤头部伴昏迷1 h后,以“脑外伤”收入神经外科ICU病区。受伤后患者持续昏迷,未进食饮水,体温36.5℃,脉搏82次/分,呼吸19次/分,血压164/103 mmHg,深昏迷,GCS 3分,刺痛无睁眼,无肢体反应,对光反射消失,颈抵抗阳性,全身肌力降低,肌力0级。急诊头胸腹部CT显示左侧额颞顶枕部硬膜下血肿,左侧额颞顶枕叶脑挫裂伤,蛛网膜下腔出血;右侧枕骨骨折,第4脑室少许积气,右乳突积血;右肺中叶模糊影,考虑肺挫伤;双肺后胸膜下渗出;右侧多根肋骨骨折,第1、2腰椎右侧横突骨折。当天在全麻下行“左侧额颞顶枕部脑膜切开伴硬脑膜下腔血肿清除术+颅骨去骨瓣减压术+气管切开术”。患者术后给予止血、营养神经、保护胃黏膜、防治脑水肿、预防癫痫、维持水电解质平衡,防治并发症等对症治疗与护理。
1.2 康复医学科病区
为进一步康复治疗,2019年6月20日患者转入康复医学科,以“多发性大脑挫裂伤”收住,患者昏迷,GCS 3分,气管切开,有咳嗽咳痰,四肢无自主活动,留置胃管、尿管。与2019年6月10日CT检查对比:左侧额顶枕颞部硬膜下血肿清除术后;左额部硬膜下薄层积血,左额颞叶多发脑挫裂伤,蛛网膜下腔出血,较前均有所吸收,软化;右枕骨骨折,右枕部硬膜外血肿较前吸收;双肺渗出较前增多,双肺下叶膨胀不全,双胸腔少量积液较前稍有吸收,右侧多根肋骨骨折。入院诊断为:左侧额颞顶枕叶多发性大脑挫裂伤,重症肺炎,吞咽障碍。经过一系列的综合护理,患者在收入康复医学科的第92天,可经口正常饮食。
2 护理方法
2.1 意识认知功能评估
患者入院当天给予GCS及Rancho Los Amigos认知功能评估(Rancho Los Amigos level of cognitive functioning,RLA)量表,了解其意识和认知功能,入院时的低GCS评分和低RLA是影响吞咽障碍的危险因素[5]。GCS通过三方面(睁眼、言语、运动)来评估,总分15分。RLA有8个等级,通过患者对刺激及外界环境的反应来评估,包括从无反应(Ⅰ级)到有目的的反应(Ⅷ级)[8]。入院后每日查房,护士与医生共同评估患者意识认知功能,患者意识状态变化时间为:6月20日起昏迷,6月25日起昏睡,6月30日起嗜睡,7月15日起清醒。患者入科时、吞咽功能改善中期、吞咽功能恢复后,GCS评分分别为3分、11分、15分;RLA分级分别为Ⅰ级、Ⅵ级、Ⅵ级。
2.2 吞咽障碍的早期识别与评估
患者入科24 h内,采用科室自制的吞咽障碍筛查评估表对其吞咽功能进行评估。由于患者为重型TBI昏迷患者,无法配合,故优先从吞咽障碍的特征考虑;从促醒阶段开始,当患者意识状态改变时,进行适当的吞咽评估检查与护理。入科评估为:患者昏迷,合作无应答;控制唾液能力不足,表现为有时持续性流涎;舌肌无活动且不能评估舌肌力量;咽反射消失,不能执行咳嗽反射命令;软腭不能上抬。7月15日(入科第25天)评估为:患者清醒,间断合作:唾液控制能力表现为侧躺时流涎;舌肌无活动且不能评估舌肌力量;咽反射消失,不能执行咳嗽反射命令;软腭不能上抬。8月17日(入科第58天)评估为:患者清醒,间断合作;唾液控制能力表现为侧躺时流涎;舌肌运动范围轻微受限,舌肌力量轻微减弱;咽反射为两侧减弱;可完成咳嗽动作但不充分;软腭移动,两侧轻微不对称。进行首次吞咽实验(染料测试),患者进食1号(水)、2号(糖浆)食物不通过(呛咳),3号(糊状)食物通过,遵医嘱给予间歇性经口至食管管饲,但因家属的依从性差,不愿配合使用间歇性管饲,依然采取鼻饲管喂养。8月31日(入科第72天)评估为:患者清醒,合作;其他功能评估同8月17日。染料测试结果为:进食1号(水)食物呛咳,2号、3号食物通过;容积-黏度吞咽测试(volume-viscosity swallow test,VVST) 结果为:性状为布丁状,一口量为10 mL;遵医嘱拔除鼻胃管,行间歇性经口至食管管饲补充营养水分。9月20日(入科第92天)评估为:患者清醒,合作;唾液控制无异常;舌肌活动范围完整,无异常;舌肌力量无异常;咽反射无异常;可用力咳嗽,但音质嘶哑;软腭活动无异常。染料测试结果为:1号、2号、3号食物均通过;V-VST结果为:性状为水,一口量为10 mL;可经口正常饮食。
2.3 冷热交替冲洗式口腔护理
适用于洼田饮水试验3级以上吞咽障碍或重症患者(昏迷、气管插管、气管切开)。入科初期该患者牙关紧闭,用棉签行“K”点刺激或备无菌开口器,协助患者打开口腔。连接吸引式牙刷与吸引装置,使用4℃和38℃左右的生理盐水各1瓶,首先用温生理盐水冲洗装置,调节负压40.0~53.3 kpa,调节滴数80滴/分,利用负压一边冲洗一边刷牙,同时吸干净口腔内的冲洗液及分泌物,最后用冷盐水拂刷唇、舌、腭等面,2次/d,诱导吞咽及防止误吸;刷牙的同时给予患者触觉刺激,牙龈刷擦刺激、舌刷擦刺激等均可提升口腔的感知觉,协调运动恢复[9]。
2.4 冰刺激
操作者为该科吞咽专科护士,在言语治疗师的配合下,康复初期用“K”点刺激或压舌板帮助患者打开口腔,随着患者意识认知状态改变,患者可配合操作者。方法为[4]:用冰过的不锈钢长柄小勺刺激面颊口唇周围,每次接触皮肤时间2~5 s;用冰棉签刺激口腔内双颊和舌面、软腭、腭弓、咽后壁及舌后部,大范围、长时间地接触刺激部位,并慢慢移动棉签前端,左右交替,治疗时间为10 min/d,5 d/周。
2.5 间歇性经口至食管管饲护理
间歇性经口至食管管饲是一项胃肠内营养新技术,是指在患者每次进食前将导管经口插入食管,通过导管用注射器将食物、水或药物注入,注完后即可拔出导管。相较于留置胃管常造成的胃-食管返流、脱管、堵管、误吸和吸入性肺炎等并发症,间歇性经口至食管管饲较少发生黏膜损伤,置管时会诱发吞咽反射,可使消化道维持正常的生理功能,诱导吞咽协调运动的恢复,手法简单、安全[10]。操作过程:(1)评估患者吞咽功能,详细解释插管的目的及注意事项,插管前做好口腔护理,清洁口腔后采取坐位或半卧位(床头至少摇高30°),根据病情采取渐进式坐起方法,以防患者出现直立性低血压。(2)戴清洁薄膜手套,导管前端用蜂蜜或饮用水润滑,监测血氧饱和度,手持导管前端沿口腔缓缓插入,并向咽后壁推进导管,深度到8~10 cm时,嘱患者做吞咽动作,胃管送入深度25~35 cm,患者无呛咳、憋喘。判断是否误入气管:导管外侧端置于水中,观察有无规律气泡产生。若呼吸时有规律气泡溢出,则提示导管可能误入气道内。(3)使用注射器将流质饮食注入胃管前,先注入20 mL水,如无不良反应再注入准备好的流食,注食前要测量食物温度(以38~41℃为宜);注食速度50 mL/min,初次注食一般5~10 min注食200 mL,可根据患者病情进行调整;注食频率根据患者营养和消化情况4~6次/d,每次注食的量约200~400 mL,注食完成后再注入适量的水。(4)每次注食结束后,反折胃管,将胃管缓慢拔除,拔除过程中嘱患者深呼吸,在呼吸末时迅速拔除,并嘱患者保持坐位30 min后方可变换体位。(5)用后的导管用水冲洗干净,每周更换2~3根。(6)记录患者的摄入量、出量及营养状态。
2.6 营养管理
患者入院时营养风险筛查评估表(nutritional risk screening 2002,NRS-2002)总分≥3分及实验室指标表明患者有营养不良的风险。根据吞咽障碍膳食营养管理中国专家共识(2019版)[11],监测患者的营养素摄入量和实验室指标(见表1),详细记录,根据监测结果及时调整营养方案。营养素摄入量:总能量为25~35 kcal/kg[12],蛋白质摄入量为1.0~2.0 g/(kg·d)[13],碳水化合物量为50%~60%[14],水的参考摄入量为30 mL/(kg·d)。医生和营养师根据患者意识认知状态、营养素摄入量及染料测试和V-VST结果为其制定个性化的营养方案。意识障碍期给予鼻胃管饮食,清醒期给予间歇性经口至食管管饲护理,随着吞咽障碍的改善最终过渡到经口进食。
2.7 摄食训练
(1)对吞咽障碍患者及家属进行健康教育和指导:了解患者需帮助的程度,所需食物的质地和性状,以及食物放在口中的位置,评估患者的体位及姿势,进食的速度和量,评估患者的体力和耐力,家属应熟悉患者的吞咽治疗项目和指导内容。(2)进食的环境:在安静、光照适宜的环境下,进食时禁止讲话,以防影响吞咽。(3)进食体位与姿势:采取对患者吞咽安全、不易导致渗漏和误吸而又不容易引起患者疲劳的体位与姿势。(4)食物的调配:首选的食物是糊状食物,在患者口腔运动障碍期以爽滑稀流质浓稠物,免咀嚼为主;咽期食物以稍稠为主;恢复期以浓稠爽滑食物为主。(5)进食速度及餐具的选择:前一口吞咽完成后再进食下一口,餐具选用浅口钝边,匙柄较长,容量5~10 mL的匙为主。(6)一口量:该患者一口量为10 mL布丁状食物,后期为10 mL水状食物。(7)吞咽方式:针对患者口腔内的残留,嘱患者空吞咽,直至食物残留干净。(8)对患者经口进食过程严密观察并记录。
3 小 结
通过对1例重型TBI后吞咽障碍患者实施相应的吞咽康复护理,92 d后患者经口进食。参照Bremare等[5]研究的重型TBI后吞咽障碍觉醒期结果,首次临床吞咽评估是在入康复科后(23.8±31.3)d,入康复科后(62.1±43.8)d经口进食,与该研究结果相一致。该研究局限是只报道了1例患者,且家属依从性差,造成患者吞咽功能恢复时间有所延长。吞咽功能的恢复与早期识别、干预有关,因患者病情发展的时期不同(急性期和康复期等),不同时期评估及不同干预措施所造成的结果也不尽相同,因而要早期进行吞咽康复护理,尤其是在伤后吞咽功能改善的3个月内(吞咽功能改善明显)及3~6个月内(吞咽功能改善逐渐降低)[15]。通过给予吞咽专科护理干预,发挥护士早期筛查与评估吞咽障碍的作用,实施有效的干预,包括冷热交替冲洗式口腔护理、间歇性经口至食管管饲护理、冰刺激、摄食训练、营养管理等,最终患者吞咽功能恢复。
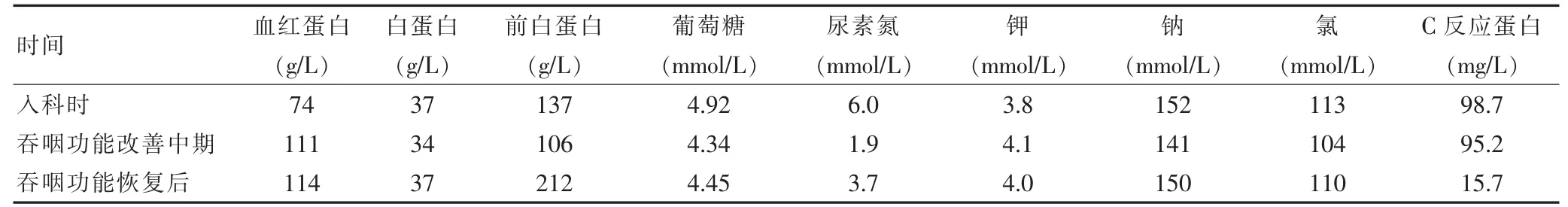
表1 实验室指标

