尿控管理对脊髓损伤患者神经源性膀胱症状及病耻感的影响
张慧颖,邵秀芹,全爽,邹田子,李晓悦,米同舟
脊髓是控制膀胱尿道外括约肌和逼尿肌活动的初级排尿中枢,同时也是高级排尿中枢神经传导的重要通道[1]。脊髓受到严重创伤或与高位中枢离断后,副交感神经受到抑制,逼尿肌兴奋性降低,收缩能力减弱,膀胱自主充盈感及张力消失[2],即出现神经源性膀胱尿道功能障碍,常同时伴有膀胱尿道功能的协调性失常,排尿不畅或尿潴留是其中最常见的症状之一。脊髓损伤患者由于神经损伤不可逆转,超过80%脊髓损伤患者存在不同程度的膀胱尿道功能障碍[3],可导致患者生活质量低下,且患者存在自卑、沮丧、无助、焦虑、抑郁等负性情绪[4-5]。目前临床比较关注患者膀胱功能康复训练,但源于医护人员康复理念或设备等条件限制,尿控管理并未得以全面、精准的实施,脊髓损伤神经源性膀胱相关泌尿症状和并发症未能全面评定;患者及家属比较注重肢体、器官功能的恢复,对于脊髓损伤神经源性膀胱患者病耻感的关注较少。为有效改善患者膀胱储尿及排尿功能,减轻因排尿功能障碍加重的病耻感,增强患者参与社会活动的积极性,本研究对脊髓损伤神经源性膀胱患者实施综合尿控管理,效果较好,报告如下。
1 资料与方法
1.1一般资料 选择我科2018年1~10月收治的脊髓损伤神经源性膀胱患者为研究对象。纳入标准:①符合最新版脊髓损伤神经学分类国际标准[6],经X线、CT或MRI检查确诊;②符合神经源性膀胱诊断标准[7],存在膀胱功能障碍;③神志清楚,病情稳定;④知情同意且配合参加本研究。排除标准:①严重心、肝、肾功能异常,发热,尿道解剖结构异常及脊髓损伤严重并发症;②存在沟通障碍、认知障碍。该研究得到医院伦理委员会的批准和患者的知情同意。依据单因素重复测量设计中样本含量估算公式[8]及Welk等[9]的研究结果计算所需样本量为38例,考虑10%~20%的失访率,则样本量为42~46例,最终纳入49例患者,研究各阶段无患者退出。男43例,年龄20~63(44.05±13.78)岁;女6例,年龄25~62(46.67±12.69)岁。文化程度:小学以下18例,初中23例,高中6例,大学以上2例。损伤原因:交通事故11例,高空坠落19例,暴力损伤3例,运动损伤12例,非外伤性因素4例。损伤部位:颈部22例,胸部7例,腰部19例,骶部1例。损伤程度:A级7例,B级12例,C级17例,D级13例。损伤类型:完全损伤9例,不完全损伤40例。病程(发病至入康复科时间)平均40.04 d,中位时间为30 d。瘫痪类型:四肢瘫20例,截瘫29例。尿失禁29例,尿潴留14例,尿失禁+尿潴留6例。尿管留置平均时间为40.59 d,中位数为31 d。
1.2方法
1.2.1尿控管理方法
1.2.1.1根据“膀胱安全容量”行间歇导尿 由康复专科护士2人及护理研究生2人负责,依据尿流动力学和简易膀胱容量压力测定,若膀胱安全压力≤40 cmH2O、膀胱容量300~500 mL(膀胱安全容量),在综合康复治疗(如盆底肌电刺激及经皮神经电刺激治疗等)基础上行间歇导尿。间歇导尿前用便携式膀胱容量测定仪(Bladder Scar BVI9400,美国超声诊断公司)床边动态监测膀胱容量,或结合排尿日记监测残余尿量,如果患者膀胱容量少于安全容量的1/3时,则每2小时监测1次;如果膀胱容量在1/3~2/3时,则每小时监测1次。针对尿潴留患者在膀胱安全压力下,膀胱容量处于正常水平则予以间歇导尿;膀胱排空不全的患者,患者自行排尿后残余尿量超过100 mL时行间歇导尿,残余尿量低于100 mL即停止导尿,借助患者自身条件反射及学习原理进行主被动训练,改善膀胱的储尿和排尿功能。住院期间严格监控患者尿量,掌握排尿规律,调整导尿频率和次数。患者出院后1个月、3个月,家属和本人根据已掌握的排尿规律调整间歇导尿的频次;患者进行复诊时或护理人员电话、微信等通讯设备随访时,根据当前排尿状况和存在问题,进行尿控管理指导。
1.2.1.2制定饮水计划并实施 根据患者排尿日记记录的摄入量、尿液生成量及间隔时间,在不影响治疗和休息及病情情况下,与患者共同制定饮水计划,按需摄入足够的水分,饮水总量(牛奶、果汁、菜汤、水等)约2 000 mL/d,嘱患者睡觉前不饮水,避免增加夜尿量。出院后1个月和3个月复诊或随访时,评估患者目前的排尿状况,监督患者饮水计划的执行情况,告知饮水计划持续执行的重要性和必要性,以提高其饮水计划执行依从性。
1.2.1.3加强膀胱功能训练 康复专科护士依据尿流动力学、膀胱容量-压力测定检查结果及膀胱功能训练适应证和禁忌证,针对性地指导患者行膀胱功能训练,主要包括排尿习惯训练、排尿延时训练、排尿意识训练(意念排尿)、盆底肌训练和扳机点排尿反射训练(如轻轻叩击耻骨上区或大腿上1/3内侧,牵拉阴毛、挤捏阴蒂/阴茎,或用手刺激肛门诱发膀胱反射性收缩),每天定时排尿,每次排尿时合理采用排尿反射训练,盆底肌训练不感疲劳为宜。出院后嘱患者继续行膀胱功能训练,根据已掌握的方法辅助排尿。出院后1个月和3个月复诊或随访时,及时调整不同阶段的排尿方法,督促患者建立良好的排尿习惯。
1.2.2评价方法 于患者入科时、出院时、出院1个月和3个月4个时间点,动态评估患者排尿方式、神经源性膀胱症状和慢性疾病病耻感。①神经源性膀胱症状评分表[10]。包括失禁、储尿和排尿、泌尿系统并发症3个维度共24个条目,其中22个问题涉及失禁(8个条目)、储存和排泄症状(7个条目)及神经源性膀胱功能障碍相关的尿路并发症(7个条目),另外2个问题涉及膀胱管理和生活质量。条目采用0~3(6~10、12、14~17、20~23条目)或0~4评分(2~5、11、13、18~19条目),分值越高,症状越重。②慢性疾病病耻感量表[11]。该量表共包涵24个条目,13个条目属于内在病耻感,11个条目属于外在病耻感。采用Likert 5分制评分,受试者逐条进行自我评估,“1”表示“没有”、“2”表示“很少”、“3”表示“有时”、“4”表示“经常”、“5”表示“总是”,所有条目均为正向条目,得分24~120分,得分越高代表病耻感水平越高。
1.2.3统计学方法 采用Excel整理数据,SPSS22.0软件进行统计分析,计数资料采用频数、构成比描述,采用χ2检验;计量资料采用均数±标准差表示,4个时间节点患者神经源性膀胱症状评分、病耻感评分行重复测量方差分析,检验水准α=0.05。
2 结果
2.1尿控管理前后患者排尿方式比较 见表1。

表1 尿控管理前后患者排尿方式比较 例(%)
注:尿控管理前后患者排尿方式比较,χ2=82.495,P=0.000。
2.2尿控管理前后患者神经源性膀胱症状得分比较 见表2。
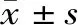
表2 尿控管理前后患者神经源性膀胱症状得分比较 分,
2.3尿控管理前后患者慢性疾病病耻感评分比较 见表3。
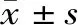
表3 尿控管理前后患者慢性疾病病耻感评分比较 分,
3 讨论
3.1加强尿控管理可改善患者排尿方式 神经源性膀胱患者长期留置尿管,可出现尿路感染、结石等并发症。一般48 h短期留置导尿是最佳的选择[12-13]。目前间歇性导尿术被国际尿控协会推荐为神经源性膀胱患者排空膀胱最安全的首选措施,是解决神经源性膀胱功能障碍的金标准[14]。由于个体饮水习惯及疾病等因素的影响,尿液生成存在个体差异。本研究采用膀胱容量测定仪监测膀胱容量,根据膀胱安全容量明确间歇导尿的时机,以减少盲目间歇导尿的次数,减轻尿道黏膜损伤和尿路感染的风险;严格执行饮水计划,记录排尿日记,不仅明确了患者每天的摄入和排出量,同时充足的水分有助于尿道细菌的排出,减轻尿路感染;膀胱功能的有序训练,有助于改善膀胱逼尿肌和括约肌的协调性,从而帮助患者建立正常的储尿和排尿功能。本研究结果显示,不同时间点排尿方式比较,差异有统计学意义(P<0.01),患者入科后以间歇导尿为主,经尿控管理出院后3个月逐渐趋于自行排尿,为患者减轻了身心负担。患者排尿方式的变化与尿控管理方法和时间有关,需通过尿控健康教育等多种形式,鼓励患者积极配合治疗,循序渐进改善排尿结局。本组4例患者因病情不稳定使用留置导尿管排空膀胱,经治疗后及时拔除,出院后1个月、出院后3个月仅有1例四肢瘫痪患者因无人协助间歇导尿仍使用留置导尿管。家属为了患者治疗、休息、省时省力,部分患者依然采用尿垫和保鲜袋等辅助用具;部分患者急于排空膀胱,采用轻微腹压排尿,但并未对膀胱的安全压力产生影响。随着病情的动态变化,对于患者、家属、医务人员仍面临巨大的挑战,各阶段采取适宜的排尿方式,是患者膀胱功能康复的前提和基础,需改革、创新产品和尿控管理方法,早期进行膀胱功能训练,建立完善的随访系统,进行专业化、持续化的延续护理,促进自主排尿功能的恢复。
3.2加强尿控管理可缓解神经源性膀胱症状 神经源性膀胱症状的动态变化,取决于病因、疾病的严重程度及泌尿系统并发症[15],因此需因时、因地、因人而异实施尿控管理。留置导尿管拔管初期,膀胱逼尿肌无反射或无张力、顺应性增高、括约肌功能亢进[15],导致尿液不能排出且鲜有漏尿发生,因此排尿频率、尿垫饱和度和数量、皮肤问题、漏尿间隔时间均较少,膀胱处于充盈状态。随着病情的变化,膀胱逼尿肌反射出现亢进、顺应性逐渐下降、尿道括约肌功能不全[16],使患者漏尿量、排尿次数、残余尿量增多,排尿间隔时间缩短。故患者出院时神经源性膀胱症状评分高于入科时,但随着膀胱功能的恢复,另外2个时间节点评分呈下降趋势。本研究采用尿控管理,实时监测排尿前的膀胱容量及排尿后的残余尿量,实施基于安全容量的间歇导尿,结合饮水计划、膀胱功能训练,结果不同时间点症状总分、各维度评分比较,差异有统计学意义(均P<0.01),出院后评分呈下降趋势,表明患者临床症状有明显改善。Welk等[9]也证实正确干预后症状随着时间的推移逐渐好转。阶段评估有利于提高问题发现的及时性、解决问题的针对性、提高患者康复治疗的依从性[17],从而提高患者康复效果。
3.3加强尿控管理可降低患者病耻感 神经系统疾病具有治愈率低、进展不确定、可永久致残的特征,导致脊髓损伤患者的心理状态随时间而发生变化[18]。随着病程的延长和社会活动的受限,患者不同程度的孤独、焦虑、抑郁感油然而生[19-20]。本研究结果示,患者入科时、出院时、出院1个月、出院3个月的病耻感总分及外在病耻感评分比较,差异有统计学意义(均P<0.05)。van der Beek等[21]研究表明,病耻感与生理、心理、社会和生活环境有强大而独立的联系,也能够预测患者的生活质量。神经源性膀胱的恢复是一个漫长的过程,患者性行为的改变、日常生活能力的下降、家属照顾压力的增大,进一步增加了患者的病耻感,降低了整体的生活质量[22]。外在病耻感评分低于内在病耻感评分,表明公众对患者具备一定的认知、尊重和关爱,反而患者将疾病本身及外在尴尬所引起的不愉快都归因于自己,增加其心理压力和内疚感。同时研究发现,病耻感评分呈双峰状,入科时及出院1个月评分相对较高,第一阶段源于损伤初期患者因排尿方式改变而出现排斥、厌恶心理,经过住院期间的积极治疗、家属的悉心照料、医务人员及病友的关心,病耻感有所下降;第二阶段患者出院后康复治疗措施调整,部分措施由于设备条件等限制未能继续实施,交流和社会活动的减少,病耻感有所上升,在医务人员随访指导以及亲朋好友的鼓励下,病耻感逐渐下降。现代认知心理应激理论认为,逃避等被动、消极的应对方式更容易导致人们产生病耻感[23]。因此,病耻感引起的情感障碍也是今后临床工作中关注的一个焦点。医务人员应借助医学、科技的便利,为患者提供院内、院外的技术和心理支持,帮助患者早日康复。
4 小结
神经源性膀胱功能障碍是一个动态的过程,采用针对性尿控管理方案,实时监测排尿前的膀胱容量及排尿后的残余尿量,实施间歇导尿,加强膀胱功能训练及落实饮水计划,可促进膀胱功能恢复,改善患者病耻感。神经源性膀胱症状及病耻感评定贯穿于脊髓损伤神经源性膀胱患者尿控管理始终,可为实施个性化尿控管理提供量化的依据。本研究未设立对照组进行横向比较,只进行了神经源性膀胱症状及病耻感的纵向评定。在下一步研究中将进一步创新方法,设立对照组,观察不同尿控管理方式对患者神经源性膀胱症状及病耻感的改善效果。

