1例易被漏诊的儿童大动脉炎病例报道
祁雅婕,柳莉,2,曹艳婷,张亚英,窦曼曼,韩若筠,刘影,邢英琦
1 病例介绍
患儿女,13岁,主因“间断晕厥5个月,加重5天”于2018年9月26日入院。患儿入院前5个月节食后出现一过性黑蒙,继而出现晕厥,持续约30 s后自行缓解,就诊于当地医院,测量血压偏低,血常规提示轻度贫血。家属为求进一步治疗,曾就诊于本院,门诊行骨髓穿刺,诊断为“缺铁性贫血”,予以口服“多糖铁、益中生血片”1个月,患儿症状改善。
入院前5 d患儿再次出现晕厥,持续约1~2 min后自行缓解,伴有头晕,头痛,呈阵发性钝痛,改变体位时症状明显,乏力、站立不稳,活动后心悸,呼吸费力,肌肉酸痛,为进一步诊治再次于本院就诊,门诊以“头晕”收入小儿心血管科。病程中患儿精神状态尚可,伴有可疑“抽搐”,3~4次/日,发作时双眼凝视,四肢僵直,持续约30 s后自行缓解,无发热,无恶心、呕吐,无腹痛、腹泻,进食欠佳,睡眠尚可,尿便如常,5个月前节食20 d,体重减轻5 kg。
既往史:既往身体健康。
入院查体:一般状态尚可,体温36.7 ℃,血压92/74 mm Hg,脉搏细弱,四肢末梢凉,毛细血管再充盈时间>3 s,皮肤黏膜苍白,可闻及颈部血管杂音,颈部未触及肿大淋巴结,咽充血,未见疱疹,双肺呼吸音清,未闻及啰音,心率116次/分,心音有力,律齐,腹软,无压痛、反跳痛,肝脾肋下未触及,肠鸣音正常,颈项强直弱阳性。神经系统查体未见异常。
辅助检查:
血常规:白细胞13.29×109/L,中性粒细胞百分比77%,淋巴细胞百分比15%,红细胞4.38×1012/L,红细胞比容0.314 L/L,血小板566×109/L,血红蛋白100 g/L,平均红细胞体积72.9 fL,平均红细胞血红蛋白量23.2 pg。超敏C反应蛋白181.00 mg/L,红细胞沉降率46 mm/h,抗链球菌溶血素O为331.00 IU/mL,结核抗体阴性,结核T斑点阴性。
头颅CT(2018-09-26):未见明显异常。
头颅MRI(2018-09-27):考虑右侧半卵圆中心急性期腔隙性脑梗死;双侧多发缺血灶;MRA未见明显异常(图1)。
肺部CT(2018-09-27):考虑右肺中叶炎性小结节,建议复查(图1)。
下肢血管超声(2018-09-28):肠系膜上动脉,腹主动脉未见异常,双侧髂动脉未见异常,双侧肾动脉血流动力学检查未见明显狭窄声像。

图1 患儿影像学检查结果
TCD(2018-09-28):双侧颈内动脉发出眼动脉之前重度狭窄或闭塞,左侧颈外-颈内动脉侧支开放(图2)。
颈部动脉超声(2018-09-28):双侧颈动脉管壁僵硬,内中膜相对均匀一致增厚,呈“被褥样”改变;左侧颈总动脉全程狭窄(70%~99%)(左侧颈外动脉反向注入颈内动脉);右侧颈总动脉全程狭窄(70%~99%)(右侧颈外动脉反向注入颈内动脉);双侧锁骨下动脉起始处狭窄(70%~99%),无名动脉狭窄(50%~69%),以上改变,符合大动脉炎改变(图3)。
眼科会诊:大动脉炎相关眼底血管改变;缺血性视神经病变。
入院诊断:
大动脉炎
轻度贫血
链球菌感染

图2 患儿TCD图谱
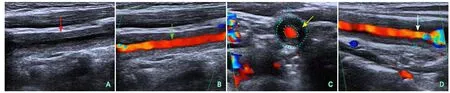
图3 患儿颈动脉超声图谱
诊疗经过:根据病史、实验室检查及辅助检查,考虑本例患儿为大动脉炎,并且处于活动期。治疗方案如下:①对症治疗;②抗链球菌感染治疗;③长春市结核病医院会诊不排除肺结核,故予抗结核治疗;④治疗原发病——大动脉炎:给予糖皮质激素冲击治疗,激素冲击治疗间歇期,口服小剂量糖皮质激素联合免疫抑制剂治疗。患儿应用5个周期激素治疗后炎性指标仍居高不下,仍有抽搐。于2018年11月28日复查颈部动脉超声提示:左侧锁骨下动脉闭塞,患儿大动脉炎控制不佳,改用生物制剂(托珠单抗)冲击治疗控制疾病进展。2019年1月10日,完成第5次托珠单抗治疗,期间加用贝前列素扩血管治疗,患儿状态好转。因其结核T斑点阴性,抗结核治疗3月余,停用抗结核药物。复查血常规大致恢复正常,红细胞沉降率21 mm/h,超敏C反应蛋白3.3 mg/L。2019年11月1日,复查颈部动脉超声提示:左锁骨下动脉由闭塞转为重度狭窄,其余血管狭窄程度未见明显改变。TCD提示:全脑血流速度明显改善,其中双侧大脑中动脉流速由50 mm/s左右增加至90 mm/s左右。血常规未见明显异常,红细胞沉降率4 mm/h,超敏C反应蛋白<0.5 g/L。患儿经过多次定期入院诊治后,目前症状改善,病情趋于稳定。
2 讨论
大动脉炎是儿童血管炎的三大常见原因之一,可引起不同部位动脉狭窄、闭塞,少数可导致动脉瘤,亚洲地区发病率较高,好发于女性[1-2]。大动脉炎缺乏特异性症状,早期不易诊断,血管病变广泛,常规治疗效果欠佳,死亡率低,复发率高[3]。本病病因迄今未明确,多数学者认为与可能与结核杆菌、钩端螺旋体、链球菌等感染引发的自身免疫介导的疾病或遗传因素有关[4-5]。大动脉炎的病理改变表现为肉芽肿性炎症和内皮损伤,炎症通常导致动脉管壁增厚,血栓形成,狭窄和闭塞性病变,而平滑肌和弹力纤维的破坏引起动脉扩张和动脉瘤形成,这些病变常进一步导致器官缺血及功能障碍[6]。
大动脉炎的临床分型根据Lupi-Herrera分类法分为4型[7]:Ⅰ型,头臂动脉型;Ⅱ型,胸腹主动脉型;Ⅲ型,广泛型Ⅰ型+Ⅱ型;Ⅳ型,任何类型体动脉+肺动脉型。大动脉炎常呈多发,不同部位的血管受累可导致不同的症状,大多数儿童大动脉炎表现出严重的急性临床症状和广泛的血管病变:高血压是最常见的表现(93%),其次是脉搏减弱或无脉(71%)、头痛(64%)、恶心(64%)、心悸(50%)[8]。本例患儿属于Ⅰ型(头臂动脉型),临床早期发现头晕、乏力、体重减轻、肌肉酸痛等非特异性全身症状,随着疾病的进展,由于无名动脉、颈动脉、锁骨下动脉狭窄或闭塞,表现为晕厥、脑梗死、癫痫发作等神经系统症状。
成人大动脉炎的诊断标准一般根据1990美国风湿病学会的标准,患者应至少满足以下6项中的3项:①发病年龄<40岁;②肢体跛行;③肱动脉搏动减弱;④主动脉或锁骨下动脉杂音;⑤上肢血压不对称(>10 mm Hg);⑥血管造影证据[9]。修订的儿童大动脉炎诊断标准于2010年发布:①必要性标准:主动脉或其主要分支和肺动脉血管造影异常;②此外,应满足以下条件之一:脉搏减弱或肢体跛行、任何肢体血压差>10 mm Hg、高血压、血管杂音、急性期反应物升高[10]。
本例患儿有一过性晕厥伴有头痛、呼吸困难、体重减轻、肌肉疼痛等症状,检查时在颈部听到了血管杂音,脉搏细弱,提示临床应对血管情况的高度重视,之后多普勒超声提示颈动脉呈典型的“被褥样”改变,结合急性期反应物(红细胞沉降率、超敏C反应蛋白)升高,患儿大动脉炎的诊断不难明确。
DSA是大动脉炎诊断的金标准,是明确病变的性质、部位、范围以及术前评估的重要手段[11]。但是,在疾病早期可能并不能及时发现病变,而且DSA具有侵入性、辐射性。CTA和MRA均可以提供血管壁的厚度以及管腔结构的清晰图像,但CTA将儿童暴露于辐射中,对儿童的成长不利。18F-脱氧葡萄糖-正电子发射断层扫描(fluorodeoxyglucose-position emission tomography,FDG-PET),可以早期识别血管壁炎症,但昂贵的价格限制了它的应用[12]。彩色多普勒超声,价格低廉,安全无创,除了可以评估血管壁还可以评估血流动力学变化,并且可观察到动脉血栓和动脉瘤,适合重复随访观察。需要注意的是,本例患儿的血管重度狭窄病变位置在颈部,颅内血管本身没有问题,故头MRA才会显示未见异常。
Hiroaki Maeda等[13]1991年就提出了大动脉炎颈动脉受累的典型超声征象,称“通心粉”征,表现为受累节段动脉管壁的弥漫性、均匀性增厚,而血管造影只能显示血管腔的改变,故在诊断大动脉炎时,超声与DSA相比,具有更高的敏感性与优越性。W.A.Schmid等[14]也发现彩色多普勒超声对于早期识别大动脉炎患者的颈动脉和锁骨下动脉病变具有重要价值。本患儿的血管纵切面由“高-中(低)-高”3层回声构成,呈典型的“被褥征”,横切面呈均匀环状增厚的“甜甜圈”样,大动脉炎血管壁内多数无钙化斑块形成,一般累及范围较长者,可见病变动脉附近有侧支注入。需要注意的是,本例患儿颈内、颈外动脉都有不同程度的受累,大动脉炎并不是在颈动脉分叉处停止,在少数情况下可以继续向远端延伸[15]。至于TCD,本例患儿因广泛严重的颅外动脉狭窄,故表现为颅内动脉低流速低搏动的似“静脉”样的血流信号改变。
一旦诊断大动脉炎,应该注意疾病的活动情况,根据Gail S.Kerr等[4]提出的疾病活动指标:①血管缺血或炎症的症状体征(例如间歇性跛行、无脉等);②红细胞沉降率增快;③血管造影异常;④出现发热、肌肉酸痛等炎症反应不能用其他原因解释,符合以上4项至少2项者为新发或疾病活动加重。
大动脉炎主要需要与纤维肌性结构不良、先天性主动脉狭窄、动脉粥样硬化、闭塞性脉管炎、巨细胞动脉炎、白塞氏病等鉴别[16]。
儿童大动脉炎的治疗方法一般是糖皮质激素联合免疫抑制剂应用,如甲氨蝶呤、硫唑嘌呤、霉酚酸酯、环磷酰胺及类固醇等,可以达到很好的效果[1]。对于难治性/耐药性儿童大动脉炎,应尽快考虑使用生物制剂,以延缓动脉狭窄引起的器官损害,目前常用的生物制剂包括抗肿瘤坏死因子-α(tumor necrosis factor-α,TNF-α)(如英夫利昔单抗,依那西普和阿达木单抗)和白细胞介素(interleukin,IL)-6抑制剂(托珠单抗)[17-19]。本例患儿应用的托珠单抗已被证实在儿童大动脉炎中是安全且有效的,而且当疾病被控制时,血管病变也可以被逆转[20]。对于本例患儿,经过8个月托珠单抗治疗,左侧锁骨下动脉由闭塞转为再通,应继续随访,观察病变血管转归。此外,对于大动脉炎的高凝状态,一些学者主张应用肝素或抗血小板治疗[21]。在疾病静止时建议开展血管介入及外科手术以缓解动脉阻塞症状[22]。
大动脉炎应动态观察,长期随访疾病进展情况,以防止复发。大动脉炎预后不良的主要并发症包括高血压、视网膜病变、主动脉瓣反流、动脉瘤形成等[23],本例患儿视网膜已有大动脉炎相关眼底血管病变,眼部情况应隔期复查,当病变发展到2期,形成微动脉瘤时将会对预后产生不利影响。
总而言之,在临床诊治过程中,对原因不明的晕厥伴有高血压、发热及炎性指标增高的患儿,应注意检查双侧脉搏、四肢血压、有无血管杂音,注意大动脉炎的可能,早期进行适当的血管彩超、CT、MRI等影像学检查,可以早期诊断,提高疗效,改善预后。

