小骨窗经侧裂入路顺序血肿清除术治疗基底节区脑出血
卢炜鹏 郭长康 林友城 黄权荣 吴文伟
高血压性脑出血是临床常见脑血管疾病,发病率、致残率及病死率均较高[1]。常见的出血部位主要有基底节区、脑叶、脑干、小脑、脑室等[2-3],以基底节区出血最常见,多因豆纹动脉破裂引起[4-5]。临床医生应根据患者的病情、结合最新临床指南,快速做出诊断和治疗[6]。外科手术是基底节区高血压性脑出血重要治疗方案,经侧裂入路可充分利用侧裂池这一天然手术通道,被认为是对脑实质损伤最小的手术入路[7]。由于血肿的推挤,岛叶暴露后只需很短的造瘘路径即可进入血肿腔,仅需要从侧裂点向后打开部分侧裂池就能完成手术路径,进入血肿腔后遵循顺序血肿清除的原则可获得动态增大的手术空间。所以对基底节区高血压性脑出血患者行小骨窗经侧裂入路顺序血肿清除术,手术创伤较小,手术时间短,能直视下精准止血,有效保护患者神经功能,提高了预后。现报道如下。
1 资料与方法
1.1 一般资料
选取2016年8月—2019年2月在漳州市第三医院神经外科治疗的基底节区高血压性脑出血患者112例,纳入标准:(1)既往有明确高血压病史,入院时血压明显增高,符合高血压脑出血相关诊断标准,并经CT检查明确脑出血位于基底节区,且于术中证实责任血管为豆纹动脉。(2)出血量30~60 mL。(3)发病时间<8 h。排除标准:(1)出血量大于60 mL。(2)瞳孔散大、脑疝患者。(3)脑外伤、脑血管畸形、颅内动脉瘤、脑肿瘤、血液病等引起的脑出血。根据治疗方式分为观察组(n=57)和对照组(n=55),其中观察组(n=57)采用小骨窗经侧裂入路顺序血肿清除术,对照组(n=55)施行常规翼点开颅经颞叶皮层造瘘血肿清除术,合并脑室内出血的患者,血肿清除前先行侧脑室外引流。两组患者均采用气管插管内全身麻醉,并由同一医疗组于显微镜下完成手术,且术后患者的管理也由该医疗组全程负责,保证了该临床实验的同质化。两组临床资料差异无统计学意义(P>0.05),见表1。本研究经漳州市第三医院伦理会审核通过,患者或家属签署知情同意书。
1.2 研究方法
观察组:根据CT定位,血肿同侧取耳前直切口,约6.0 cm,切开并向两侧游离颞肌,乳突撑开器撑开肌肉,前下方暴露至翼点。成骨窗约3.0 cm×3.0 cm,下方平翼点,无需或少量磨除蝶骨棘(见图1),“十”字切开硬脑膜。显微镜下以侧裂点作为起始点向后由浅及深打开侧裂池,长度约2.5 cm,保护侧裂静脉及大脑中动脉分支,暴露岛叶,选择岛叶无血管区造瘘,造瘘长度约1.0~1.5 cm,逐渐清除血肿,找到责任血管(见图2),将责任血管断端两侧分离,双极电凝精准止血,避免损伤未出血的正常血管。遵循由浅及深,由术野中央向血肿边缘的原则顺序清除血肿,以避免血肿残留。骨窗复位,不放引流管,常规关颅。对照组:采用血肿同侧翼点或扩大翼点入路,常规开颅,放射状或“十”字切开硬膜;沿颞上沟切开大脑皮层,避开重要血管及脑功能区,造瘘长度约2.0~2.5 cm,进入血肿腔,逐步清除血肿,对于活动性出血部位予以确切止血,硬膜下放置12号硅胶引流管一根,常规关颅,根据血肿清除后脑组织塌陷程度决定是否去除骨瓣。
1.3 观察指标
手术效果:包括手术时间、责任血管精准止血率、血肿清除率、术后再出血及意识恢复时间等。并发症发生率:术后1个月内观察肺部感染、切口愈合不良及皮下积液、脑牵拉伤、术区脑缺血等并发症发生率。术后随访6个月预后良好率:应用格拉斯哥预后评分评估患者预后情况,共分为恢复良好、中度残疾、重度残疾、植物生存及病死5个等级,其中恢复良好、中度残疾为预后良好。
1.4 统计学方法
采用SPSS 19.0软件对数据进行分析处理,计量资料以(±s)表示,采用t 检验;计数资料以(n,%)表示,采用χ2检验,以P<0.05表示差异具有统计学意义。
2 结果
观察组手术时间较对照组短、责任血管精准止血率和血肿清除率高于对照组、意识恢复时间较对照组短,差异有统计学意义(P<0.05),见表2;观察组术后并发症发生率较对照组低,差异有统计学意义(P<0.05);术后随访6个月,观察组预后良好率优于对照组,差异有统计学意义(P<0.05),见表3。
3 讨论
基底节区高血压性脑出血手术治疗的目的是及时有效清除血肿,降低颅内压,尽早解除血肿对基底核和内囊的物理性压迫,并能预防或明显改善出血后的一系列继发性病理变化,最大程度促进已损伤神经元的恢复,是提高抢救成功率、减少后遗症和并发症,改善预后的关键[8-10]。理想的手术方案应当以最小损伤取得最佳的效果,由于显微外科的不断发展和手术器械的不断改进,多种微侵袭手术方案被广泛应用于基底节区高血压性脑出血的治疗,显微镜下小骨窗经侧裂入路是一种理想、可靠的手术入路。但由于骨窗较小,手术操作空间局限,术前准确的定位尤为重要,侧裂主干发出前水平支、升支和后支,把额下回为眶部、三角部和盖部,三支的交汇处称为侧裂点,其投影位置与翼点相对应。侧裂点具有较为宽阔的自然空间,可作为安全分离侧裂的起始点。盖部、侧裂分支与岛叶有相对恒定的关系,为手术定位岛叶提供了可靠的标记[11]。因此,骨窗前下方到达翼点即可显露所需分离的侧裂,以侧裂点为起始点向后分离侧裂后支暴露岛叶,完成手术入路。我们通过小骨窗开颅经外侧裂-岛叶入路顺序血肿清除术治疗基底节区高血压性脑出血,体会如下:

表1 两组临床资料对比
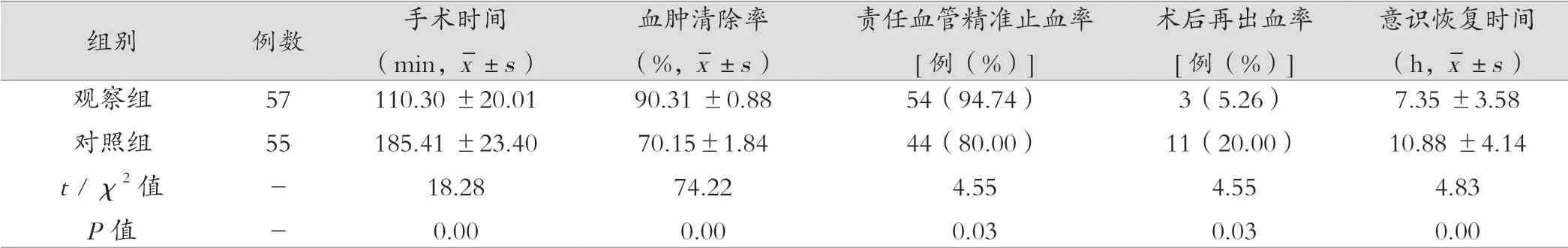
表2 两组手术效果对比
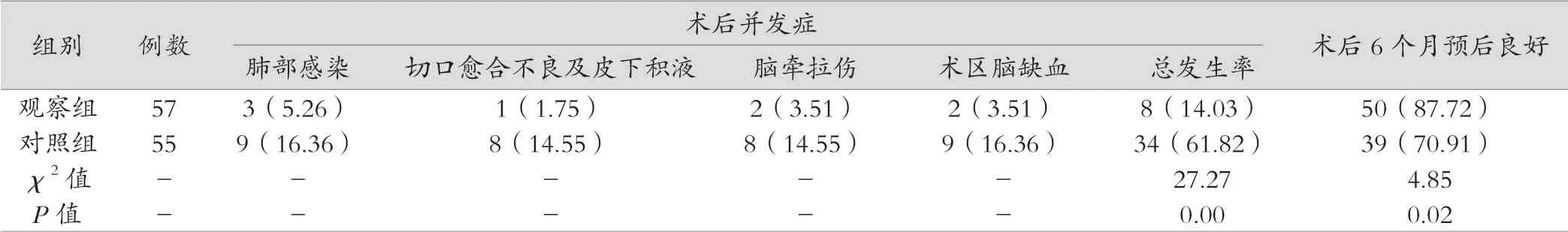
表 3 两组术后并发症及预后对比[例(%)]

图1 直切口小骨窗直径不超过3 cm
(1)小骨窗开颅的优点:①手术切口小,无需或仅需磨除少许蝶骨嵴,便可直视下分离侧裂、暴露岛叶,完成手术入路。②开关颅时间明显缩短,手术创面小[12],无需留置引流管,伤口愈合快、美观,可减少术后皮下积液和硬膜外血肿的发生率。
(2)侧裂入路的优点:①从大脑天然裂隙进入,不损伤大脑皮质,显微镜下打开侧裂池能快速释放部分脑脊液起到降低颅内压的作用。②充分分离侧裂,松解侧裂静脉,能减少后续操作对侧裂静脉的牵拉,避免静脉损伤或回流障碍,有效减轻术后脑肿胀。③基底节区出血后岛叶被血肿推向大脑皮层,手术路径短,能迅速进入血肿腔,早期进行有效减压,且入路过程中不必过度牵拉脑组织,降低术后脑水肿、脑挫伤发生风险[13]。④由于责任血管多为豆纹动脉,豆纹动脉由M1段发出后垂直进入前穿质至基底节区,供应尾状核、内囊和苍白球,故豆纹动脉的位置和走形相对固定,该入路离责任血管近,更容易在直视下找到责任血管,进行精准止血,避免误伤正常的血管,有利于术后患侧肢体功能恢复。止血可靠,术后再出血的发生率明显下降。
(3)顺序血肿清除的优点:①岛叶造瘘进入血肿腔后,先于血肿腔内最大范围吸除视野下的血肿,以获得更佳的操作空间,待颅压下降后,脑棉片覆盖整个造瘘通道,起到脑保护和牵拉的作用,从而有效避免了对整个手术通路周围脑组织的损伤和牵拉。②一个区域的血肿清除后,可见腔壁的正常脑组织,及时铺上合适大小的明胶海绵,起到止血、保护脑组织、防止血肿腔塌陷的作用,并作为该区域血肿已清除的一个界限,循序渐进可避免血肿残留。③遵循由浅及深,由术野中央向血肿边缘顺序清除血肿的原则,注意在清除血肿过程吸引器始终于血肿内操作,可避免对血肿腔壁旁脑组织的直接损伤。随着血肿的逐渐清除,颅压随之下降,可获得动态增大的手术空间,仅需通过调整显微镜角度、配合使用双极电凝和吸引器进行动态的脑牵拉,利用脑压下降后脑组织的自然回缩,血肿边缘可逐渐进入术野内,进而逐步窥视血肿腔全貌,达到完整清除血肿,有效减少术后脑组织的牵拉伤,应避免通过单纯使用牵开器进行持续暴力的脑牵拉来显露血肿边缘。

图2 显微镜直视下显露责任血管
综上所述,小骨窗经侧裂入路顺序血肿清除术治疗基底节区高血压性脑出血,能缩短手术时间、获得足够的操作空间、直视下精准止血、彻底清除血肿、避免牵拉伤、减少术后并发症、有效地提高预后,是一种可行的理想的手术方案。但由于骨窗小、操作空间有限,侧裂区血管丰富且越该部位侧裂池相对较窄,对术者的显微操作要求较高。对血肿量超过60 mL、严重脑肿胀或已经发生脑疝或的患者,在硬脑膜剪开后过小的骨窗可能会发生局部脑膨出甚至嵌顿,无法分离侧裂,以及术后减压骨窗太小等问题,故在临床应用中仍存在一定局限性,术前应综合评估患者病情,选择合适的手术方案。

