耳内窥镜下鼓膜置管+鼻内窥镜下腺样体切除术治疗分泌性中耳炎患儿疗效观察
李永丽
(河南省周口永善医院耳鼻咽喉科 周口461300)
分泌性中耳炎(Secretory Otitis Media,SOM)是以听力降低及鼓室积液为主要特征的非化脓性病变,多见于儿童,可直接影响患儿语言发育及日常生活[1]。目前疾病早期以药物治疗为主,当保守治疗无效时需行外科手术治疗,其中耳内窥镜下鼓膜穿刺+鼻内窥镜下腺样体切除术是常用外科手术方案,但医源性创伤相对较大,不利于维持耳部正常生理结构。耳内窥镜下鼓膜置管+鼻内窥镜下腺样体切除术是近年来在微创理念基础上发展起来的一种外科技术,既往研究证实其具有创伤小、术后恢复快等优势[2]。本研究旨在探讨耳内窥镜下鼓膜置管+鼻内窥镜下腺样体切除术治疗SOM的临床效果。现报道如下:
1 资料与方法
1.1 一般资料 选取2016年1月~2018年10月收治的分泌性中耳炎患儿95例为研究对象,按治疗方案不同分试验组48例,参照组47例。试验组男26例,女 22例;年龄 5~9岁,平均年龄(7.01±0.48)岁;病程 10~14个月,平均病程(12.10±0.91)个月;腺样体大小:Ⅲ度28例,Ⅳ度20例。参照组26例,女 21例;年龄 5~10岁,平均年龄(7.11±0.45)岁,病程 10~15个月,平均病程(12.22±0.90)个月;腺样体大小:Ⅲ度28例,Ⅳ度19例。两组一般资料比较,差异无统计学意义,P>0.05,具有可比性。本研究经我院医学伦理委员会审批通过。
1.2 纳入及排除标准 (1)纳入标准:耳内窥镜及临床体征、检查确诊为分泌性中耳炎;符合外科手术指征;单耳患病;知情本研究,并签署知情同意书。(2)排除标准:过敏体质者;神经发育畸形者;存在精神疾病者。
1.3 治疗方法 两组均给予气管插管全麻,电动切割器经口行腺样体切除术。置入开口器(Davis)显露口咽腔,再以鼻内窥镜(70°)经口腔进入,显示器辅助下完全暴露后鼻孔、鼻咽侧壁及顶壁、咽鼓管圆枕和管口;电动切割器同步吸引切割腺样体,尽量清除干净咽鼓管圆枕附近腺样体,注意保护双侧圆枕、咽鼓管咽口及咽隐窝。试验组腺样体切除术后行耳内窥镜下鼓膜置管术。耳内窥镜辅助下鼓膜切刀放射状或弧状切开鼓膜前下象限,吸尽鼓室积液;若积液呈黏稠状或胶状,以5 mg地塞米松注射液(国药准字H20051748)冲洗后吸出;置哑铃形鼓膜通气管于鼓膜切口边缘,6个月后取出。参照组腺样体切除术后行耳内镜下鼓膜穿刺术。耳内镜辅助注射器(1 ml)与7号短斜面穿刺针连接,穿刺鼓膜前下象限,吸尽鼓室积液;若积液呈黏稠状或胶状,于原穿刺孔后上位置再次穿刺,缓缓注入5 mg地塞米松注射液冲洗后吸出。两组术后均以消毒棉球堵封外耳道口预防感染。术后6个月复查或回访。
1.4 观察指标 (1)比较两组临床疗效。(2)比较两组术后完全愈合时间及中耳积液时间。(3)比较两组手术前后语频区气导听阈、生活质量评分。以儿童少年生活质量量表(QLSCA)评估生活质量,包括健康状况、躯体功能等方面,共100分,生活质量越好评分越高。(4)比较两组并发症发生情况,包括感染、鼓膜穿孔不愈。
1.5 临床疗效判定 治愈:鼓室积液消失,言语评估正常,听觉脑干反应(ABR)听力正常或纯音测听鼓气导差<10 dB;有效:鼓室积液消失,言语评估显著改善,听力提升但纯音测听鼓气导差未减少至正常范围;无效:未达上述标准。总有效率=(治愈例数+有效例数)/总例数×100%。
1.6 统计学处理 研究数据采用SPSS21.0统计学软件处理,计数资料以率表示,进行χ2检验,计量资料以表示,行t检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组临床疗效比较 试验组治疗总有效率高于参照组(P<0.05)。见表1。
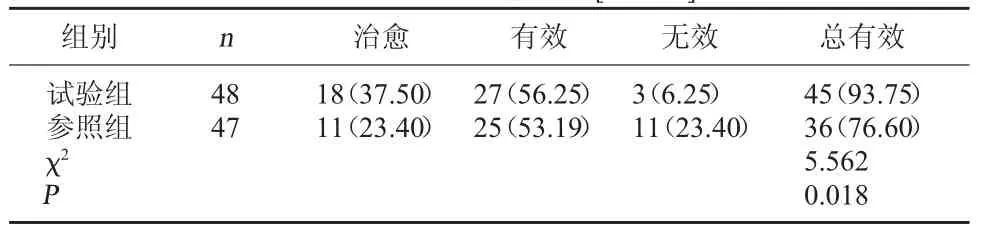
表1 两组临床疗效比较[例(%)]
2.2 两组术后完全愈合时间及中耳积液时间比较试验组术后完全愈合时间及中耳积液时间均低于参照组(P<0.05)。见表 2。
表2 两组术后完全愈合及中耳积液时间比较(d,

表2 两组术后完全愈合及中耳积液时间比较(d,
组别 n 术后完全愈合时间 中耳积液时间试验组参照组48 47 tP 12.98±3.12 15.67±3.41 4.013<0.001 7.69±1.06 9.87±1.13 9.701<0.001
2.3 两组手术前后语频区气导听阈、QLSCA评分比较 两组术前语频区气导听阈、QLSCA评分比较,差异无统计学意义(P>0.05);试验组术后语频区气导听阈低于参照组,QLSCA评分高于参照组(P<0.05)。见表 3。
表3 两组手术前后语频区气导听阈、QLSCA评分比较
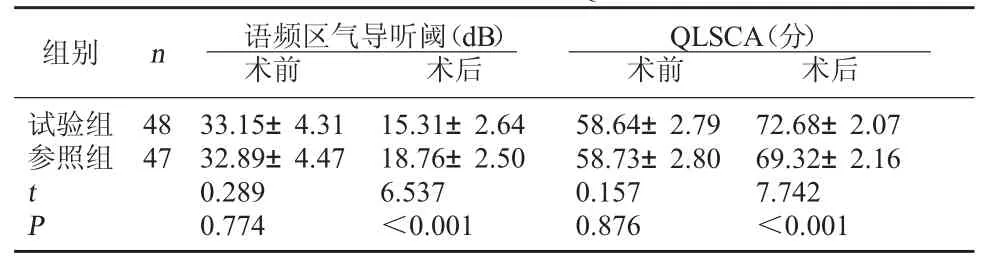
表3 两组手术前后语频区气导听阈、QLSCA评分比较
QLSCA(分)术前 术后试验组参照组组别 n 语频区气导听阈(dB)术前 术后48 47 tP 33.15±4.31 32.89±4.47 0.289 0.774 15.31±2.64 18.76±2.50 6.537<0.001 58.64±2.79 58.73±2.80 0.157 0.876 72.68±2.07 69.32±2.16 7.742<0.001
2.4 两组并发症发生情况比较 试验组感染1例;参照组感染2例,鼓膜穿孔不愈1例。试验组并发症发生率 2.08%(1/48)与参照组 6.38%(3/47)比较,差异无统计学意义(χ2=0.284,P=0.297)。
3 讨论
SOM是一种儿童群体常见疾病,病因尚未完全明确,主要假说为腺样体肥大、咽鼓管功能异常等[3]。腺样体属人体免疫器官,出生后随年龄增长逐渐萎缩,但SOM患儿腺样体受炎性刺激后增生肥大,当咽鼓管功能异常时,中耳出现负压会致黏膜静脉舒张、通透性改变,黏膜渗出、水肿引起中耳积液[4]。耳内窥镜下鼓膜置管/耳内窥镜下鼓膜穿刺+鼻内窥镜下腺样体切除术是目前治疗SOM主要技术,两者各有优劣。魏金龙等[5]研究表明,耳内窥镜下鼓膜置管+鼻内窥镜下腺样体切除术利于维持鼓室内外气压平衡,促进咽鼓管功能恢复。
本研究结果显示,试验组治疗总有效率高于参照组(P<0.05),且两组并发症发生率比较无显著性差异(P>0.05)。与蒋杏丽等[6]研究结果近似。耳内窥镜下鼓膜置管+鼻内窥镜下腺样体切除术可以在快速消除鼓室积液的同时,改善咽鼓管机械性压迫及阻塞,且内镜辅助实施腺样体切除,术野清晰,可清楚观察解剖结构,有助于完全切除后鼻孔附近及咽鼓管圆枕旁腺样体,有效避免损伤咽鼓管咽口、圆枕,维持咽鼓管正常生理功能[7~8]。本研究试验组术后完全愈合时间、中耳积液时间及术后语频区气导听阈均低于参照组,术后QLSCA评分高于参照组(P<0.05)。提示耳内窥镜下鼓膜置管+鼻内窥镜下腺样体切除术更利于术后恢复,能显著改善听功能,提升生活质量。综上所述,耳内窥镜下鼓膜置管+鼻内窥镜下腺样体切除术治疗SOM效果显著,能缩短康复进程,改善听功能,提高生活质量,且并发症少。

