初次全膝关节置换术后体位对失血和活动度影响的Meta分析*
郑 科,陈银河
(1.安徽省第二人民医院骨科,合肥 230041;2.安徽医科大学附属阜阳医院骨科 236000)
随着中国进入老龄化社会,膝关节骨性关节炎(OA)发病率逐年提高,我国估计骨关节炎关节已经超过5 000万人,40岁以上患者发病率为46.3%[1]。全膝关节置换术(TKA)作为治疗OA终末期的外科方法,能够有效地解除患者的疼痛并且恢复关节活动度,使患者能够回归到正常生活中;但TKA也不可避免的伴有不可忽视的风险,如手术出血量大甚至贫血,术后疼痛影响关节康复和活动度。我国每年约有20万例置换手术,并且每年在逐步增长[2]。
围术期的管理在手术中起到相当重要的作用,而术后如何降低患者出血量、减轻疼痛及快速康复是手术成功的关键。术后下肢体位理论上能够影响失血量和术后关节活动度,并且降低输血率等从而加快术后康复[3]。以最小的价值和最简单的方法能够降低失血量和增加活动度及减少并发症才是最理想的体位。传统上是将下肢使用弹力绷带加压后伸直,也有文献说明当屈曲时膝关节腘窝处血管屈曲增加,能够降低失血量和增加活动度等[4]。而关于术后下肢体位对术后失血量等相关因素的影响研究结果也不尽相同。有研究报道在对比不同体位后发现屈曲位和伸直位的失血量上没有差异[5-6],也有研究得出不同体位在失血量上差异有统计学意义[4,7]。本文主要从初次TKA后不同下肢体位摆放出发,综合多方研究结果,分析术后下肢体位与失血量和术后活动度(ROM)等相关因素的关系。
1 资料与方法
1.1文献获取 本文以TKA、total knee arthroplasty、postoperative、blood loss、ROM、膝关节置换术、术后体位、失血量、活动度等为关键词,在PubMed、中国期刊全文数据库(CNKI)、Springer、万方数据库中检索,重点筛选与关节置换术后体位相关联的文献。
1.2纳入及排除标准 纳入标准:(1)TKA后体位的相关文献;(2)术后体位和失血量的相关文献;(3)术后体位和活动度及疼痛的相关文献;(4)术后体位与并发症相关的文献。排除标准:(1)无法获取全文的文献;(2)非中英文文献;(3)非重点研究膝关节术后体位的文献;(4)质量不高,证据等级较低的文献。
1.3评估结果 本研究主要选取术后不同组别的失血量(包括总失血量和隐性失血量)、ROM为主要评估指标,同时对术后输血率和平均住院日及并发症等进行分析。
1.4统计学处理 采用Revman 5统计软件进行分析。两位评阅者分别独立的对入选合格的文献进行仔细阅读并提取出文章中的相关数据,比较二者的数据,对于数据有差异的进行讨论并解决。对于文献的信息提取主要包括作者、患者数、人口统计、手术方法、术后随访时间、观察的主要指标等,对于疑问和重复的数据等讨论后如不合格将给予排除。进一步对数据计算得出其平均差和95%可信区间,以P<0.05为差异有统计学意义。
2 结 果
2.1文献分析 根据前文所述条件,共筛选出7篇文献[4,8-13]。所有文献均评估失血量和ROM。其中有6篇文献详细说明了入选标准和排除标准,5篇使用随机数字法,1篇使用信封随机法,1篇未明确指出。所有文献均指出手术由同一手术者或者团队完成;考虑假体对ROM的影响,6篇文献中说明手术中使用同一家器械商假体,1篇没有提及假体供应。7篇文章中总共纳入758例膝关节,术后下肢体位摆放主要分为屈曲和伸直两种,其中屈曲428例,伸直330例,术后管理方案见表1。
2.2失血量 术后管理的研究目标不尽相同,主要包括总失血量(CBL)、隐性失血量(HBL)、显性失血量(IBL)、术前或术后的血红蛋白(HB)、下肢肿胀程度及术中失血量和引流量等。CBL为HBL和IBL之和,CBL根据Gross方程和Nadler等提出计算公式得出,其主要通过术前、术后的Hct计算得出,IBL主要包括术中出血量、术后引流量及切口渗血量等,HBL是由CBL减去IBL所得,并非使用术中的出血量和术后的引流量来计算。7篇文献报道了术后出血量并分析其不同组的差异,其中统计CBL的有5篇,3篇报道患者的术后引流量,6篇对术后的HB进行了比较和分析,见表2。

表1 术后管理方案

表2 失血量诸多观察指标的有效性分析
对于5篇CBL的分析,选择24 h和48 h分别作为比较研究的时间点,其中24 h的有3篇[4,9,12],48 h的有2篇[8,10]。在术后24 h,屈曲组的失血量相对伸直组少221.83 mL(95%CI:-5.98~499.64,P=0.06,I2=94%),见图1、2;对于术后体位维持48 h,屈曲组相对伸直组失血量少162.59 mL(95%CI:81.35~243.82,P<0.000 1,I2=85%),见图3。
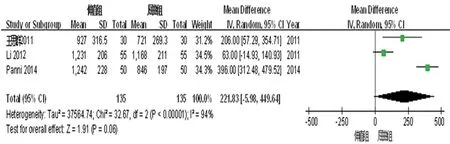
图1 术后24 h失血量森林图

图2 术后24 h失血量漏斗图
2.3ROM 其中6篇研究对ROM进行了比较分析,时间节点有1~3个,时间长度也从3 d延伸至术后6周。为了减少研究变量带来的误差,选择术后6周活动度为参考点,分析了其中4篇[4,8,10,13]的研究结果。屈曲组在术后6周的活动度要比伸直组增加3.16°(95%CI:1.33~4.99,P=0.000 7,I2=0%),见图4、5。

图3 术后48 h失血量森林图

图4 术后6周ROM森林图
图5 术后6周ROM漏斗图
2.4住院日 有2篇研究对平均住院日进行了分析,且差异有统计学意义[8,10]。对这2篇研究进行综合分析后得出屈曲组相对伸直组住院日减少1.67 d(95%CI:-2.05~-1.29,P<0.000 1,I2=0%),见图6。

图6 平均住院日森林图
3 讨 论
关节手术大量失血会导致术后贫血的发生,并且增加患肢肿胀程度,影响术后康复,如何能够最小化降低手术失血量,并减少输血事件是外科面临的重要问题。现在临床上对于降低失血量有许多方法,如切口微创化、止血带使用时机和氨甲环酸止血及合理使用引流管等[14-17],而通过术后患肢体位摆放来降低TKA后出血相对于其他更便于实施,易推广,基本无须医疗成本。
尽管有研究已经证实术后下肢体位摆放是一种简单有效、性价比很高的术后管理方法[18],但是并未说明及详细指出术后下肢体位维持时间的有效性。本研究发现术后维持48 h的下肢膝关节屈曲位放置能够明确减少失血量。本文主要从术后下肢体位对术后失血量和ROM进行综合分析;不同体位术后24 h失血量无差异,仔细回顾3篇研究发现其术后下肢体位分别维持时间为72 h、24 h和6 h,从而推测其原因可能为下肢体位维持的时间相对过短(6 h)及过长(71 h);而对于术后失血量2篇研究其下肢体位摆放时间均为48 h且有差异,对于时间维持过短或者过长是否对其带来的效益有影响,需要进一步研究和探讨。
对于ROM的研究选择术后6周作为研究时间点,主要基于其对于术后康复功能是一个评价的好时机,并且更能体现术后恢复情况,本研究显示两组比较差异有统计学意义。并且住院日的减少也为患者降低经济上的负担。有研究得出当屈曲角度过小时对失血和ROM没有明显影响,而屈曲过大时能降低术后的出血,但JOHNSON指出在屈膝时切口张力会相应增加,从而降低切口的氧张力,增加切口感染等并发症的风险[19]。关于体位如何降低失血量的理论,有人认为当屈曲膝关节时血管屈曲成角,关节腔容积减小,等体积的关节积液压力更高,血液回流减少,从而降低失血量;当膝关节失血量降低和肿胀程度减轻时能够降低关节内的压力和关节囊的张力,从而增加关节活动度,促进关节康复。有研究发现这种机制只有在下肢屈曲维持时间超过48 h或更长时才有效。
下肢体位摆放中其体位的角度不尽相同,主要包括髋关节屈曲和膝关节屈曲角度[11,13]。虽然不同研究的结果不同,甚至相互矛盾,但是通过Mate综合分析后共同得出屈曲膝关节相对于伸直时失血量是相对减少。尽管诸多证据和研究结果令人满意,但是对于术后最佳的体位摆放及最佳的角度,仍然缺乏一个统一的观点和结论。
本研究也有一定局限性:(1)文章中研究基于多篇比较研究结果,对象来源不同,不同分组和数量不等,使研究失去了更好的结构化分组和同源化,并且不能充分的随机对照,使结果的可信度相对较弱。(2)研究并未发现和总结出术后下肢体位的不同与住院日的相关性,其中住院日是参考手术性价比的重要因素,尽管多重因素均能影响住院日,但是失血量和ROM与其密不可分。(3)在Meta分析中诸多研究的术后下肢体位摆放角度不同,如何获得最佳的体位摆放,需要进一步的研究和探讨,从而影响了结果的有效性和可信度;而且对于ROM恢复的影响因素有很多,包括康复锻炼方式、体质量指数、假体类型、甚至疼痛效果等,因此得出的结论的可信度有一定的局限。
———2 型糖尿病肥胖成人生活方式改变及活动度

