1 000例产妇产后早期盆底功能障碍性疾病的筛查及其影响因素分析*
付 楝 曾凡慧 李 玲 江二喜 朱明莉 朱仕华 肖 华 刘晓玲
湖北省恩施土家族苗族自治州中心医院中医部妇产科 445000
随着二孩政策的实施和社会老龄化的加速,中国女性盆底功能障碍性疾病(Pelvic floor dysfunction,PFD)发病率呈上升趋势[1],已成为威胁妇女健康的5种最常见慢性疾病之一[2],严重影响其生活质量和身心健康。女性PFD常表现为盆腔器官脱垂(POP)和压力性尿失禁(SUI)。本研究对在医院分娩的1 000例产妇进行PFD筛查及对其影响因素进行回顾性分析,探讨产后PFD发生的相关影响因素,以便对高危人群及早干预,加强围产期管理,预防或降低产后盆底功能障碍性疾病的发生。现将研究结果报道如下。
1 资料与方法
1.1 研究对象 选择2016年12月—2018年6月在我院妇产科门诊自愿进行盆底功能障碍性疾病筛查的产妇,从中选取1 000例产妇作为研究对象,其中剖宫产者600例,经阴道分娩者400例,均满足以下条件:(1)在我科分娩;(2)产后42~60d进行筛查;(3)年龄22~40岁;(4)孕周37~41周。排除标准:(1)有慢性咳嗽史;(2)孕前有漏尿史、慢性便秘史;(3)盆腔手术史;(4)孕前盆腔器官脱垂和尿失禁家族史。
1.2 观察指标
1.2.1 SUI。填写一般调查问卷及国际尿失禁咨询委员会尿失禁问卷表简表 (ICIQ-SF),由经过培训的调查人员逐项提问并同时填写问卷。压力性尿失禁的诊断标准:在打喷嚏、大笑、咳嗽或提重物时,出现不自主尿液漏出,出现次数至少3次确定为SUI。
1.2.2 POP。按POP量化分期系统(POP-Q)评分法进行脱垂评分及分度诊断,安静环境下,产妇排空膀胱,取膀胱截石位,嘱产妇做Valsalva动作,重复2次进行POP-Q分期测定。

2 结果
2.1 产后SUI及POP的发生率 参加调查的1 000例产妇,其中剖宫产者600例,阴道分娩者400例。发生SUI 275例,发生率27.5%,POP 166例,发生率16.6%。
2.2 400例顺产和600例剖宫产发生SUI及POP的比较 见表1。结果显示:经阴道分娩者产后SUI及POP的发生率明显高于经剖宫产分娩,差异有统计学意义(P<0.05)。说明产后SUI及POP的发生与分娩方式有明显关系 ,经阴道分娩者盆底功能障碍发生率明显高于剖宫产者。
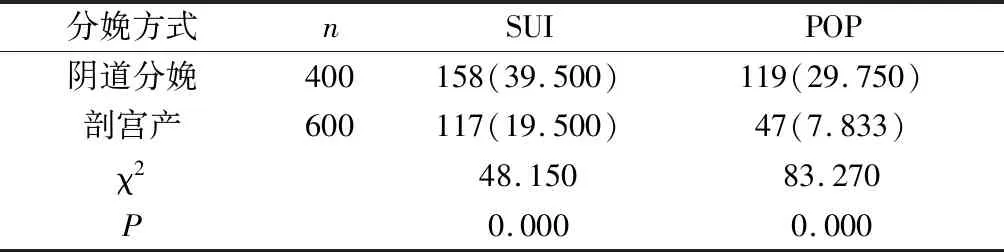
表1 不同分娩方式发生SUI及POP的情况比较[n(%)]
2.3 阴道分娩者发生SUI及POP同产科因素关系 见表2~4。

表2 分娩次数1次和分娩次数2次以上的发生SUI及POP的情况比较[n(%)]
结果显示:分娩次数2次以上产后SUI及POP的发生率明显高于分娩次数1次者,差异有统计学意义 (P<0.05)。说明阴道分娩者产后SUI及POP的发生与分娩次数有明显关系,经产妇盆底功能障碍发生率明显高于初产妇。

表3 新生儿出生体重<3.5kg和新生儿出生体重≥3.5kg的发生SUI及 POP的情况比较[n(%)]
结果显示:新生儿出生体重≥3.5kg的产后SUI及POP的发生率明显高于新生儿出生体重<3.5kg者,差异有统计学意义(P<0.05)。说明阴道分娩者产后SUI及POP的发生与新生儿出生体重有明显关系,新生儿出生体重越重,盆底功能障碍发生率明显升高。

表4 第二产程<1.5h与第二产程≥1.5h发生SUI及 POP的情况比较[n(%)]
结果显示:第二产程≥1.5h的产后SUI及POP的发生率明显高于第二产程<1.5h者,差异有统计学意义(P<0.05)。说明阴道分娩者产后SUI及POP的发生与第二产程有明显关系,第二产程持续时间越长,盆底功能障碍发生率明显升高。
2.4 剖宫产者发生SUI及POP同产科因素关系 见表5~7。
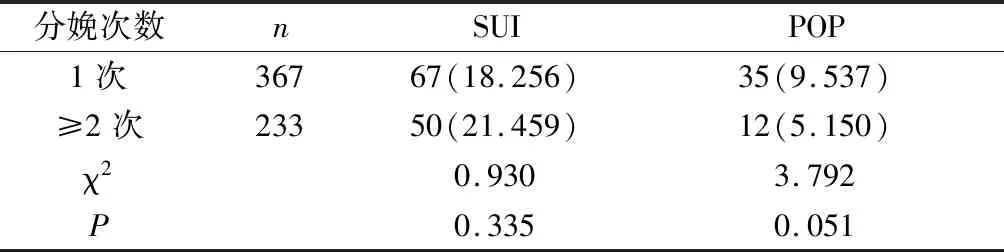
表5 分娩次数1次和分娩次数2次以上的发生SUI及POP的情况比较[n(%)]
结果显示:分娩次数2次以上产后SUI发生率高于分娩次数1次者,产后POP的发生率低于分娩次数1次者,差异均无统计学意义(P>0.05)。说明剖宫产者产后SUI及POP的发生与分娩次数无明显关系,分娩次数对产妇盆底功能障碍影响不大。

表6 新生儿出生体重<3.5kg和新生儿出生体重≥3.5kg的发生SUI及 POP的情况比较[n(%)]
结果显示:新生儿出生体重≥3.5kg的产后SUI及POP的发生率明显高于新生儿出生体重<3.5kg者,差异有统计学意义(P<0.05)。说明剖宫产者产后SUI及POP的发生与新生儿出生体重有明显关系,新生儿出生体重越重,盆底功能障碍发生率明显升高。

表7 择期剖宫产与第二产程剖宫产发生SUI及 POP的情况比较[n(%)]
结果显示:第二产程剖宫产的产后SUI及POP的发生率明显高于择期剖宫产者,差异有统计学意义(P<0.05)。说明第二产程剖宫产盆底功能障碍发生率明显升高。
2.5 产后SUI与POP的多因素Logistic回归分析 对以下变量进行多因素回归分析,结果显示产次、分娩方式、新生儿出生体重是产后SUI的危险因素。见表8。
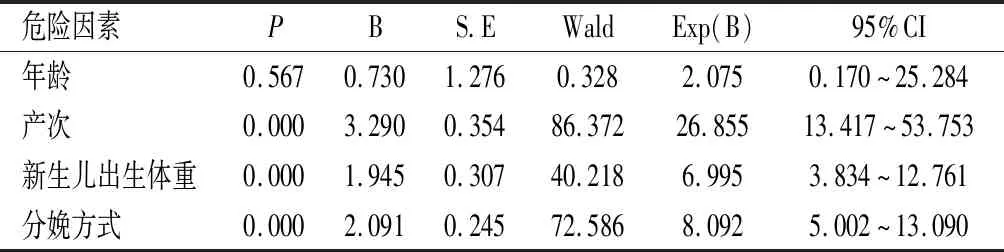
表8 产后SUI的多因素 Logistic回归分析
对以下变量进行多因素回归分析,结果显示产次、分娩方式、新生儿出生体重是产后POP的危险因素。见表9。

表9 产后POP的多因素 Logistic回归分析
3 讨论
PFD是指因盆腔支持结构受损、退化、缺陷或者功能障碍引发的一系列疾病,多以SUI、POP为主要表现,严重影响了广大女性的身心健康和生活质量,近年来已成为突出的社会卫生问题。PFD的具体发病机制并不清楚,目前研究发现PFD的发病是一种慢性损伤过程,而妊娠和分娩等机械性牵拉造成直接肌源性损伤,是PFD的独立危险因素[3-4]。妊娠期间,随着妊娠月份的增加,子宫逐渐增大,由于重力和腹内压的作用,导致盆底组织不同程度的松弛和损伤[5];妊娠期孕妇重心前移,可直接压迫阴道和尿道周围的软组织,膀胱颈及近端尿道下移增加了尿道旋转度,致使尿道闭合压下降;另外妊娠期由于雌孕激素水平的巨大变化改变了盆腔结缔组织胶原蛋白代谢,削弱了盆底支持结构;经阴道分娩过程中,由于胎头挤压,使盆底肌肉等软组织极度拉伸甚至撕裂,导致盆底肌力及神经功能下降。
本研究结果显示,新生儿的出生体重与SUI及POP的发病率有关,新生儿体重≥3.5kg的明显高于体重<3.5kg的,经阴道分娩经产妇对盆底功能的损伤增大,第二产程时间越长,对盆底功能的损伤越大,经阴道分娩对盆底功能的损伤明显高于剖宫产,剖宫产对SUI及 POP有一定的保护作用,但第二产程剖宫产产后 SUI及POP的发病率明显高于择期剖宫产术后产妇。究其原因,新生儿体重越大,越会增加腹内压和重力作用;多次妊娠及分娩,使盆底肌纤维慢性损伤;第二产程延长,而头长时间对盆底组织的压迫及腹压的增加,加重了盆底肌纤维损伤和疲劳度等,当压力超过一定界限时,将会导致肌纤维断裂,盆腔肌肉将出现不可逆损伤[6],这些妊娠和分娩中的高危因素均增加了患PFD的风险。
综上所述,PFD有较高的发病率,PFD应引起患者乃至全社会的关注和重视。我科医护人员通过盆底疾病筛查,分析影响因素,在以后的工作中,针对妊娠及分娩过程中的高危因素,对高危人群适时干预,加强围产期管理,普及围产期盆底知识和盆底训练方法,采取三级防治模式:(1)孕前及孕期进行有效的盆底功能锻炼的指导,合理饮食,控制新生儿体重,加强宣教;(2)分娩期充分评估,选择合适的分娩方式,对阴道试产者应严密监测产程,尽量缩短第二产程时间,掌握剖宫产指征,减少第二产程剖宫产,从而降低PFD的发生风险;(3)产后及时进行盆底功能筛查、康复训练及盆底康复治疗,最大限度地恢复盆底功能,做好相关避孕措施,避免密产对盆底的进一步损伤。预防为主、防治结合的方针,对改善妇女生殖健康状况、提高生活质量、促进身心健康、降低医疗费用和经济负担意义重大。

