全麻联合硬膜外阻滞与腹横肌平面阻滞对结直肠癌根治术患者术后恢复的影响
杨蓉蓉,徐兴国,黄新冲
0 引 言
腹腔镜结直肠癌根治术因具微创、操作简单、恢复快等优势已成为结直肠癌治疗的首选,而全麻因安全、舒适及提供良好的骨骼肌松弛成为腹腔镜结直肠手术常用麻醉方法[1]。有研究发现单纯全麻时,仅采用阿片类药物镇痛无法完全抑制腹腔镜根治术所致交感-下丘脑-垂体-肾上腺髓质轴应激反应,加之术后创口愈合所产生炎症反应,易导致外周及中枢神经疼痛敏化,加重术后疼痛,影响患者恢复[2];且应用大剂量阿片类药物易产生耐药性,出现低血压、眩晕、嗜睡、恶心呕吐等不良反应,严重者可能出现呼吸抑制,影响术后恢复。围术期多模式镇痛可减少阿片类药物用量,促进患者胃肠道功能恢复,常用镇痛方案包括全麻复合硬膜外镇痛或腹横肌平面阻滞。但目前这2种麻醉方案用于腹腔镜结直肠癌根治术镇痛效果及可行性仍有争议,多集中于阻滞是否完善、对术后恢复的影响及技术问题等方面。吴歆等[3]报道,全麻联合硬膜外镇痛镇痛效果确切,但术后管理困难,存在低血压、下肢麻木、局麻药物毒性反应,有导管脱落风险。蔡宇晶等[4]指出,全麻联合腹横肌平面阻滞可阻止腹壁前侧感觉神经伤害性刺激传入,减轻腹部切口疼痛,但操作复杂,需设备及神经阻滞技术支持,镇痛效果存在个体差异,部分患者主诉术后内脏痛,镇痛不全风险高,推广仍有难度。本研究旨在比较全麻分别联合硬膜外阻滞或腹横肌平面阻滞对结直肠癌根治术患者术中用药、术后疼痛及恢复的影响,为结直肠癌镇痛方式的选择提供参考。
1 资料与方法
1.1 研究对象回顾性分析2016 年2 月至2018 年5 月118 例于我院行全麻下腹腔镜结直肠癌根治术患者的临床资料。纳入标准:①年龄25~80岁;②行腹腔镜结直肠癌根治术,手术病理确诊为结直肠癌;③美国麻醉师协会分级(American society of anesthesiologists classification,ASA)Ⅰ~Ⅱ级[5];④体重指数(body mass index,BMI)18.5~28.0 kg/m2;⑤心肝肾肺功能基本正常;⑥自愿选择采用硬膜外阻滞或腹横肌平面阻滞;⑦病例资料完整。排除标准:①凝血功能异常;②全身代谢性疾病;③心肝肾肺器质性功能障碍;④神经或精神系统疾病;⑥过敏体质;⑦合并其他影响试验结果疾病;⑧妊娠或哺乳期女性;⑨临床资料不全。按镇痛方式将纳入患者分为硬膜外阻滞组(n=61)与腹横肌平面阻滞组(n=57)。硬膜外阻滞组中,男33 例、女28 例,年龄26~77 岁,平均(60.9±10.2)岁,BMI 为(21.9±3.4)kg/m2,手术时间(138.9±10.7)min;其中结肠癌27 例、直肠癌34 例。腹横肌平面阻滞组中,男30 例、女27 例,年龄25~78 岁,平均(60.7±10.4)岁,BMI 为(21.8±3.6)kg/m2;手术时间(137.7±10.8)min;其中结肠癌25 例、直肠癌32 例。2 组患者一般资料比较,差异无统计学意义(P>0.05)。
1.2 方法2 组患者入室后常规监测生命体征、血气指标、心电图,局麻下开放静脉通道,术前输注醋酸钠林格注射液10 mL/kg,术中输注复方氯化钠注射液6 mL/kg。硬膜外阻滞组患者全麻诱导前行L2-L3 间隙穿刺,给予试验剂量3 mL 1%利多卡因,确定无异常、存在麻醉平面后静推5 mL 0.2%罗哌卡因2 次,15 min 后行全麻诱导,术中罗哌卡因5 mL/h输注维持,术毕行硬膜外镇痛。镇痛方:0.2%罗哌卡因,背景流速5 mL/h,单次剂量5 mL,锁定时间0.5 h。腹横肌平面阻滞组患者全麻诱导后行超声下双侧腹横肌平面阻滞,自髂嵴与12肋间隙腋中线水平腹壁,背阔肌前侧、腹外斜肌后缘、髂嵴三角区进针,突破腹外斜肌、腹内斜肌到达腹横肌平面,回抽无血无气后注入0.375%罗哌卡因0.5 mL/kg,对侧采用相同方法阻滞,15 min 后进行手术。2 组患者术中若收缩压>140 mmHg,持续超过120 s,静脉注射尼卡地平0.2 mg;收缩压<90 mmHg,持续超过120 s,则静脉注射麻黄碱6 mg。术中心率>100 次/min,静脉注射艾司洛尔1 mg/kg,直至恢复正常;心率<45 次/min,则静脉注射阿托品0.5 mg。所有患者皆采用丙泊酚+舒芬太尼静脉全麻,静脉注射0.05 mg/kg 咪达唑仑+1.5~2.0 mg/kg 丙泊酚+0.4µg/kg 舒芬太尼+0.15 mg/kg 顺苯磺酸阿曲库铵行麻醉诱导,麻醉前均经面罩给氧3 min,麻醉诱导完毕,喉镜暴露声门,丁卡因喉麻管喷喉器官表面麻醉,经口气管插管,根据心率、血压、脑电双频指数(bispectral idex,BIS)调节麻醉药物浓度,维持BIS 为40~60,间断按需注射5~10µg 舒芬太尼、5~7 mg/h 顺苯磺酸阿曲库铵。手术结束缝皮时每例均静脉注射舒芬太尼1µg/kg,自主呼吸、意识恢复后拔管,静脉注射盐酸阿扎司琼止吐,术后主诉剧痛者肌注哌替啶50 mg。
1.3 观察指标①麻醉药物用量:记录2 组患者术中舒芬太尼、七氟醚[挥发罐刻度(%)×新鲜气流量(L/min)×吸入时间(h)×3.3]及麻黄碱用量[6];②术后恢复情况:统计2组患者肛门首次排气时间、进食时间、首次下床活动时间、住院时间,并采用视觉模拟评分表(visual analogue scale,VAS)评定术后1、6、24及48 h疼痛程度,VAS表0~10分,评分越高,表示疼痛程度越高[7];③应激指标:分析麻醉诱导前5 min(T0)、气腹建立前5 min(T1)、气腹建立后5 min(T2)、放气后5 min(T3)点心率、平均动脉压(mean arterial pressure,MAP)、血氧饱和度(oxyhemoglobin saturation,SpO2)、皮质醇(cortisol,Cor)、去甲肾上腺素(norepinephrine,NE);④免疫指标:术前及术后24 h 均采血,采用美国Coulter Beckman EPICS XL 型流式细胞仪测定CD4+、CD8+、CD4+/CD8+、总T 淋巴细胞计数、自然杀伤细胞(natural killer cell,NK)计数水平;⑤炎症指标:术前及术后24 h 均采血,采用酶联免疫法测定人趋化因子CXC 配体8(chemokine CXC ligand 8,CXCL8)、白细胞介素-6(interleukin-6,IL-6)、肿瘤坏死因子α(tumour necrosis factorα,TNF-α)水平的变化,CXCL8 试剂盒购自美国R&D 公司,IL-6、TNF-α 试剂盒购自福州迈新生物科技有限公司,严格参照试剂使用说明进行操作;⑥安全性观察:观察2 组穿刺部位感染、血肿发生情况,统计术后不良反应发生率。
1.4 统计学分析采用SPSS 20.0 软件。计量数据以均数±标准差()表示,同组内不同时间点比较采用重复测定方差分析,组间比较采用独立样本t 检验,同组内手术前后比较采用配对t 检验;计数资料以率(%)表示,组间比较采用χ2检验或Fisher 确切概率法分析。以P≤0.05 为差异有统计学意义。
2 结 果
2.1 麻醉药物用量比较硬膜外阻滞组患者舒芬太尼用量低于腹横肌平面阻滞组[(25.36±4.74)µg vs(28.43±3.69)µg,P<0.05],七氟醚用量差异无统计学意义[(39.76±5.47)mL vs(40.83±5.94)mL,P>0.05]
2.2 术后恢复情况及VAS 评分比较硬膜外阻滞组肛门首次排气时间、进食时间、首次下床活动时间均短于腹横肌平面阻滞组(P<0.05);2组患者住院时间相比,差异无统计学意义(P>0.05)。见表1。硬膜外阻滞组术后不同时间点VAS评分均低于腹横肌平面阻滞组,差异均有统计学意义(P<0.01),见表2。
表1 入组结直肠癌根治术患者术后恢复情况对比(分)Table 1 Comparison of postoperative recovery of patients with radical resection of colorectal cancer between the two groups(,score)
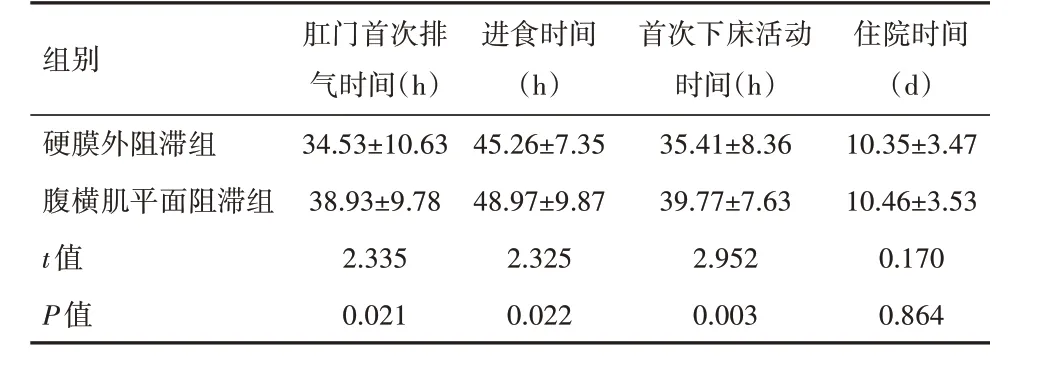
表1 入组结直肠癌根治术患者术后恢复情况对比(分)Table 1 Comparison of postoperative recovery of patients with radical resection of colorectal cancer between the two groups(,score)
组别 肛气门时首间(次h排)进(食h时)间首次时下间(床h活)动住(院d时)间硬膜外阻滞组34.53±10.6345.26±7.3535.41±8.3610.35±3.47腹横肌平面阻滞组38.93±9.7848.97±9.8739.77±7.6310.46±3.53 t值2.3352.3252.9520.170 P值0.0210.0220.0030.864
表2 入组结直肠癌根治术患者术后不同时间VAS 评分对比(,分)Table 2 Comparison of VAS scores at different time points after operation on patients with radical resection of colorectal cancer between the two groups(,score)

表2 入组结直肠癌根治术患者术后不同时间VAS 评分对比(,分)Table 2 Comparison of VAS scores at different time points after operation on patients with radical resection of colorectal cancer between the two groups(,score)
组别 术后1 h术后6 h VA术S后24 h术后48 h硬膜外阻滞组1.32±0.451.31±0.231.43±0.380.91±0.17腹横肌平面阻滞组2.07±0.361.97±0.432.17±0.231.82±0.33 t值9.95310.49012.68819.010 P值 <0.01<0.01<0.01<0.01
2.3 应激指标比较硬膜外阻滞组患者T2 时间点心率、MAP、SpO2、Cor、NE 均较T0 点上升(P<0.05);腹横肌平面阻滞组T2-T3 时间点MAP、Cor、NE 均高于T0 点,T2 点SpO2高于T0 及T1 点(P<0.05);硬膜外阻滞组T2-T3 时间点心率、MAP、Cor、NE 均低于腹横肌平面阻滞组,T2时间点SpO2低于同时间点腹横肌平面阻滞组(P<0.05),见图1。
2.4 免疫指标比较术后24 h,硬膜外阻滞组患者CD4+、总T 细胞计数降低,NK 细胞水平上升,差异均有统计学意义(t=5.614、3.928、-3.009,P<0.01);腹横肌平面阻滞组患者CD4+、CD4+/CD8+降 低(t=5.632、-3.618,P<0.01),CD8+上 升(t=-3.015,P<0.01)。硬膜外阻滞组患者CD8+、总T 细胞低于腹横肌平面阻滞组(t=2.826、2.029,P=0.005、0.044),CD4+/CD8+、NK 细胞计数高于腹横肌 平 面 阻 滞 组 患 者(t=2.779、2.292,P=0.006、0.023),见图2。
2.5 炎症指标比较术前2 组CXCL8、IL-6、TNFα 水平比较,差异均无统计学意义(P>0.05);术后24 h,2 组上述指标均有上升,硬膜外阻滞组患者各指标均低于腹横肌平面阻滞组,差异均有统计学意义(P<0.01),见图3。
2.6 不良反应比较硬膜外阻滞组与腹横肌平面阻滞组患者均未出现穿刺部位感染或血肿及呼吸抑制等不良反应。硬膜外阻滞组术后2 例患者恶心、呕吐;腹横肌平面阻滞组3 例出现以上症状。2 组不良反应发生率比较,差异无统计学意义(3.28%vs 5.26%,χ2=0.006、P=0.938)。

图1 入组结直肠癌根治术患者手术不同时间点应激指标变化Figure 1 Changes of stress indicators at different time points among patients with radical resection of colorectal cancer in the two groups

图2 入组结直肠癌根治术患者手术前后免疫指标对比Figure 2 Comparison of immune indicators before and after operation on patients with radical resection of colorectal cancer between the two groups
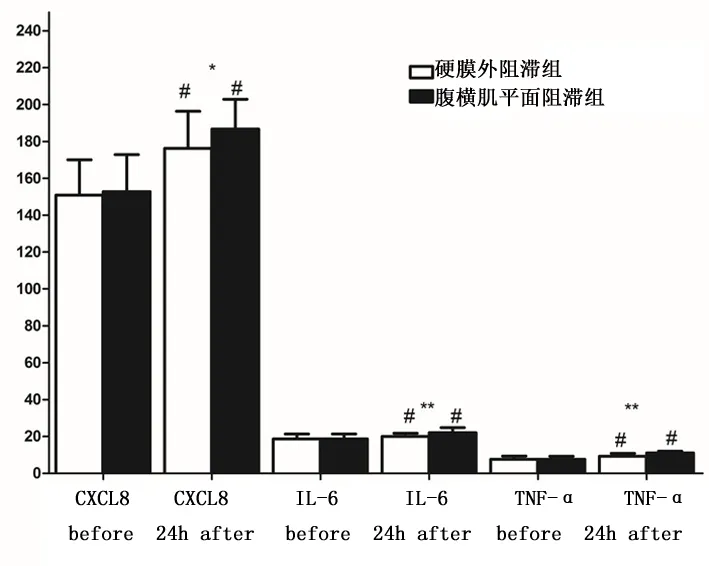
图3 入组结直肠癌根治术患者手术前后炎性因子水平比较Figure 3 Comparison of inflammatory factors levels before and after operation on patients with radical resection of colorectal cancer between the two groups
3 讨 论
理想的麻醉不仅需确保患者安全、手术顺利进行,同时需调控机体应激,维持重要器官功能,消除手术及麻醉带来的身心不良影响[8]。目前多通过改进麻醉技巧、选择合理的麻醉方法及调节麻醉药物用量来调控围术期应激[9-10]。腹腔镜结直肠癌根治术采用全麻虽可满足手术要求,但在全麻过程中,个体应激存在差异,部分仍可能产生强烈应激反应。研究表明,单纯全麻无法完全抑制手术应激,导致儿茶酚胺分泌增多,造成血压及心率上升[11]。目前临床多采用全麻联合硬膜外阻滞或腹横肌平面阻滞,从而减少患者术中应激反应[12-13]。腹横肌平面阻滞为区域阻滞手段,通过将局麻药物注入腹横肌平面阻断腹壁前侧神经支配,抑制伤害性刺激传入,达到减轻腹部切口疼痛的目的;而硬膜外阻滞通过将局麻药物注入硬膜外腔,阻滞脊神经根,在脊髓水平阻断痛觉传入信号,麻痹所支配区域,阻滞手术部位伤害性神经传导,抑制脊髓对大脑兴奋反射弧,降低大脑催眠阈值。有研究发现,在维持有效BIS 基础下,联合应用硬膜外阻滞可稳定高危患者术中血流动力学,提升苏醒质量[14]。Gardner 等[15]认为,联合应用硬膜外阻滞可减少术中麻醉药物消耗,提高手术的安全性。但对于外周神经阻滞是否存在与硬膜外阻滞相同的效应尚存在争论。本研究中腹腔镜结直肠癌根治术患者分别应用全麻联合硬膜外阻滞或腹横肌平面阻滞。结果发现,硬膜外阻滞组术中七氟醚用量、舒芬太尼用量较腹横肌平面阻滞组低,这与Kun等[16]研究结果存在共性,考虑联合硬膜外阻滞镇痛效果好,患者对阿片类药物需求减少,可减少麻醉药物用量。
进行围术期血流动力学及术后恢复评估发现,硬膜外阻滞组血流动力学及应激指标波动较腹横肌平面阻滞组低,术后肛门首次排气时间、进食时间、首次下床活动时间短于腹横肌平面阻滞组,术后不同时间VAS 评分低于腹横肌平面阻滞组,表明硬膜外阻滞镇痛效果良好,对内脏及腹壁伤害性刺激均有肯定的阻断作用,产生镇痛效应,阻滞腹壁神经支配及交感神经传导,避免伤害性刺激传入交感中枢系统,减轻血流动力血波动及机体应激反应[17-18];且硬膜外阻滞组阿片类药物应用少,患者可早期下床活动,促进其胃肠道功能恢复。相对而言,腹横肌平面阻滞仅产生腹壁镇痛效应,对各器官干扰所诱导疼痛缺乏有效的镇痛作用;且腹横肌平面阻滞作用时间短,导致术后疼痛程度高。本研究还发现,2 组患者术后均产生不同程度免疫抑制表现,伴T 细胞功能降低,但联合应用硬膜外阻滞的硬膜外阻滞组CD4+/CD8+向CD4+偏移,相对而言,腹横肌平面阻滞组NK 细胞计数减少,表明区域阻滞可能对结直肠癌患者术中NK 细胞减少有益,考虑区域阻滞可减轻手术所产生免疫抑制干扰[19]。而硬膜外阻滞虽无法直接抑制NK 细胞活性,但可通过减轻机体应激反应,改善机体早期免疫功能。此外,硬膜外阻滞组术后24 h 各炎性因子水平低于腹横肌平面阻滞组,表明全麻联合硬膜外镇痛对机体存在一定的保护作用,可减轻手术炎性刺激[20]。2 组麻醉相关不良反应发生率类似,表明联合阻滞安全、可行。
本研究表明,全麻联合硬膜外阻滞可减少结直肠癌根治术中麻醉药物用量,维持术中血流动力学稳定,减轻手术应激反应及炎症反应,对机体早期免疫影响小,安全可行,在结直肠癌根治术中应用价值优于联合腹横肌平面阻滞。本研究样本及病例资料有限,且为回顾性研究,存在一定的局限性,结论尚待大样本、多中心前瞻性研究进一步证实。