甲状腺微小乳头状癌的超声特征与中央区淋巴结转移的危险因素分析
曾书娥,于姣姣,耿霞飞
(湖北省肿瘤医院超声科,湖北 武汉 430079)
甲状腺微小乳头状癌(papillary thyroid microcarcinoma,PTMC)是指直径≤1 cm的甲状腺乳头状癌,是甲状腺癌最常见的类型,恶性程度相对较低,病程较长,部分侵袭性较强,早期易发生颈部淋巴结转移,其中中央区淋巴结(central lymph node,CLN)是PTMC的前哨淋巴结,淋巴结转移率可达65%[1]。术前预测PTMC颈部淋巴结转移对确定治疗方式及评估预后具有重要意义。高频彩色多普勒超声被认为是鉴别甲状腺结节良恶性及发现淋巴结转移较敏感的检查方法之一。本研究通过分析301例PTMC的超声检查结果及术后CLN转移情况,旨在探讨PTMC的超声特征与CLN转移的危险因素,为PTMC的治疗及预后评估提供参考依据。
1 资料与方法
1.1 一般资料 收集2015年1月至2017年12月在我院经手术病理证实的PTMC患者301例,其中男71例,女230例,男女比例约0.31∶1;年龄21~71岁。既往无甲状腺手术史,均因自行或体检发现甲状腺结节就诊。
1.2 仪器与方法 使用GE Logiq E9、Philips Elite、EPIQ 5彩色多普勒超声诊断仪,高频线阵探头。由2名医师进行回顾性超声图像描述,记录甲状腺结节的大小、数量、回声、纵横比、有无钙化、是否侵及包膜、颈部淋巴结等指标,并与术后病理结果对比,分析上述因素与CLN转移的关系。
1.3 统计学方法 采用SPSS 20.0软件进行数据分析,先行单因素分析,计量资料比较行t检验,计数资料组间比较行χ2检验,对单因素分析有意义的较重要变量纳入多因素Logistic回归分析,以P<0.05为差异有统计学意义。
2 结果
2.1 PTMC患者CLN转移的单因素分析(表1)301例中210例(69.8%)CLN无转移,平均年龄(47.94±10.54)岁;91例(30.2%)转移,平均年龄(43.09±10.11)岁,转移组的平均年龄低(P<0.01)。

表1 301例PTMC患者CLN转移的单因素分析 例
CLN转移组和无转移组在性别、肿块有无钙化、是否突出包膜及肿块单发/多发、大小间差异均有统计学意义(均P<0.05);2组在肿块纵横比及是否合并桥本甲状腺炎方面差异均无统计学意义(均P>0.05)。这表明,男性、肿块伴钙化、包膜外侵犯、多发、直径>0.5 cm的PTMC易出现CLN转移。
2.2 PTMC患者CLN转移的多因素Logistic回归分析 以CLN是否转移为因变量,以性别、年龄、钙化、纵横比、是否突出包膜、单发/多发、直径>或≤0.5 cm作为自变量,行多因素Logistic回归分析,采用向后逐步回归法,引入变量标准=0.10,剔除变量标准=0.10,结果显示有6个因素进入了方程,分别是性别、年龄、纵横比、是否突出包膜、单发/多发、肿块直径>或≤0.5 cm。其中肿块纵横比>1、突出包膜、多发、直径>0.5 cm是CLN转移的危险因素,女性和年龄>45岁是CLN转移的保护因素(表2)。
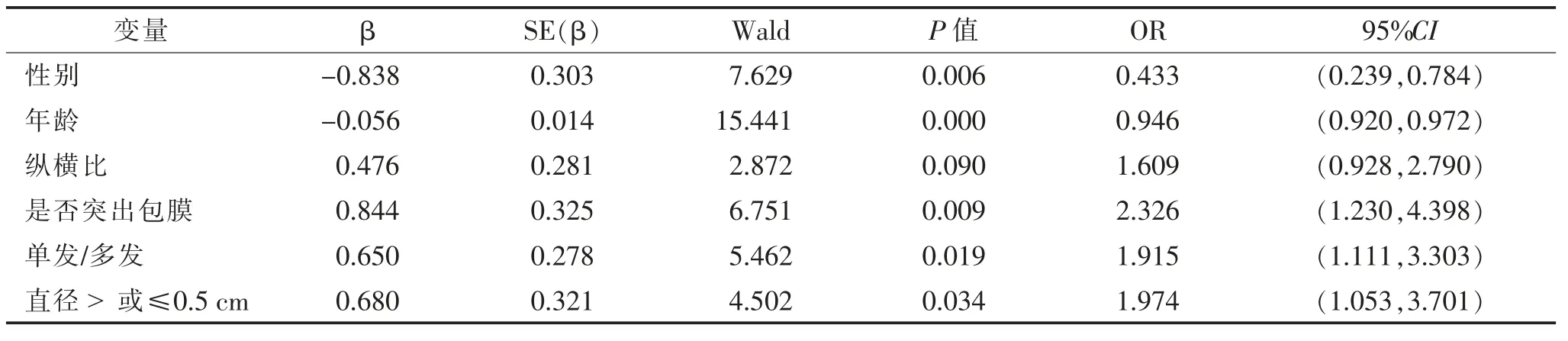
表2 301例PTMC患者CLN转移多因素分析
3 讨论
PTMC尽管恶性程度低,预后相对较好,10年生存率较高,但其颈部淋巴结转移较常见,且大多发生在CLN。由于解剖位置及气体干扰等因素的限制,超声对CLN转移的检出率并不高,有报道[2]其敏感度仅为17.3%,部分患者术前未发现CLN转移,但术后证实有转移或微转移现象。因此,分析PTMC的CLN转移危险因素,找出PTMC超声特征与CLN转移的关系,对术前预测颈部淋巴结转移情况及制订合理的淋巴结清扫方案具有重要临床参考价值。
PTMC的发病率具有明显的性别倾向,以女性多发。本研究中PTMC的男女发病率比例约为0.31∶1。Glattre等[3]研究显示,男性患者的肿瘤恶性程度高于女性;边学海等[4]研究认为,PTMC颈部淋巴结转移更多见于男性患者;Yang等[5]的研究也表明,男性是预测PTMC颈部CLN转移的独立因素。本研究显示,男性PTMC患者颈部CLN转移率为46.5%(33/71),明显高于女性的25.2%(58/230),与上述文献报道一致。Chung等[6]发现,年轻PTMC患者与CLN转移相关;Zhang等[1]对PTMC患者 颈淋巴结转移的风险因素研究表明,成年男性、年龄与CLN转移相关。本研究也表明,男性是PTMC患者发生颈部CLN转移的高危因素,对于45岁以下常规检查甲状腺怀疑PTMC的男性患者,应重点观察颈部淋巴结的形态及结构,提示是否存在转移。
微钙化在预测甲状腺结节良恶性方面,具有极高的特异性,甚至成为诊断PTMC最可靠的征象之一[7]。微钙化灶为病理学上的沙砾体,与癌组织生长过快、细胞供应不足导致组织退变、坏死而产生钙盐沉积有着密切关系,沙砾体的存在还与肿瘤多灶性、侵袭性、淋巴结转移有关。研究[8]表明PTMC中的微钙化与颈部淋巴结转移显著相关。本研究中病灶有钙化的PTMC患者颈部CLN转移率为33.8%(73/216),明显高于无钙化患者的21.2%(18/85),但多因素分析表明,钙化不是PTMC患者CLN转移的危险因素。
肿瘤突出包膜,表明肿瘤具有更高的侵袭性,更易侵犯瘤体周围的组织、血管及淋巴管,造成血行及淋巴结转移。彭琛等[9]研究表明,甲状腺包膜外侵犯是影响CLN转移的独立危险因素,与CLN转移显著相关。邱凯等[10]的研究也显示,甲状腺包膜被侵犯患者的CLN转移率高达50.49%。本研究中突出包膜的PTMC颈部CLN转移率45.0%(27/60)明显高于不突出包膜者26.6%(64/241)(P>0.05),包膜外侵犯也是发生CLN转移的危险因素,这与Kim等[11]的研究结果相符。肿瘤在不断增生、浸润生长的过程中,新生血管、淋巴管也不断增多,从而增加了包膜侵犯的可能,最终导致淋巴管侵犯、淋巴结转移。
肿块纵横比>1是甲状腺状腺恶性结节的表现[12],本组中,纵横比>1者126例(41.9%),是CLN转移的危险因素。
肿瘤的多发性也是PTMC的重要临床特征之一,研究[13]表明其占18%~87%,且多发者较单发者侵袭性更高,这也是预测PTMC淋巴结转移的重要因素。本研究中多发性PTMC患者CLN转移率为39.0%(46/118),明显高于单发PTMC的转移率24.6%(45/183),单因素及多因素分析显示差异均有统计学意义(均P<0.05)。目前,对于PTMC多病灶形成的原因是腺内转移还是多克隆起源仍是争论的焦点,而且淋巴结转移与哪个病灶相关也很难评估。多发的PTMC侵袭性较高,预后较差,复发率高,因此在手术时更应注意病灶和淋巴结清扫的彻底性。
综上所述,男性、低龄≤45岁、肿块包膜外侵犯及多发、直径>0.5 cm、纵横比>1的PTMC患者较易发生CLN转移,同时也是预测CLN转移的重要指标,可为临床行预防性CLN清扫提供影像学依据。

