基于POP-Q评分系统对不同方式分娩初产妇产后近期盆底功能比较
胡婷 刘玲 韩婵娜
女性盆底功能障碍(pelvic floor dysfunction,PFD)是妇产科常见的盆底组织损伤所致的缺陷性综合征,以压力性尿失禁(stress urinary incontinence,SUI)、盆腔脏器脱垂(pelvic organ prolapse,POP)、性功能障碍等为主要表现。近年来研究证实,妊娠、分娩是PFD发生的主要原因[1]。但目前关于不同分娩方式影响产后近期盆底功能的结论不一。有关研究表明,相比阴道分娩,剖宫产可降低PFD发生率[2]。另有资料显示,剖宫产与阴道分娩对SUI、盆底肌受损的影响无明显差异[3]。因此,仍有待进一步研究明确。盆腔脏器脱垂定量分度法(pelvic organ prolapse quantitation,POP-Q)是国际尿控协会(ICS)、美国妇外科医师协会(SGS)、美国妇科泌尿协会(AUGS)修订通过的POP量化系统评估方法,在国际上已广泛用于POP评估中应用渐广。鉴于上述研究均未结合POP-Q评分系统量化评估,本研究采用POP-Q评分客观对比不同分娩方式初产妇产后近期盆底功能的差异,以期为初产妇围生期保健提供依据,现将结果报道如下。
1 对象和方法
1.1 对象 选取2016年10月至2018年9月在本院完成分娩的初产妇374例为研究对象。纳入标准:(1)年龄 20~35 岁;(2)孕前 BMI 18~23kg/m2;(3)足月、单胎、头先露活产儿;(4)新生儿出生体重 2 500~4 000g;(5)对本研究知情同意。排除标准:(1)经产妇;(2)第二产程≥3h;(3)盆腔手术史;(4)孕前合并 PFD、生殖道畸形;(5)泌尿系统感染史;(6)产科严重合并症、并发症;(7)器质性疾病;(8)吸烟史。其中176例采用剖宫产,198例采用阴道分娩。两组产妇年龄、孕前BMI、孕期增重、新生儿出生体重等一般资料差异均无统计学意义(均P>0.05)。见表1。本研究经本院医学伦理委员会批准。
1.2 方法
1.2.1 资料收集 由同组妇产科医生收集产妇资料,内容包括年龄、孕前BMI、第二产程时间、孕期增重、新生儿出生体重、既往病史等。入组产妇均于产后6周进行盆底功能筛查。

表1 两组产妇一般资料比较
1.2.2 POP-Q评分系统评定[4]产妇取膀胱截石位,屏气状态中测定POP-Q各项指标。以处女膜为参照点(0点),利用阴道前壁[阴道前壁中线离处女膜缘3cm处(Aa)、阴道前壁脱出离处女膜最远处(Ba)]、阴道后穹窿距离处女膜处(D)、阴道后壁[阴道后壁中线离处女膜缘3cm处(Ap)、阴道后壁脱出离处女膜最远处(Bp)]的解剖指示点与处女膜关系来评估盆腔器官脱垂程度。位于处女膜之下以“+”表示,处女膜之上以“-”表示,平行于处女膜以“0”表示。并测定生殖道裂孔(genital hiatus,GH)长度、会阴体(perineal body,PB)长度、阴道总长度(total vaginal length,TVL)。上述测量均由同2位熟练掌握POP-Q评分系统的妇产科医生完成。
1.2.3 POP临床分度标准 参照WHO标准[5]:0度:无脱垂,Aa、Ba、Ap、Bp 均-3cm,D 点量化值<(TVL-2)cm;Ⅰ度:脱垂最远端距处女膜<1cm(量化值-3~-1cm);Ⅱ度:脱垂最远端距处女膜<1cm(量化值-1~+1cm);Ⅲ度:脱垂最远端超过处女膜>1cm,<(TVL-2)cm,量化值+1~(TVL-2)cm;Ⅳ度:下生殖道完全外翻,宫颈脱垂>(TVL-2)cm。
1.2.4 POP临床分类标准 按脱垂部位可将POP分为子宫脱垂、阴道后壁脱垂、阴道前壁脱垂。POP-Q评分系统中D反映子宫脱垂程度;Ap、Bp反映阴道后壁脱垂度;Aa、Ba反映阴道前壁脱垂度。
1.2.5 SUI判定标准 参照ICS标准[6]:当体位改变、打喷噴、大笑、咳嗽等引起腹压突然增高而造成的不自主漏尿。
1.2.6 盆底电诊断 采用盆底肌肉刺激仪型号:PHENIX UBS4,法国Electronic Concept Lignon Innovation公司,参数:电流强度0~100mA,电流脉宽50~1 000μs,频率1~400Hz,肌电位灵敏度 1μV,测定以下指标:(1)盆底肌力:Ⅰ类肌力表示阴道收缩维持于阴道最大收缩度>40%保持的最长时间,分为0级(保持0s)、1级(保持 1s)、2 级(保持 2s)、3 级(保持 3s)、4 级(保持 4s)、5级(保持5s或以上)。Ⅱ类肌力表示阴道快速收缩的阴道收缩最大强度>60%重复的次数,分为1级(持续1次)、2级(持续2次)、3级(持续3次)、4级(持续4次)、5级(持续5次或以上)。盆底肌力>3级提示正常[7];(2)阴道压力:将气囊压力探头放置在阴道内,通过压力转化器检测最大收缩压力值。正常参考范围80~150cmH2O(1cmH2O=0.098kPa)[8];(3)肌肉疲劳度:收缩曲线最高端至6s终点的最高端间所产生下降百分比,正常为0%[9]。
1.3 统计学处理 采用SPSS22.0统计软件。计数资料以率表示,组间比较采用χ2检验,组间比较采用秩和检验;计量资料以表示,组间比较采用两独立样本t检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组产妇产后6周POP-Q评分系统各项指标比较剖宫产组 Aa、Ba、Ap、Bp、GH、PB、TVL 与阴道分娩组相比差异均有统计学意义(P<0.05),均优于阴道分娩组;而两组D点水平差异无统计学意义(P>0.05)。见表2。
2.2 两组产妇产后6周POP发生情况比较 剖宫产组阴道前壁脱垂率(45.4%)、阴道后壁脱垂率(32.4%)低于阴道分娩组(85.9%、63.6%),差异有统计学意义(χ2=68.634、36.414,P<0.05);而子宫脱垂率(5.7%)与阴道分娩组(8.1%)比较差异无统计学意义(χ2=0.829,P>0.05)。不同POP脱垂程度上,剖宫产组阴道前壁脱垂、阴道后壁脱垂分度低于阴道分娩组(P<0.05),但两组产妇子宫脱垂分度差异无统计学意义(P>0.05)。见表3。
2.3 两组产妇产后6周SUI发生及盆底评估情况比较两组产妇SUI、阴道压力异常、疲劳度异常、盆底肌力异常发生率比较差异均无统计学意义(P>0.05)。见表4。
3 讨论
研究认为,妊娠、分娩均可引起PFD发生,其中分娩方式与PFD关联性更大[10]。妊娠期由于子宫体逐渐增大,重力作用慢性牵拉、压迫盆底可诱发软组织不同程度损伤;加之激素水平改变,盆底组织胶原代谢发生变化,造成盆底支持结构弱化,进而增加了PFD发生风险。分娩过程中,由于直接机械损害或过度挤压,盆腔组织挤压程度超过耐受范围,可造成盆底肌肉收缩、弹性降低,导致肌肉神经系统损害,进而诱发PFD[11]。鉴于妊娠期即可发生盆底组织损伤,难以避免,故合理选择分娩方式显得尤为重要。

表2 两组产妇产后6周POP-Q评分系统各项指标比较(cm)
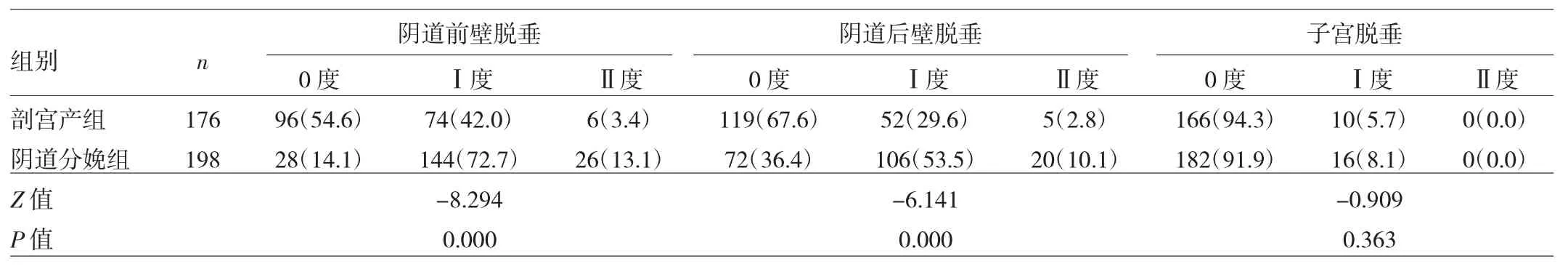
表3 两组产妇产后6周POP发生情况比较[例(%)]

表4 两组产妇产后6周SUI发生率及盆底评估情况比较[例(%)]
本研究中,剖宫产组阴道前壁、后壁脱垂率及分度低于阴道分娩组。分析原因在于:阴道分娩时,胎头经过软产道、骨性产道,产生的挤压与牵拉可影响盆底肌肉、神经组织,程度过大可对盆底支持组织的韧带、结缔组织产生损害,引起盆腔脏器结构移位、改变,甚至导致盆底肌与筋膜损伤严重、断裂,影响盆腔功能[12];或出现肛提肌神经支配、血液供应障碍,进而增加POP发生风险及分度。相比之下,剖宫产可避免上述损伤,对盆底肌肉、神经具有相对保护性作用[13]。而两组产妇子宫脱垂率比较差异无统计学意义,考虑与产妇产次、年龄、观察时间等因素有关。此外,POP-Q评分系统中,D反映子宫脱垂程度;Ap、Bp反映阴道后壁脱垂度;Aa、Ba 反映阴道前壁脱垂度。剖宫产组 Aa、Ba、Ap、Bp、GH、PB、TVL与阴道分娩组相比差异均有统计学意义,均优于阴道分娩组;而两组D点水平差异无统计学意义。客观验证了两种分娩方式对POP的影响。
Ⅰ类肌纤维分布在肛提肌深层,收缩能力持久,不易疲劳;Ⅱ类肌纤维分布在肛提肌浅层,收缩快速敏捷,易疲劳[14]。阴道分娩产生的会阴撕裂、侧切对神经、肌纤维存在损伤,可降低会阴张力。而结合上述理论,剖宫产对盆底肌肉与神经损伤较小[15]。但本研究中,两组产妇SUI、阴道压力异常、疲劳度异常、盆底肌力异常发生率比较差异均无统计学意义。分析认为:阴道分娩导致盆底肌部分去神经支配、阴部神经障碍,该改变在SUI、盆底肌力异常中尤为明显[16]。就整体而言,剖宫产对盆底存在一定损害:腹壁切开缝合、腹肌撕拉、膀胱反折腹膜以及子宫切开等可损伤盆腹腔组织;加之瘢痕形成、筋膜纤维化、盆腹腔粘连将促使盆腹腔动力变化,压力指向盆底肌肉[17],故亦可引起SUI、盆底肌力异常等。此外,上述异常考虑还与膀胱活动度、激素变化等多因素影响盆底组织及胶原异常有关[18]。但相关研究表明,对于阴道分娩产妇,产褥期盆底肌锻炼联合生物反馈电刺激能够改善肌力,减少脱垂,促进远期盆底功能的恢复;且该方式对预防女性近远期盆底功能障碍疾病具有较好效果[19-20]。
综上所述,两种分娩方式下初产妇产后近期子宫脱垂率与分度、SUI发生率无明显差异,但结合POP-Q评分提示,阴道分娩对产后近期盆底功能的影响更大,可加强产褥期锻炼,促进盆底功能恢复。在远期盆底功能及盆底功能干预方面,还有待大样本研究。

