介入栓塞术与开颅夹闭术治疗前交通动脉瘤的疗效比较
林 雄 陆明雄 叶 静 黄海常
(广西百色市人民医院神经外科,百色市 533000)
前交通动脉瘤是颅内动脉瘤的一种,其解剖结构以及血流动力学特点复杂,并发症发生率以及致残致死率较高,治疗难度大,对患者的生命造成严重威胁[1]。目前临床上治疗主要以外科手术为主,其中包括开颅夹闭术和介入栓塞术。传统开颅夹闭术疗效差,术后并发症多,影响患者的预后。随着医学影像技术的不断发展,介入栓塞术逐渐被广泛应用于临床治疗中[2]。本文对比分析介入栓塞术与开颅夹闭术治疗前交通动脉瘤的治疗效果。现报告如下。
1 资料和方法
1.1 临床资料 选取2014年1月至2018年3月于百色市人民医院治疗的前交通动脉瘤患者48例,经临床和影像学(CT、MRI)检查均确诊为前交通动脉瘤,患者均表现为蛛网膜下腔出血,不同程度的头部剧烈疼痛、呕吐、意识障碍。排除既往有开颅手术史、严重脏器衰竭、凝血功能障碍、动脉瘤手术史者。采用随机数字表法分为观察组和对照组,每组24例。其中观察组男13例,女11例,年龄52~74(63.09±7.12)岁;动脉瘤直径为2~20(5.44±1.25)mm;Hunt-Hess分级:Ⅱ级1例,Ⅲ级11例,Ⅳ级12例;合并内科疾病:冠心病3例,糖尿病5例,高血压2例。对照组男14例,女10例,年龄51~73(63.12±7.08)岁;动脉瘤直径为2~19(5.38±1.11)mm;Hunt-Hess分级:Ⅱ级1例,Ⅲ级10例,Ⅳ级13例;合并内科疾病:冠心病4例,糖尿病6例,高血压4例。两组患者性别、年龄、动脉瘤直径、Hunt-Hess分级等一般资料比较,差异无统计学意义(P>0.05),具有可比性。患者家属知情同意并签署知情同意书,本研究经医院伦理学委员会批准。
1.2 手术方法 对照组给予开颅夹闭术治疗:入室后麻醉,常规消毒、铺巾后进行手术,入路点为翼点,开颅后切开蛛网膜并分离侧裂,由颈内动脉向交叉处逐步分离出双侧大脑前动脉A1、A2段,明确瘤体、瘤颈后给予夹闭[3]。观察组给予介入栓塞术治疗:入室后麻醉,常规消毒、铺巾后进行手术,引导导管内置入低分子肝素,微导丝辅助微导管超选动脉瘤,并成功置入弹簧圈,若患者的瘤颈较宽,弹簧圈无法在瘤内停留,则选用释放支架覆盖瘤颈,再次置入弹簧圈进行栓塞[4]。
1.3 观察指标 采用Hunt-Hess 分级法对动脉瘤性蛛网膜下腔出血的临床状态进行分级,其中无症状或仅有轻微头痛、轻度颈强直,神经功能无缺损者为Ⅰ级;有中、重度头痛以及颈强直,同时兼有颅神经麻痹、神经功能缺损者为Ⅱ级;患者表现为嗜睡或意识障碍,伴有轻微的灶性神经功能缺损为 Ⅲ级;表现为木僵,中、重度偏侧麻痹,同时伴有早期去脑强直和自主神经系统功能紊乱者为Ⅳ级;患者表现为深度昏迷且去大脑强直,处于濒死状态为Ⅴ级[5]。格拉斯哥预后评分(Glasgow Outcome Scale,GOS评分)。1分:死亡状态;2分:植物生存;3分:重度残疾,日常生活需要照料;4分:轻度残疾,可以在保护下工作和生活;5分:虽然有轻度缺陷,但是恢复良好的正常生活。临床疗效评价。痊愈:患者治疗后影像学检查显示病灶基本消失,恢复正常工作与生活,无新的神经系统损伤症状发生;有效:治疗后影像学检查显示病灶缩小,临床症状改善,病情稳定,但是有新的神经系统损伤;无效:治疗后影像学显示病灶未缩小,临床症状无改善,甚至加重,且有严重的神经系统损伤出现。总有效率=(痊愈+有效)例数/总例数×100%。
1.4 统计学方法 采用SPSS 22.0软件处理数据,计量资料以均数±标准差(x±s)表示,组间比较行t检验;计数资料以例数(n)或百分率(%)表示,组间比较采用χ2检验;等级资料比较采用秩和检验,以P<0.05为差异有统计学意义。
2 结 果
2.1 临床疗效对比 治疗后观察组临床疗效优于对照组(u=2.538,P=0.011);观察组总有效率为95.83%,高于对照组的75.00%,两组比较,差异有统计学意义(χ2=11.111,P<0.001)。见表1。

表1 两组患者临床疗效比较 [n(%)]
2.2 Hunt-Hess分级比较 治疗后观察组Hunt-Hess分级优于对照组,差异有统计学意义(u=2.671,P=0.008)。见表2。

表2 两组患者治疗后Hunt-Hess分级比较 [n(%)]
2.3 GOS评分比较 治疗后观察组GOS评分优于对照组,差异有统计学意义(u=2.461,P=0.014)。见表3。

表3 两组患者治疗后GOS评分比较 [n(%)]
2.4 术后并发症情况比较 术后观察组并发症发生率显著低于对照组,差异有统计学意义(P<0.05)。见表4。
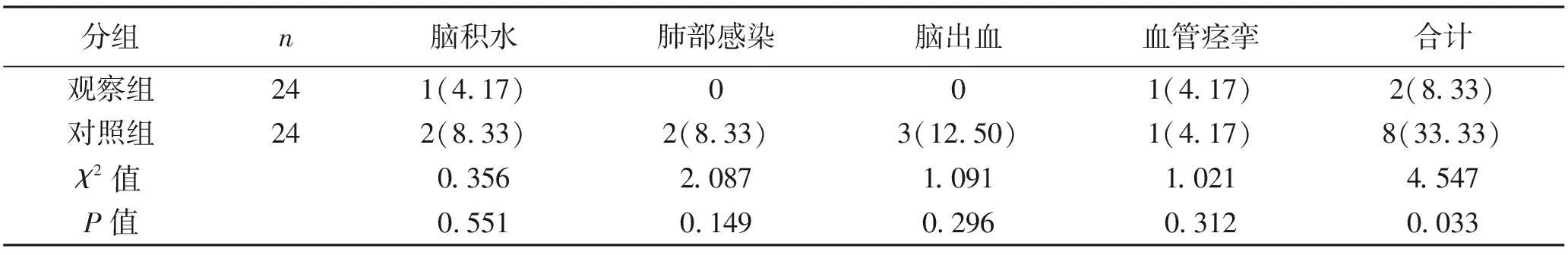
表4 两组患者术后并发症发生情况比较 [n(%)]
3 讨 论
前交通动脉是指连通双侧大脑半球的动脉,是血流平衡和代偿的重要通道,此位置发生的动脉瘤称之为前交通动脉瘤,该部位的解剖结构和血流动力学特点复杂,与毗邻组织的解剖结构关系密切,而且与下丘脑、视交叉等部位联系紧密,周围神经和血管分布复杂,增加了手术治疗的难度。开颅夹闭术是指开颅明确患者的动脉瘤位置后给予夹闭,缓解患者因为颅内动脉瘤压迫所造成的神经系统损伤,从而改善患者的临床症状。动脉瘤的血供被切断,病灶逐渐缩小,最终达到治疗的目的。但是传统开颅夹闭术的局限性较多,术后血管痉挛、脑积水、动脉瘤破裂的发生率较高,威胁患者生命[6]。而血管内介入栓塞术是治疗颅内动脉瘤的新型手术方法,动脉穿刺置入微导管后放置合适的、柔韧性强的弹簧圈,阻断颅内动脉瘤的血液供应,降低动脉瘤破裂的危险,提高了手术治疗的安全性。
近年来随着微创和医学影像学技术的不断发展,脑血管栓塞术在临床上的应用取得了长足的进步,应用较为广泛。血管内介入栓塞术主要是利用特殊的导管系统,将三维弹簧圈置入病灶的动脉腔内,有效保留了载瘤动脉,并且是在血管内进行的介入操作,可减小对脑血管的损伤,有效保护了脑病灶周围的组织结构,避免了脑水肿的发生。本研究显示介入栓塞术治疗的患者GOS评分、Hunt-Hess分级均有显著改善(P<0.05),介入栓塞术治疗可提高临床疗效,促进患者功能的恢复。
本研究中观察组患者的术后并发症发生率仅为 8.33%,较开颅夹闭术治疗的患者显著降低(P<0.05),说明介入栓塞术治疗前交通动脉瘤安全性更高。这主要是由于传统开颅夹闭术在手术过程中需要牵拉和刺激血管,血管痉挛的发生率提高,在分离处理外侧裂、压迫脑组织时容易导致脑水肿的发生。如果患者出现蛛网膜粘连则容易引发脑脊液吸收循环障碍,使患者出现脑积水;此外脑组织长时间暴露在空气中,颅内感染的发生率增高;若影响到载瘤动脉的血供,则可能导致脑梗死的发生[7]。
术后积极处理并发症是促进患者康复的重要保证。血管痉挛、脑缺血是术后面临的最大问题,甚至部分患者术前正常生活,但是术后也会出现脑梗死,造成偏瘫,失去生活自理能力。因此要注意以下几点:(1)手术过程中尽量减少血管刺激,可用罂粟碱棉片对载瘤动脉进行湿敷,能有效防止血管痉挛;(2)术后积极施行3H[高血压(hypertension)、高血容量(hypervolemia)和血液稀释(hemodilution)]疗法,通过扩容促进血黏度降低和脑灌注压升高,从而改善脑循环,纠正脑供血不足和脑缺血损害;(3)静脉滴注尼莫地平抑制细胞外Ca2+内流和血管平滑肌收缩,选择性地扩张脑血管;(4)整个住院过程要持续给氧,纠正水电解质平衡。
综上所述,介入栓塞术治疗前交通动脉瘤可提高临床疗效,促进患者恢复,降低术后并发症发生率,值得推广应用。

