妊娠期甲状腺功能异常与妊娠期糖尿病、高血压的患病风险分析
许 波 江碧薇 袁雪蓉 陈 媛
广东省惠州市妇幼保健计划生育服务中心(516001)
妊娠期糖尿病(GDM)和妊娠期高血压疾病(HDP)是威胁母婴健康安全的严重妊娠并发症[1-2];妊娠期甲状腺功能异常主要包括甲状腺功能亢进、亚临床甲状腺功能亢进、甲状腺功能减退、亚临床甲状腺功能减退、低T4血症及甲状腺自身免疫过氧化物酶抗体(TPO)阳性等[3]。目前研究均集中于妊娠合并甲减及甲亢与GDM、HDP的关系[4],国内尚无大样本研究妊娠期甲状腺功能异常与GDM、HDP患病风险关系。本研究观察妊娠期不同甲状腺功能状态孕妇的GDM和HDP发病情况,探讨妊娠期甲状腺功能异常与GDM、HDP发生风险,为妊娠并发症的早期防治提供依据。
1 资料和方法
1.1 研究对象
收集2016年6月—2018年6月本院产科常规体检的孕妇600例作为研究对象。纳入标准:①孕前无高血压、糖尿病、内分泌疾病、血栓栓塞及严重胃肠道、心、肺及肝脏慢性疾病;②无甲状腺疾病及自身免疫性疾病;③平素饮食碘摄入充足;④相关资料数据完整。排除标准:①孕前患有自身免疫性疾病及甲状腺疾病;②不良饮食习惯;③有服用左旋甲状腺素及其他抗甲状腺药物史;④孕前血糖异常、高血压、血脂异常疾病史及治疗史;⑤不配合本研究者。妊娠期高血压病诊断标准参照文献[5],GDM诊断标准参照文献[6],妊娠期甲状腺疾病诊断标准参照文献[7]。依据上述标准将纳入者分为正常组(300例)、甲亢组(40例,包括亚临床甲亢)、甲减组(120例)、亚临床甲减组(140例,包括低T4血症);所有孕妇年龄(31.5±3.6)岁(22~41岁),孕周(34.2±2.4)周(26~40周);初产妇360例,经产妇240例;体质指数23.4±3.2kg/m2。该研究经本院伦理委员会审核并批准,所有研究对象均签署知情同意书。
1.2 资料收集
回顾性收集病例资料,由专人负责查询和记录孕妇相关资料,主要包括:①产妇一般人口学资料;②糖代谢指标,空腹血糖水平(FPG)、餐后2h葡萄糖水平(2hPG)、糖化血红蛋白(HbA1c)、胰岛素抵抗指数(HOMA-IR);③高血压相关指标,甘油三酯(TG)、胆固醇(TC)、低密度脂蛋白(LDL)、高密度脂蛋白(HDL)、SBP、DBP、24h尿蛋白等。孕妇清晨空腹静脉血分离血清送检,游离T4、T3、总T4、总T3、甲状腺球蛋白抗体(TGAb)、促甲状腺素受体自身抗体(TRAb)、TSH和TPOAb试剂盒购自美国雅培公司,应用全自动化学发光法免疫分析仪检测。批内和批间变异均<6%。24h尿蛋白采用免疫比浊法检测。
1.3 统计学方法

2.结果
2.1 不同妊娠期甲状腺功能状况GDM、HDP患病情况
功能正常组的GDM、HDP患病率最低,亚临床甲减组的GDM患病率最高,甲减组的HDP患病率最高,各组GDM、HDP患病率存在差异(P均<0.01),见表1。

表1 妊娠期不同甲状腺功能组GDM、HDP患病情况比较[例(%)]
2.2 各组孕妇糖代谢指标比较
各组FPG、2hPG、HOMA-IR、HbA1c等糖代谢指标水平存在差异,甲减组与亚临床甲减组高于甲状腺功能正常组与甲亢组(均P<0.01),见表2。
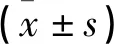
表2 各组孕妇糖代谢指标比较
a与功能正常组比较b与亚临床甲减组比较c与甲减组比较d与甲亢组比较P<0.05
2.3 各组妊娠高血压指标比较
各组TG、TC、HDL、SBP、DBP及24h尿蛋白水平存在差异,甲减组与亚临床甲减组水平均高于其余两组(均P<0.05);LDL水平无差异(P>0.05),见表3。
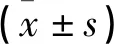
表3 各组妊娠高血压指标比较
a与功能正常组比较b与亚临床甲减组比较c较甲减组比较d与甲亢组比较P<0.05
2.4 各组孕妇GDM、HDP患病率相关性
通过Spearman相关分析显示,亚临床甲减组孕妇与GDM、HDP患病率均呈正相关(均P<0.05),见表4。

表4 各组GDM、HDP患病相关性分析
2.5 各组孕妇GDM、HDP 患病风险
甲减组、亚临床甲减组孕妇GDM发生风险是甲状腺功能正常孕妇的3.0和3.7倍(P<0.05);甲减组、亚临床甲减组孕妇HDP发生风险是甲状腺功能正常孕妇的1.4和1.8倍(P<0.05)。见表5。

表5 各组孕妇GDM、HDP的患病风险比较
3 讨论
糖化血红蛋白常作为评价糖尿病长期控制的指标。本次研究显示,不同甲状腺功能状态孕妇糖代谢指标水平存在差异,甲减孕妇与亚临床甲减孕妇水平高于功能正常及甲亢状态孕妇,表明妊娠期甲状腺功能减退易导致血糖水平升高,增加胰岛素抵抗,提示甲状腺功能减退可增加糖尿病的患病风险,与朱雨霏[8]、杨帅[9]等研究结果一致。有研究表明[10-12],甲状腺功能减退与糖耐量受损程度相关,可增加胰岛素抵抗,胰岛素抵抗可导致血糖升高,增加GDM的发生,并引起一系列并发症。
胰岛素抵抗可导致脂代谢异常[13],本研究中不同甲状腺功能状态孕妇脂类代谢指标存在差异,甲减与亚临床甲减孕妇水平均高于功能正常与甲亢状态孕妇,表明妊娠期甲状腺功能亢进易导致TG、TC、HDL水平下降,甲状腺功能减退易导致TG、TC、HDL水平上升,与黄贤恩[14]等研究一致。甲亢时,甲状腺素水平的升高导致肝脂酶的活性变强,使HDL水平下降,高水平的甲状腺素继而强化儿茶酚胺等物质作用,促进体内脂肪分解,激化脂蛋白酯酶活性,加速其对TG分解,引起TG水平显著下降[15];甲减时,甲状腺素的合成、分泌受阻,导致脂类不能有效及时降解,从而引起体内TG、TC、HDL水平上升[16],与本次研究结果一致。
目前TSH与妊娠期高血压的关联机制尚不清楚,可能与以下原因有关:①甲状腺激素(TH)不足时可引起肾小球滤过率(GFR)降低、肾血流量(RPF)减少、肾小球结构改变,从而增加肾小球滤过膜的通透性,增加尿蛋白的丢失,而尿蛋白的增加可引起血压升高[17];②甲状腺功能减退或亚临床甲状腺功能减退引起内皮细胞功能障碍,导致一氧化氮等舒血管物质浓度减少,损坏了血管的舒张功能[18];③甲状腺激素具有调节心血管的功能,当甲状腺功能减退时,全身血管阻力增加引起血压升高;④甲状腺功能减退可引起肾血管扩张因子如血管内皮生长因子(VEGF)减少,引起高血压、蛋白尿等不良反应[19]。本次研究结果发现,甲减与亚临床甲减孕妇的SBP、DBP及24h尿蛋白水平均高于功能甲状腺功能正常与甲亢孕妇。表明甲状腺功能减退易导致血压及24h尿蛋白水平升高,增加了尿蛋白的发生率,进一步对肾脏等靶器官造成严重损害[20]。因此,对甲状腺功能减退的妊娠期高血压患者,应密切注意尿蛋白水平的变化。
本次研究结果显示,妊娠期不同甲状腺功能孕妇GDM、HDP患病率存在差异,其中,亚临床甲减状态孕妇GDM患病率最高,甲减状态孕妇HDP患病率最高;甲状腺功能异常与GDM、HDP患病率相关分析表明,亚临床甲减与GDM、HDP的患病率均呈正相关关系;甲减组、亚临床甲减组孕妇GDM发生风险是功能正常孕妇的3.026和3.699倍,甲减组、亚临床甲减组孕妇HDP发生风险是功能正常孕妇的1.449和1.828倍。以上表明,甲减与亚临床甲减孕妇与发生临床GDM、HDP密切相关,为高危影响因素,与Fatima[21]、沈艳[22]等研究一致。有研究表明[23-24],甲状腺功能减退可影响妊娠期孕妇糖脂代谢,影响胆固醇代谢,导致孕妇GDM、HDP发展。综上所述,妊娠期甲状腺功能异常,尤其是甲减及亚临床甲减孕妇,发生GDM、HDP风险可能性较大,需引起产科医生重视。

