合肥地区人群甲状腺自身抗体特点及其影响因素研究
张亚琴,陈明卫,2*,王佑民,邓大同,陈婷婷,杨芳,3
碘是甲状腺合成甲状腺激素的重要原料之一,机体长期摄入过量碘或缺乏碘均可导致甲状腺组织出现淋巴细胞浸润、甲状腺自身抗体滴度增高以及甲状腺功能的改变[1]。甲状腺自身抗体主要包括甲状腺过氧化物酶抗体(TPOAb)和甲状腺球蛋白抗体(TgAb),是甲状腺自身免疫的标志。有研究表明,碘摄入过量会诱导抗甲状腺抗体的产生[2]。既往流行病学调查和动物实验研究均显示:碘摄入过量与自身免疫甲状腺疾病(AITD)的发生和甲状腺自身抗体的产生明显相关,且减少碘摄入量会使自身免疫性甲状腺炎(AIT)发病率下降[3-5]。合肥地区地处江淮分水岭,既往属于碘缺乏地区,在防治碘缺乏病过程中已经历了1994年全面食盐加碘以及2012年下调食盐加碘量两个阶段。最新的调查结果显示,合肥市区8~10岁学龄儿童中仍普遍存在碘摄入过量问题[6]。本研究旨在调查目前合肥地区人群甲状腺自身抗体特点及其影响因素,特别关注甲状腺自身抗体与碘营养状况之间的相关关系,以期为合肥地区AITD人群的临床防治提供指导。
1 对象与方法
1.1 研究对象 根据“甲状腺疾病和糖尿病全国调查(TIDE)”项目组制定的操作手册,采用整群抽样横断面调查方法,于2017年1—2月,选取合肥市包河区2 784例年龄>18岁的常住居民(居住时间≥6个月)作为研究对象,包括常青街道居民(代表合肥市区)1 425例,大圩镇居民(代表农村)1 359例。纳入标准:经75 g口服葡萄糖耐量试验(75 g-OGTT)诊断为糖耐量正常,未服用任何降糖药物;患有脂代谢异常和高血压,服用调脂、降压药物剂量至少稳定3个月以上。排除标准:有甲状腺疾病史;近半年服用过含碘的药物;近3个月内接受过造影剂检查;近1周进食高碘食物;妊娠期或哺乳期妇女;未完成问卷调查和静脉血样、尿样的采集。根据纳入、排除标准,共剔除191例研究对象,最终纳入2 593例研究对象。研究对象均知情同意。
1.2 分组 根据甲状腺自身抗体结果(TPOAb阳性指 TPOAb>34.0 U/L,TgAb 阳 性 指 TgAb>50.0 U/L), 将2 593例研究对象分为3组:TPOAb、TgAb双阳性组(抗体+/+组)177例,TPOAb、TgAb任一阳性组(抗体+/-组)231例,TPOAb和TgAb双阴性组(抗体-/-组)2 185例。
1.3 研究方法 促甲状腺激素(TSH)、TPOAb、TgAb检测采用电化学免疫荧光法(Cobas 601分析仪);尿碘检测采用Sandell-Kolthoff反应为基础的过硫酸铵方法测定(试剂盒购自中国疾病控制中心),以尿碘中位数(MUI)表示,依据国际组织推荐的人群尿碘状况评定标准进行判定[7],MUI<100 μg/L为碘缺乏,100~199 μg/L为理想碘营养状态(碘适宜状态),200~299 μg/L为超足量,≥300 μg/L为碘过量。甲状腺B超检查由经过培训的技师操作,使用统一型号的B超机(美国GE公司,型号为LOGIOα100,探头分辨率7.5 Hz),记录甲状腺侧叶及峡部的前后、上下、左右径(mm),甲状腺体积(TV)=0.479×甲状腺每一侧叶的长(mm)×甲状腺每一侧叶的宽(mm)×甲状腺每一侧叶的厚(mm),左右两侧叶体积与峡部体积之和为甲状腺总体积。
收集研究对象性别、年龄,所有研究对象禁食10 h后于次日8:00~9:00测量身高、体质量、计算体质指数(BMI)、收缩压(SBP)、舒张压(DBP)、腰围(WC)。在留取晨尿以及空腹静脉血后,行75 g-OGTT,抽取服糖后2 h静脉血,测定空腹血糖(FPG)以及餐后2 h血糖(2 h PG)。糖化血红蛋白(HbA1c)检测采用高压液相色谱法。
采用全自动生化分析仪(MODULE P800,瑞士罗氏公司)测定血糖血脂。其中血糖检测采用葡萄糖氧化酶法,三酰甘油(TG)和总胆固醇(TCHO)检测采用酶法,高密度脂蛋白胆固醇(HDL-C)和低密度脂蛋白胆固醇(LDL-C)检测采用直接法。
1.4 统计学方法 采用Excel 2013进行数据汇总,应用SPSS 16.0统计软件进行统计分析。符合正态分布的计量资料以(±s)表示,多组间比较采用单因素方差分析;非正态分布计量资料以〔M(P25,P75)〕表示,3组间比较采用Wilcoxon检验,Bonfferoni法校正α后(α'),再用Mann-WhitneyU检验进一步进行两两比较;计数资料比较采用χ2检验。应用多因素Logistic回归分析了解甲状腺自身抗体与尿碘水平及其他因素的相关性。以P<0.05为差异有统计学意义。
2 结果
2.1 甲状腺自身抗体阳性率及尿碘情况 2 593例研究对象中,TPOAb单阳性者248例(9.6%),TgAb单阳性者307例(11.8%),TPOAb及TgAb双阳性者177例(6.8%),TPOAb或TgAb任一阳性者231例(8.9%),TPOAb及TgAb双阴性者2 185例(84.3%)。MUI为10.07~1 932.33 μg/L,中 位 数 为 208.59 μg/L;MUI<100 μg/L 的 尿 样 占 11.0%(284/2 593),100~199 μg/L的尿样占36.0%(935/2593),200~299 μg/L及 ≥ 300 μg/L的 尿 样 分 别 占 26.3%(682/2 593)和26.7%(692/2 593)。
2.2 不同性别、年龄甲状腺自身抗体阳性率比较 女性TPOAb、TgAb的阳性率均高于男性,差异有统计学意义(P<0.001);<60岁和≥60岁TPOAb和TGAb的阳性率比较,差异无统计学意义(P>0.05,见表1)。
2.3 3组观察指标比较 3组性别、年龄比较,差异有统计学 意 义(P<0.001);3组 BMI、SBP、DBP、WC、FPG、2 hPG、HbA1c、TCHO、HDL-C、LDL-C、TG比较,差异均无统计学意义(P>0.05)。抗体+/+组、抗体+/-组女性比例高于男性,差异有统计学意义(χ2=41.243,P<0.001;χ2=49.622,P<0.001);抗体-/-组女性比例低于男性,差异有统计学意义(χ2=10.043,P=0.002);抗体+/-组年龄高于抗体-/-组,差异有统计学意义(Z=-3.182,P=0.001,见表2)。
2.4 3组TSH、MUI、TV比较 3组TSH、TV比较,差异有统计学意义(P<0.001);3组MUI比较,差异无统计学意义(P>0.05)。抗体+/+组TSH、TV大于抗体+/-组、抗体-/-组,抗体+/-组TSH、TV大于抗体-/-组,差异有统计学意义(P<0.05,见表3)。
2.5 甲状腺自身抗体多因素Logistic回归分析 以甲状腺自身抗体为因变量(赋值:抗体+/+=1,抗体+/-=2,抗体-/-=3),以性别(男=0,女=1)、年龄(连续变量)、TSH(连续变量)、MUI(连续变量)、TV(连续变量)为自变量,进行多因素Logistic回归分析,结果显示,性别、TSH、TV是甲状腺自身抗体的影响因素(P<0.05,见表4)。

表1 不同性别、年龄甲状腺自身抗体阳性率比较〔n(%)〕Table 1 Comparison of the prevalence of positive thyroid autoantibodies in adult participants by sex and age
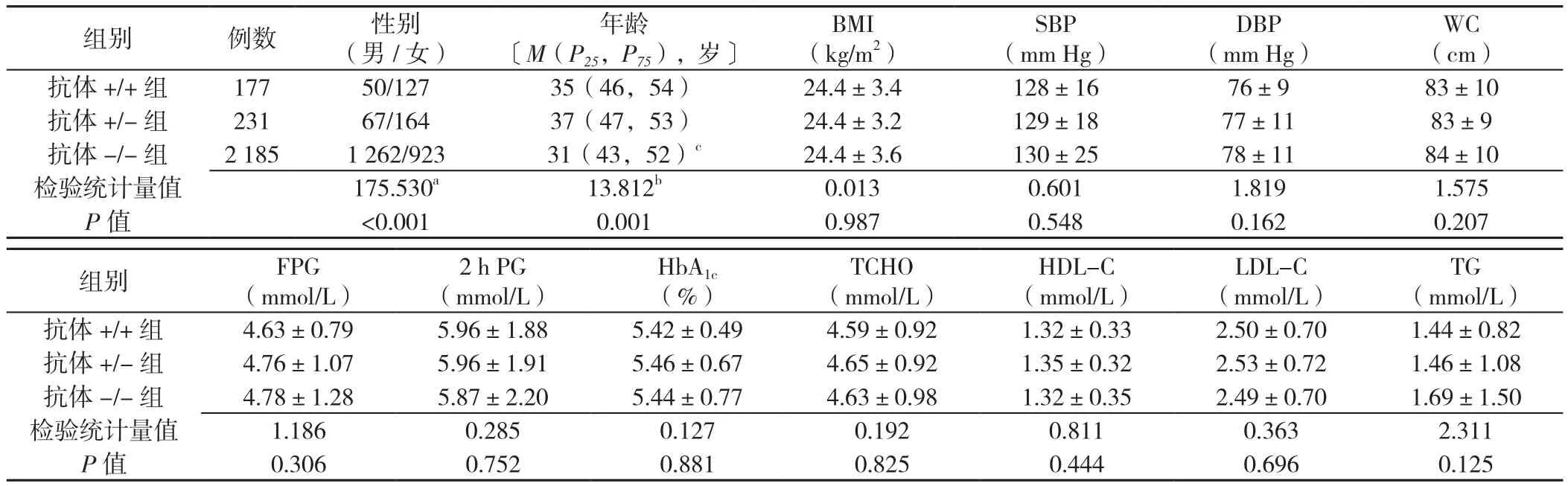
表2 3组部分观察指标比较Table 2 Comparison of part of observation indicators of three groups

表3 3组TSH、MUI和TV比较〔M(P25,P75)〕Table 3 Comparison of thyroid-stimulating hormone,urinary iodine iodine,and thyroid volume of 3 groups
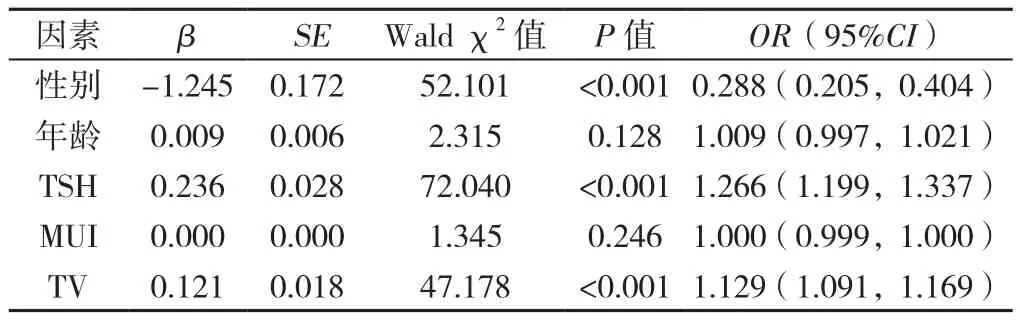
表4 影响甲状腺自身抗体阳性的多因素Logistic回归分析Table 4 Multivariate Logistic regression analysis of the influencing factors for positive thyroid autoantibodies
3 讨论
自1994年起,我国立法推行普遍食盐碘化以防治碘缺乏病(IDD),至今历时23年,IDD得到了有效控制[8]。但随着研究的进展,碘摄入过量对健康的危害和影响也逐渐显现出来,引起社会的广泛关注。2011年我国发布了食品安全国家标准《GB26878-2011食用碘盐含量》,授权各省根据人群实际碘营养水平,选定适合本地的食用碘盐含量平均水平[9]。2012-03-15,综合相关专家意见,安徽省开始实施新碘盐政策,将食用碘盐含量标准从(35±15)mg/kg下调为25 mg/kg(±30%)。MUI是评价人群碘营养水平的主要指标,WHO提出的儿童及成人理想的MUI范围为100~200 μg/L。国内前瞻性研究结果显示,碘超足量和碘过量可导致AITD发病率分别增加4.4倍和5.5倍,亚临床甲状腺功能减退症发病率分别增加11.3倍和12.6倍[10]。单忠艳等[11]研究也表明碘超足量和碘过量地区甲状腺功能减低症和AIT的患病率明显增加。目前临床多通过检测血清中的TPOAb和TgAb诊断AIT。流行病学资料显示,绝大多数甲状腺自身抗体阳性人群的甲状腺功能是正常的[12]。由于AIT的发病与碘营养状态具有明显的地域特点,因此调查目前合肥地区人群中甲状腺自身抗体阳性影响因素,特别与碘营养状况之间的相关关系,将有助于为本地区AIT人群临床防治提供指导,初步了解该类人群是否需要进一步限制碘的摄入量。
本研究结果显示,合肥地区18岁以上成人中MUI为208.59 μg/L,碘适宜状态人群约为36.0%,而碘超足量及碘过量人群分别占26.3%和26.7%,提示安徽省实施新碘盐政策5年来,合肥地区成人中仍普遍存在碘摄入过量问题;TPOAb和/或TgAb阳性总检出率为29.4%,其中TPOAb 和TgAb单一阳性率分别为9.6%和11.8%。目前尚缺乏实施新碘盐政策对合肥地区人群中甲状腺自身抗体阳性率变化的前瞻性队列随访资料。一项基于2010年中国东部和中部地区的10个城市的调查结果显示,人群中平均的MUI为205 μg/L,甲状腺自身抗体TPOAb 和TgAb阳性率分别为11.5% 和12.0%[13]。本调查MUI及甲状腺自身抗体阳性结果与上述研究基本一致。提示在碘营养状态相似的地区人群中,甲状腺自身抗体阳性率大体近似。
众所周知,甲状腺激素可影响人体的脂质、血压及葡萄糖代谢。既往研究表明,甲状腺功能障碍尤其是临床/亚临床甲状腺功能减退症的患者中,代谢综合征发病率显著高于正常受试者[14]。但也有研究发现,除了WC之外,并未发现代谢综合征其他组分和甲状腺功能障碍之间有相关关系[15-16]。TAMER等[17]认为甲状腺自身免疫状态对血脂和腹型肥胖的形成有一定影响,且该效应不依赖于血液中甲状腺激素水平的变化,甚至有国内学者提出TPOAb、TgAb的显著升高是代谢综合征高发的标识[18]。本研究结果发现不同甲状腺抗体阳性组间BMI、血压、WC、血脂及血糖均无统计学差异。SIEMINSKA等[19]将甲状腺功能正常的女性分为甲状腺自身抗体阳性组和甲状腺自身抗体阴性组进行比较,结果发现两组间代谢综合征的患病率相似(48.68%比46.15%),且 BMI、WC、腰臀比(WHR)、血脂、血糖、胰岛素抵抗指数(HOMA-IR)、游离甲状腺素、收缩压、舒张压均无统计学差异。
SUNDICK等[2]曾报道,碘摄入量与甲状腺自身抗体的产生相关。而在本次调查中,抗体+/+组、抗体+/-组及抗体-/-组之间尿碘MUI并无统计学差异,多因素Logistic回归分析亦显示,尿碘水平与甲状腺自身抗体的产生没有明显相关性,表明合肥地区人群目前的碘营养状态与甲状腺自身抗体阳性状态没有显著相关关系,这与国内王新玲等[20]的报道相似。MOULOPOULOS等[21]发现,MUI在 200~500 μg/L 时,稳定的碘摄入量不会引起AIT发病率增加。合肥地区人群碘摄入量大多在此范围,这也可以部分解释本研究中MUI与甲状腺自身抗体阳性缺乏相关性。此外,本研究发现,女性甲状腺自身抗体阳性率显著高于男性,与其他学者研究结果相似[1]。可能与女性性激素的周期性变化、女性对自身免疫性疾病的易感性及对细胞免疫和体液免疫均存在较高的应答反应有关[22-23]。
本研究结果还显示,抗体+/+组的TSH水平、甲状腺体积均显著大于抗体-/-组,同时抗体+/+组TSH、TV也均大于抗体+/-组。多因素Logistic回归分析表明,TSH水平、TV与甲状腺自身抗体之间存在密切相关关系。在AIT中,甲状腺自身抗体通过免疫介导机制引起甲状腺细胞的破坏,甲状腺功能受损,三碘甲状腺原氨酸、甲状腺素水平降低,经负反馈刺激TSH升高,继而刺激甲状腺细胞增生,导致甲状腺肿大。
本研究还发现,尽管抗体+/-组年龄高于抗体-/-组,但抗体+/+组年龄与抗体-/-组差异无统计学意义。多因素Logistic回归分析结果也显示年龄与甲状腺自身抗体没有明显相关性,提示年龄可能不是甲状腺自身抗体阳性的影响因素。李玉姝等[12]发现,即使是甲状腺功能正常者,一旦TPOAb和/或TgAb阳性,其抗体多会持续存在,阳性维持率达79.35%和73.46%,特别是抗体浓度越高其自发消失的可能性越小。这也提示甲状腺自身抗体产生的风险可能并不会随着年龄的变化而变化,而主要与自身免疫损伤有关。
总之,合肥地区成人中MUI为208.59 μg/L,普遍存在碘摄入过量问题。该地区人群甲状腺自身抗体阳性的检出率达29.4%,TPOAb和TgAb单一阳性率分别为9.6%和11.8%。女性TPOAb、TGAb的阳性率高于男性,并且性别、TSH水平、TV均为甲状腺自身抗体的影响因素,尿碘水平与甲状腺自身抗体产生没有明显的相关性。由于本研究仅为横断面调查,难以明确进一步限制碘盐摄入会对甲状腺自身抗体阳性产生何种影响。期待在后续研究中,完善甲状腺激素的检测,进行长期随访,进一步探讨甲状腺抗体、尿碘与甲状腺激素之间的关系。本调查结果将为未来在安徽省开展更大规模的相关调查研究提供参考。
作者贡献:张亚琴进行研究设计与实施、资料收集整理、撰写论文并对文章负责;陈婷婷、杨芳进行资料收集和整理;陈明卫、王佑民、邓大同进行质量控制及审校。
本文无利益冲突。

