体素内不相干运动与动态增强对乳腺癌免疫组化指标的预测价值
余哲歆,刘进康,周晖,黎格,冯雅博
1.中南大学湘雅医院放射科,湖南长沙 410008;2.湘雅常德医院放射科,湖南常德 415000;
乳腺癌是女性最常见的恶性肿瘤之一,近年发病率逐渐上升[1]。乳腺癌的研究逐步由宏观走向微观,免疫组化指标雌激素受体(estrogen receptor,ER)、孕激素受体(progesterone receptor,PR)、增殖细胞核抗原(Ki-67 antigen,Ki-67)、原癌基因人类表皮生长因子受体-2(human epidermal growth factor receptor 2,HER-2)、P53基因与其发生、增殖、凋亡相关,其所决定的组织病理学表现是影像学表现的基础,可以通过多模态MRI间接反映乳腺癌免疫组化指标的结果[2]。本研究以MRI体素内不相干运动(intravoxel incoherent motion,IVIM)及动态增强扫描(dynamic contrast enhancement,DCE)预测上述指标的表达情况,为乳腺癌的诊疗方法及疾病预后提供更多的依据和信息。
1 资料与方法
1.1 研究对象 前瞻性收集2015年5月—2017年6月湘雅医院临床乳腺肿块患者87例,该研究获得中南大学湘雅医院伦理委员会同意,所有患者扫描前经患者本人同意并签署知情同意书。
1.2 仪器与方法 采用GE Signa HDx 3.0T超导型MR扫描仪和8通道双侧乳腺专用相控阵表面线圈。受检者取俯卧位,双乳自然垂悬于线圈内。扫描序列:①短时间反转恢复序列(short time invertion recovery,STIR):TR 8200 ms,TE 34.2 ms,层厚4.0 mm。②T1WI:TR 400 ms,TE 7.3 ms,层厚4.0 mm。③IVIM:B值分别取0、50、100、200、300、400、500、600、700、800、900、1000、1100、1200 s/mm2,TR 6 000 ms,TE 66.1 ms,层厚4.0 mm,间隔1.0 mm,翻转角90°,矩阵64×64,视野(FOV)35 cm,激励次数4.00,扫描时间15 min 48 s。④动态增强扫描,TR 4.5 ms,TE 2.1 ms,层厚1.4 mm,间隔-0.7 mm,翻转角14°,矩阵448×320,FOV 35cm,激励次数0.71,扫描时间每组1 min 1 s。对比剂采用钆贝葡胺Gd-BOPTA(gadobenate dimeglumine)注射液,剂量0.2 mmol/kg,流速3.0 ml/s,高压注射器开始注药后立即进行连续扫描8期。
1.3 图像后处理 将IVIM原始数据导入GE ADW 4.4后处理工作站,由3位乳腺组高年资放射科医师利用双指数IVIM模型进行后处理测得IVIM参数标准表观扩散系数(ADC)、慢表观扩散系数(D)、快表观扩散系数(D*)和灌注相关体积分数(f),并获得时间-信号强度曲线(time-intensity curve,TIC),分为流入型、平台型和流出型。感兴趣区(ROI)的选择尽量避免坏死、液化、钙化、囊变、出血及血管走行区,ROI均在60~80 mm2,勾画3个ROI,结果取平均值。
1.4 免疫组化指标阳性判断标准
1.4.1 ER、PR阳性判断标准 根据《美国临床肿瘤学会与美国病理医师协会乳腺癌激素受体免疫组化检测指南》[3]说明,乳腺癌ER及PR阳性表达于癌组织细胞核,呈棕黄色颗粒,其阳性细胞所占细胞总数的比例≥1%计为阳性,其阳性细胞所占细胞总数的比例<1%计为阴性。
1.4.2 HER-2阳性判别标准 人表皮生长因子HER-2阳性表达于癌组织细胞膜,癌细胞膜呈棕黄色,其结果分为(-)~(+++)[4-5],结果判读标准(按每张切片计):(-):无染色或≤10%的浸润癌细胞呈现不完整的、微弱的细胞膜染色;(+):>10%的浸润癌细胞呈现不完整的、微弱的细胞膜染色;(++):有两种情况,第一种为>10%的浸润癌细胞呈现不完整和(或)弱至中等强度的细胞膜染色,第二种为≤10%的浸润癌细胞呈现强而完整的细胞膜染色;(+++):>10%的浸润癌细胞呈现强而完整的细胞膜染色。对于(++)的病例,再做Fisher检测,有扩增者为阳性组,无扩增者为阴性组。将(-)、(+)、(++)无扩增定义为阴性组,将(++)扩增、(+++)定义为阳性组。
1.4.3 Ki-67高表达判断标准 其阳性表达于癌组织细胞核,呈棕黄色颗粒,Ki-67≥14%计为高表达,Ki-67<14%计为低表达[6]。
1.4.4 P53阳性判断标准 其阳性表达于癌组织细胞核,呈棕黄色颗粒,若阳性细胞比例≤25%计为阴性,若阳性细胞比例>25%计为阳性[7]。
1.5 统计学方法 采用SPSS 18.0软件,计量资料以±s表示,非正态分布的计量资料采用Mann-Whitney U检验进行组间比较,计数资料组间比较采用χ2检验;将有统计学意义的连续变量用受试者工作特征(ROC)曲线分析免疫组化指标的预测价值。P<0.05表示差异有统计学意义。
2 结果
2.1 一般情况及病理免疫组化结果 47例患者均为女性,年龄(44±9)岁。共51个病灶,免疫组化结果见图1及表1。
2.2 按不同病理免疫组化结果分组的IVIM参数、TIC曲线比较 IVIM参数ADC、D、f值在HER-2阳性与阴性组中差异有统计学意义(P均<0.05);TIC 曲线在HER-2阳性与阴性组中差异有统计学意义 (P=0.023),分别有40个和11个病灶为TIC曲线 流出型和平台型,无流入型(表1)。
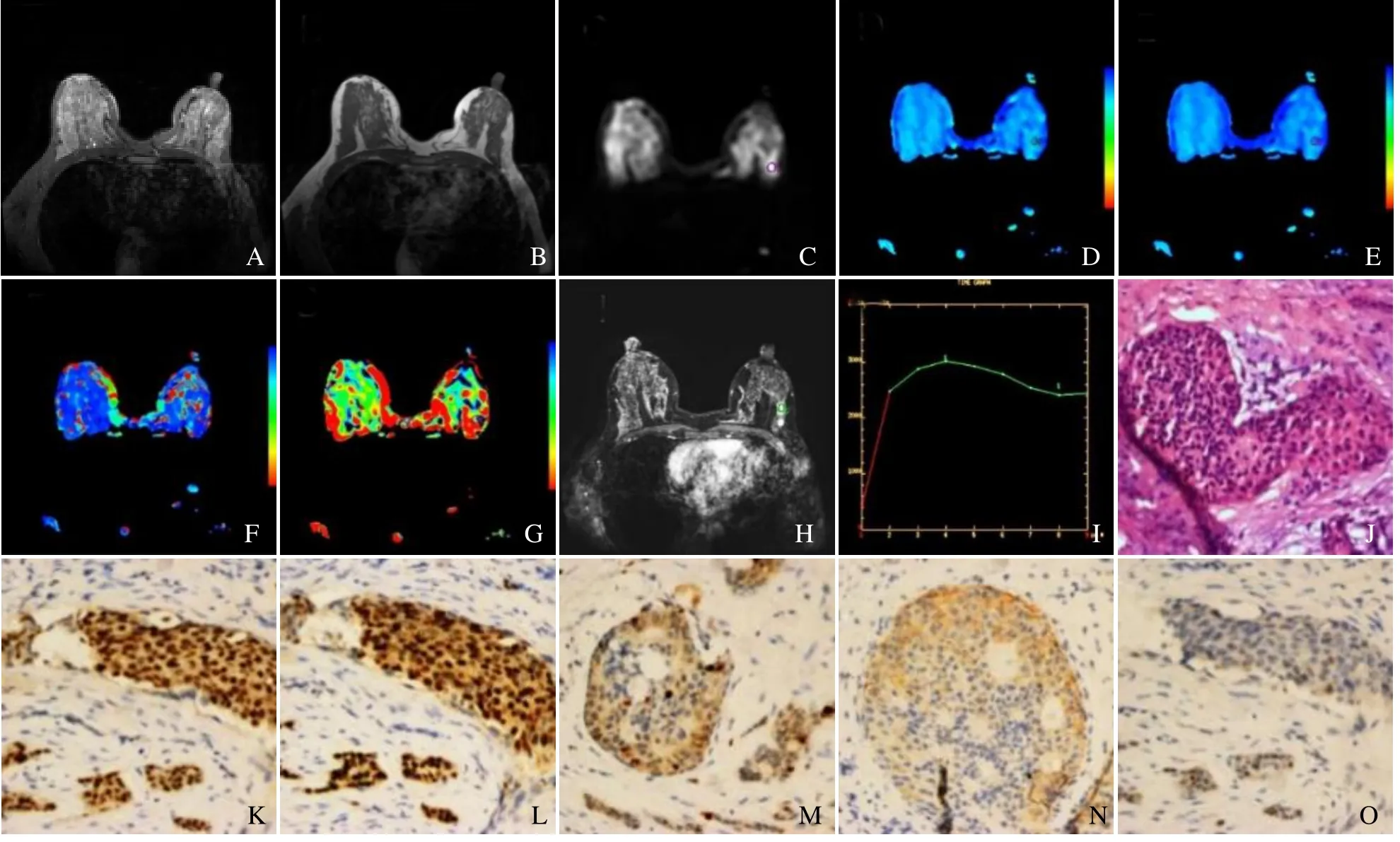
图1 女,40岁,左乳非特殊类型浸润性癌,A、B为常规MRI平扫,C~G为IVIM图,H、I为增强图,J~O为病理图(免疫组化染色,×200)。A. STIR上病灶呈稍高信号;B. T1WI呈低信号;C. DWI呈高信号;D. ADC图,标准ADC值为1.20×10-3 mm2/s;E. D图,D值为1.14×10-3 mm2/s;F. D*图,D*值为20.00×10-3 mm2/s;G. f图,f值为98.60×10-3 mm2/s;H.增强后病灶不均匀强化;I. TIC曲线为流出型;J.病理诊断:左乳非特殊类型浸润性癌;K. ER阳性;L. PR阳性;M. Ki-67低表达;N. HER-2阳性;O. P53阴性
表1 IVIM参数及TIC曲线在不同病理分组中的结果比较(±s)
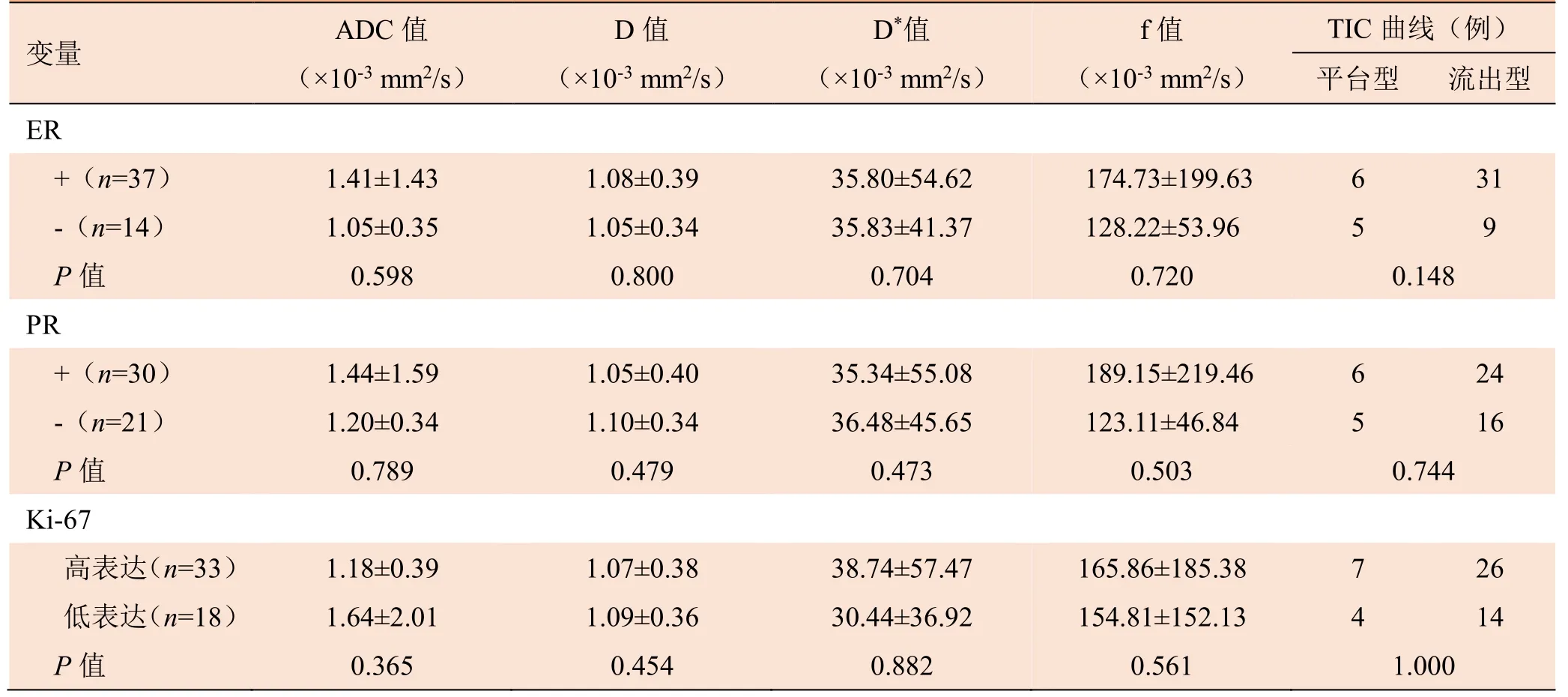
表1 IVIM参数及TIC曲线在不同病理分组中的结果比较(±s)
?
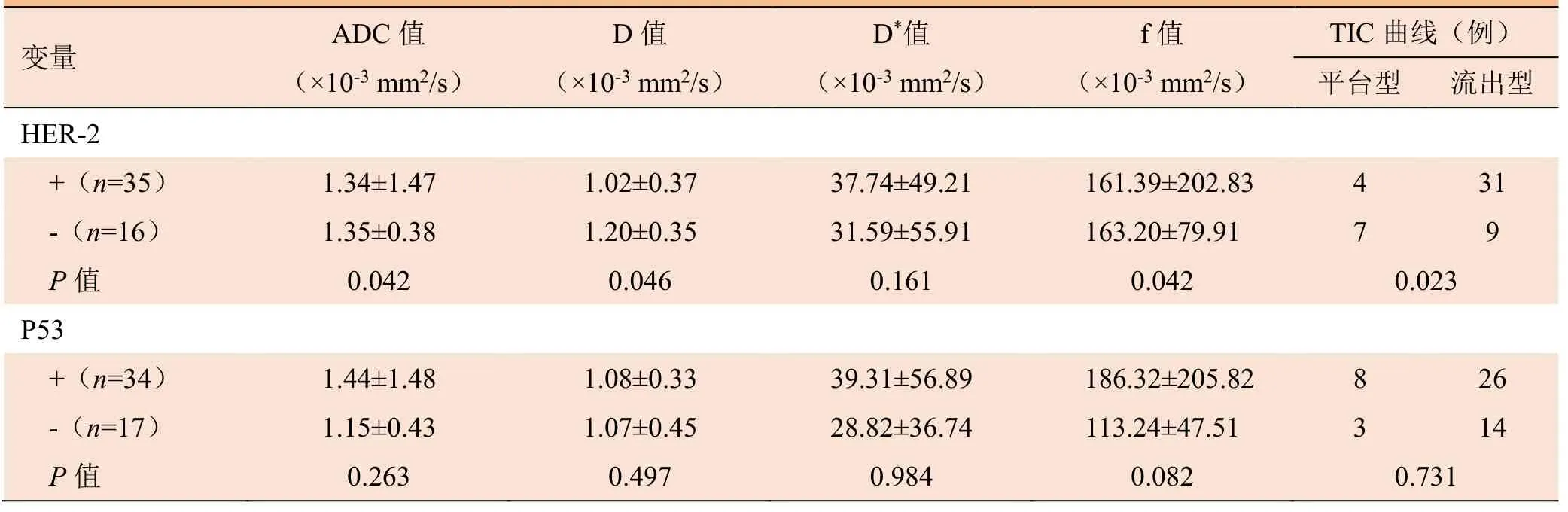
续表1
2.3 IVIM参数及TIC曲线对HER-2的预测价值 乳腺癌病灶ADC、D、f值单独预测效能由高到低分别为ADC值=f值>D值(图2)。最有效预测节点(即临界点)、预测效能[即曲线下面积(AUC)]、预测准确率、敏感度、特异度见表2。将以上3个因子进行联合诊断效能分析,发现多因子联合预测HER-2表达情况的效能并无明显提高。
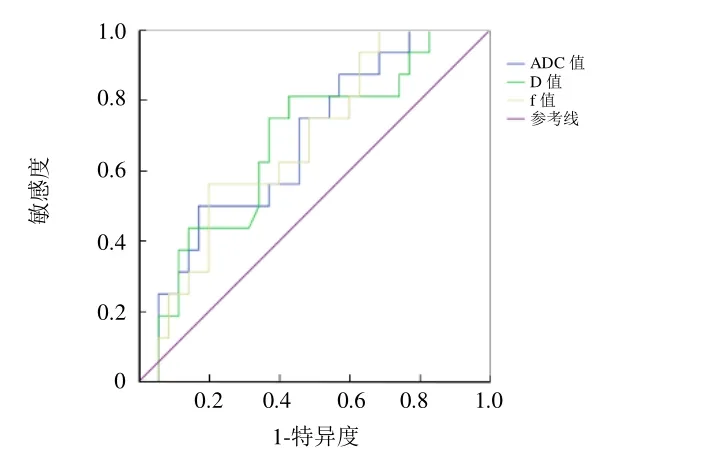
图2 各磁共振IVIM参数对HER-2单独诊断效能的ROC曲线
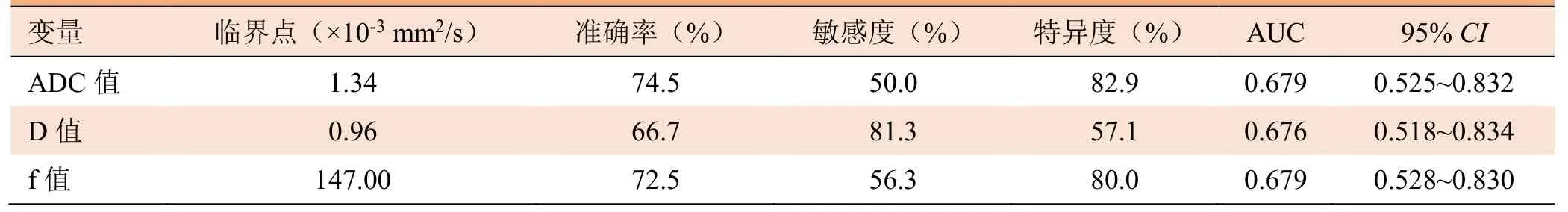
表2 各磁共振IVIM参数对HER-2的预测效能
3 讨论
MRI对乳腺癌的检出及早期诊断具有重要作用。传统扩散加权成像(DWI)为单指数模型,具有一定的局限性,而Le Bihan等[8]于1986年提出的双指数模型(IVIM)既能反映组织的扩散情况,也能反映组织的灌注情况,IVIM-MRI目前已逐渐应用于全身多个系统,IVIM在乳腺病变的研究中主要包括乳腺肿块良恶性的对比分析、乳腺癌新辅助化疗的评估以及IVIM序列相对于其他序列的优势等[9-11]。动态增强扫描能反映病灶的血供情况,可行后处理得到TIC曲线。
目前已有学者研究了术前MRI预测乳腺癌免疫组化指标的价值,认为常规MRI特征对其有较高的预测价值,主要是肿块的形态、强化方式、DCE相关参数预测价值较高,而关于IVIM模型与乳腺癌免疫组化指标的相关性研究较少[12-14],IVIM在临床上应用较多的是关于乳腺肿块良恶性的评估[9-10],也有学者研究乳腺癌超声造影与免疫组化指标的相关性[15]。
HER-2为原癌基因,具有络氨酸激酶活性,能促进肿瘤血管的生成,增强肿瘤的侵袭能力[16],但具体如何导致乳腺癌发生的生物学机制尚不清楚。HER-2基因能提高癌细胞的成活率,抑制癌细胞的凋亡,提高癌细胞的增殖率,因此HER-2表达越高,癌细胞增殖能力越强,分化越差,疾病的预后越差,但HER-2阳性患者可行靶向治疗。本研究发现HER-2阳性组ADC、D、f值均低于HER-2阴性组,D*值高于HER-2阴性组,仅ADC、D、f值在HER-2分组中有统计学差异,其原因可能是HER-2阳性患者癌细胞增殖快,导致癌细胞外间隙缩小,自由水分子扩散受限,而D值主要取决于自由水的扩散,因此D值降低。D*值反映微血管灌注情况,ADC值取决于D值和D*值,其降低原因为细胞增殖引起D值降低的程度大于血管侵犯引起D*值升高的程度。灌注分数f值与肿瘤毛细血管容积[17]相关,HER-2阳性组由于肿瘤微血管密度减少,肿瘤血管容积也随之减少,f值降低。既往研究显示IVIM参数对乳腺癌特异性受体的预测价值分析中,仅Ki-67[18-19]、ER、PR[20]差异有统计学意义,而本研究显示各组间差异无统计学意义,其原因可能是这些免疫组化指标的表达与组织细胞密度及微循环灌注相关性较小,也可能是所选取的ROI避开了灌注较为丰富的边缘区域,从而引起各参数值的测量误差所致。
大多数恶性肿瘤组织具有高渗透性和快速灌注的特点,因此乳腺癌患者TIC曲线大部分表现为流出型,小部分表现为平台型,Szabó等[14]提出流出型曲线有望预测乳腺癌Ki-67阳性表达,认为Ki-67作为增殖指数,其表达阳性的乳腺癌患者侵袭能力更强,其TIC曲线更容易表达呈流出型。此外,HER-2阳性组TIC曲线更容易呈流出型的原因为HER-2能提高癌细胞的成活率,抑制癌细胞的凋亡,提高癌细胞的增殖率,其表达越高,癌细胞增殖能力越强,侵袭能力更强,恶性程度更高,其TIC曲线也同样更容易表达为流出型。
本研究发现,ADC、D及f值对乳腺癌HER-2阳性表达有一定的价值,但其预测HER-2阳性表达的效能欠佳,诊断效能由高到低分别为ADC值=f值>D值。造成此结果的原因可能为:①单个指标的预测效能相差不大,因此单独预测的效能欠佳;②既往研究中IVIM参数对HER-2阳性的预测价值鲜有报道,需要更多的研究或增加样本量分析其预测效能;③本研究仅进行了IVIM扫描,未进行常规DWI及其他功能成像扫描,有研究[21]显示常规DWI扫描中ADC值在不同ER、PR分组间差异有统计学意义,因此如联合其他功能成像参数可能提高其预测效能;④本研究中注射对比剂的流速及其注射量、磁共振图像后处理ROC的选取等误差可能影响各指标的预测效能。
总之,IVIM参数ADC、D、f值及TIC曲线分型在乳腺癌HER-2阳性和阴性组中差异有统计学意义,有助于术前无创性地预测乳腺癌HER-2表达,用于判断乳腺癌的预后。本研究初步探讨了IVIM参数及TIC曲线类型对乳腺癌免疫组化指标的预测价值,还需要继续增加样本量研究或进一步深入研究。

