经皮腔内血管成形术治疗动静脉内瘘狭窄的疗效及影响因素
李伟龙 胡 波 黄德绪 尹良红
慢性肾脏病是全球性的公共健康问题,随着透析技术的不断发展,透析患者的生存期逐渐延长,血管通路已经成为目前突出的问题。近年来,许多学者证明了经皮腔内血管成形术(percutaneous transluminal angioplasty,PTA)相比较传统手术具有一定的优势,其通过球囊高压扩张硬化的血管内膜,破坏血管中膜平滑肌弹力层和胶原纤维,同时扩张血管外膜、中膜,从而增加管腔的直径。由于内瘘血管比较表浅,应用超声多普勒技术足以清晰地探测到内瘘形态及血流动力学的特性。且因其具有无创性、便利性等优点,目前已经成为最常用的诊断内瘘功能的方法[1],并且许多学者将其应用于PTA术中以替代数字减影血管造影技术(DSA),并且在国内已经逐渐推广及使用。
本文旨在研究经皮腔内血管成形术在动静脉内瘘狭窄患者中的临床效果,并分析通畅率相关影响因素,从而找到评估预后的指标。
对象和方法
研究对象 回顾性分析2015年11月~2017年2月在暨南大学附属第一医院因动静脉内瘘(AVF)狭窄行经皮腔内血管成形术所有患者并进行随访,随访时间为1年,排除3例失联和失随访的患者。
研究方法
动静脉内瘘狭窄干预指征 根据2014年中国血液透析用血管通路专家共识提出动静脉内瘘狭窄(arteriovenous fistula stenosis,AFS)的干预指征如下:狭窄超过周围正常血管管径50%伴以下情况如:内瘘自然流量<500 ml/min;不能满足透析处方所需血流量;透析静脉压升高,穿刺困难;透析充分性下降。
PTA方法 手术均由科室固定一名高年资血管通路医师完成。术前行超声检查明确内瘘狭窄直径、长度及位置,在体表行标记。选择合适入路,予全身肝素化,置入超滑导丝,顺利通过狭窄部位达到动脉吻合口附近,置入超高气压球囊(器械采用巴德conquest超高压球囊,根据周围血管直径选择球囊大小,多为5 mm、6 mm),并将球囊置于内瘘狭窄处,向球囊注水使压力(每2~3s增加1个大气压)缓缓上升。根据狭窄解除以及球囊扩张情况选择适宜气压(一般达到15~30个大气压),B超见凹迹解除,后继续保持压力30s左右,反复扩张狭窄端2~4次,B超可见狭窄段解除并可扪及内瘘正常强度震颤。返回病房后给予低分子肝素2 000U 1次/12h抗凝,透析时低分子肝素可加量至4 000~6 000U。
手术成功标准为扩张后B超显示狭窄段内径明显扩大,术后残余狭窄直径<30%,内瘘可扪及正常强度震颤,听诊可闻及杂音。透析过程中血流量>230 ml/min,动脉压>100 mmHg,静脉压<180 mmHg。
相关终点定义[2]初级通畅:为介入手术后通畅直到下一次介入的时间。次级通畅:PTA术后通畅,直到AVF弃用,改用其他透析通路方式。
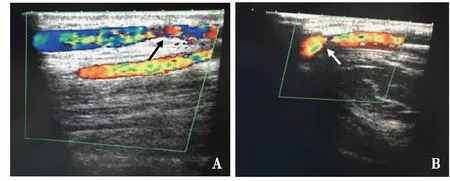
图1 治疗前超声影像,箭头处可见吻合口处自体静脉管腔狭窄,血流变细

图2 球囊扩张(A)及扩张后超声影像(B),可见狭窄解除,血流增多
随访方法 所有PTA术后患者将在术后每3个月进行电话随访,内容包括患者临床症状,相关透析情况,例如透析血流量、动脉压、静脉压等。并建议定期行彩超检查。对于透析过程中出现血流量不足、动脉压降低、静脉压升高的患者建议即时行彩超检查,若出现狭窄>50%情况建议返院再次行PTA术。收集基本临床相关资料,包括患者性别、年龄等一般情况及肾脏原发疾病、血红蛋白、血小板、血清白蛋白(Alb)、三酰甘油、透析前肌酐等相关生化指标。透析相关情况,括透析龄、每周血透频次、透析时间、透析通路使用时间、相关并发症等。
统计学方法 所有资料采用《SPSS 13.0》进行统计学分析。应用Log-rank检验和Kaplan-Meier生存分析PTA术后3个月、6个月、12个月时候的初始通畅率以及次级通畅率被用来根据分类变量来研究累积的初级和次级通畅率与平均通畅持续时间之间的相关性。计算每个变量的3个月、6个月、12个月的平均通畅时间和相关的95%CI。多因素COX比例风险回归分析有统计学意义的影响通畅率的因素进入候选危险因素分析多变量模型。P<0.05为差异有统计学意义,计算相对风险和95%CI。
结 果
基线资料 共纳入患者54例,其中男性34例(63%),女性20例(37%),平均年龄54.7岁(24~84岁),原发病为慢性肾小球肾炎14例,糖尿病肾病12例,高血压肾损害16例,梗阻性肾病3例,多囊肾4例,原发病不明5例。AVF为44例,移植血管10例。其中手术失败患者2例,均因内瘘狭窄为近闭塞病变,导丝无法通过闭塞处。技术成功率为96.2%。PTA术后通畅情况

表1 54例患者临床基本资料表
总体通畅率分析 应用Kaplan-Meier生存分析计算所有患者PTA术后3个月、6个月、12个月累积通畅率,平均随访时间为12.29个月(2~26个月),初级通畅率平均时间为 14.56月,95%CI(11.509~17.617)。3个月初级通畅率为92.6%,6个月为75.9%,12个月为56.6%。次级通畅率平均通畅时间为17.65个月,95%CI(14.391~20.921),3个月为97.8%,6个月91.1%,12个月74.6%。
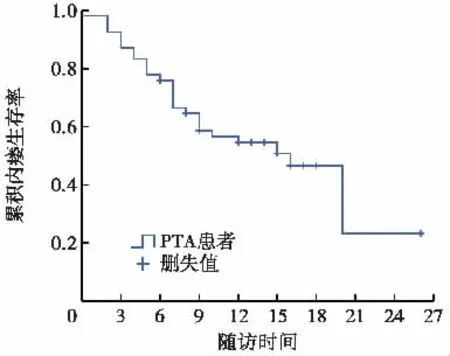
图3 总体初级通畅率Kaplan-Meier生存曲线
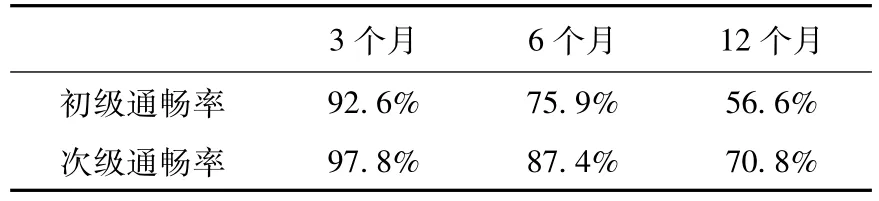
表2 总体初级通畅率及次级通畅率
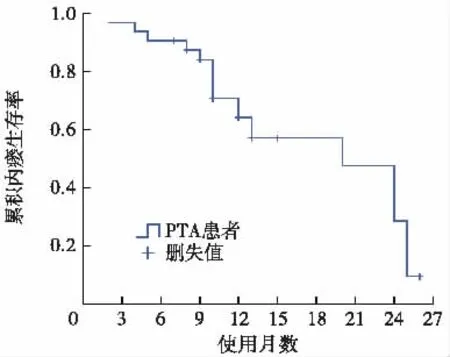
图4 总体次级通畅率Kaplan-Meier生存曲线
影响PTA后初级通畅率的因素 应用COX风险比例回归分析纳入年龄、原发病、合并症、收缩压、透析龄、内瘘使用龄、血红蛋白、血小板、Alb、部分凝血酶原时间(APTT)、血脂等因素,以血栓形成为终点事件,分析其与通畅时间相关性,结果如表3所示。
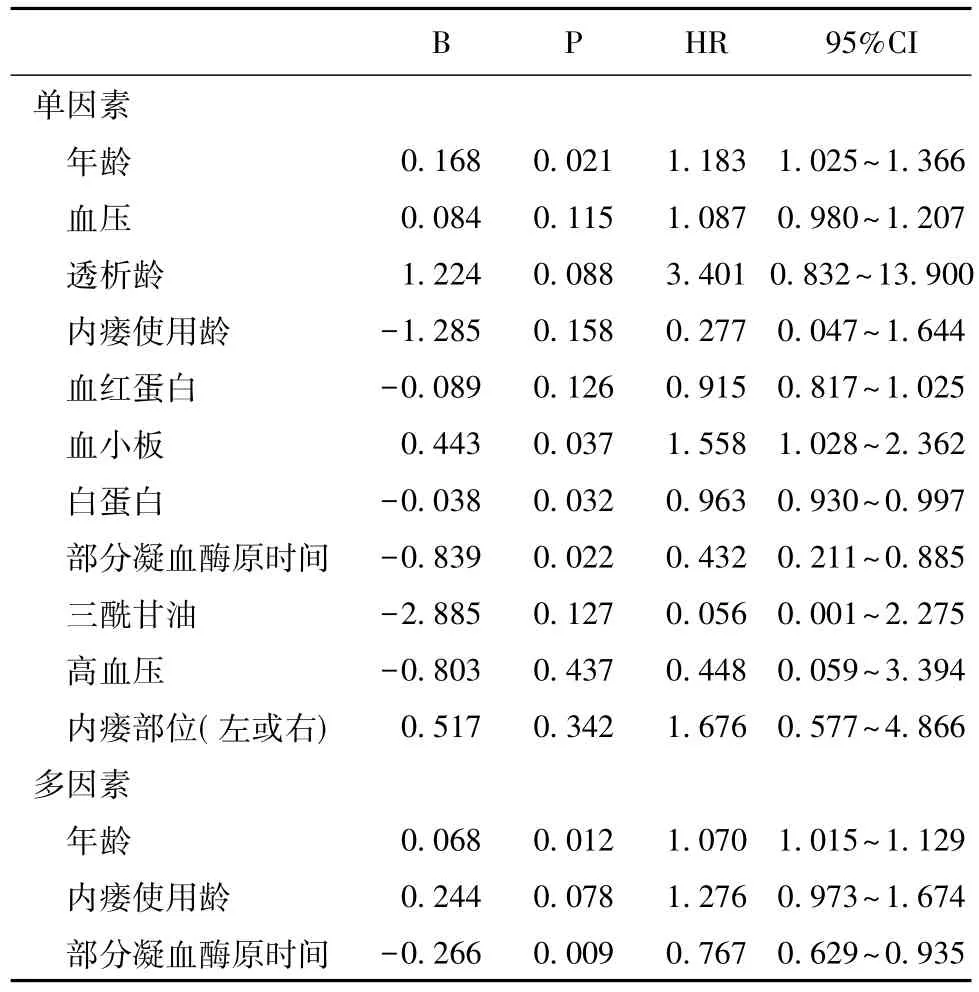
表3 经皮腔内血管成形术后初级通畅率影响因素
对于初始通畅率的单因素COX风险比例回归分析提示,相关危险因素包括:年龄、血小板,相关保护因素分别有Alb、APTT。将单因素中有意义的变量(P<0.1)纳入多因素COX风险比例回归分析中,以血栓形成为终点事件,分析与初始通畅率有关(P<0.05),与年龄、APTT也具有统计学意义。
影响PTA后次级通畅率的因素 次级通畅率的单因素COX风险比例回归分析提示,相关危险因素包括:年龄、血小板、透析龄,相关保护因素为Alb。将单因素中有意义的变量(P<0.1)纳入多因素COX风险比例回归分析中,以血栓形成为终点事件,分析与初始通畅率相关(P<0.05),与内瘘使用龄也具有统计学意义(表4)。
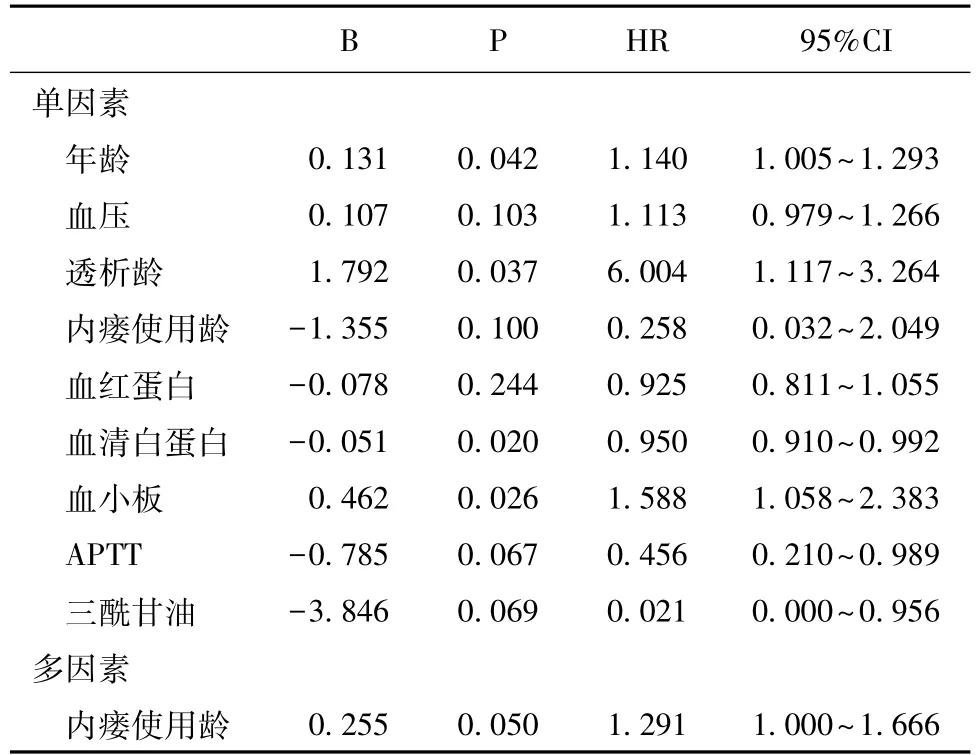
表4 PTA后次级通畅率的影响因素
讨 论
终末期肾病(ESRD)患者需要高质量的临时或永久性血管通路进行血液透析治疗[3]。AVF提供了良好的通畅性和较低的并发症发生率[4],因此在美国和欧洲的《血管通路指南》中都推荐首选使用AVF进行血液透析。而血管通路并发症是与ESRD发病率和死亡率相关的主要原因之一。
导致AVF失功能最常见的原因是血栓形成和静脉狭窄甚至闭塞。静脉狭窄的发病机制尚未完全阐明,是一个多因素并且复杂的过程。内瘘的高血流量造成内皮细胞及平滑肌细胞损伤,刺激其释放细胞因子。细胞因子启动一系列增殖反应导致新生内膜增生,血管损伤后导致氧化应激反应、炎症反应等促使平滑肌细胞从基膜向血管内膜迁移导致血管内膜增生[5]。与AVF不同,移植物内瘘AVG的内层表面除了有新生静脉内膜以外还有有大量的外膜血管生成和巨噬细胞排列在周围[6],其结果也是导致静脉狭窄形成。内膜增生导致血管狭窄,当狭窄>50%时可导致显著的血流动力学的改变,内瘘有效循环血流量明显减少,而无效循环大大增加,从而降低了透析效率,导致透析不充分,如果不治疗出现血栓形成发展,最终将导致内瘘闭塞。因此,提前诊断和治疗AVF狭窄是非常重要的[7]。
我们统计了PTA术后3个月、6个月、12个月累积通畅率,初级通畅率分别为93.3%,81.7%,65.5%,而次级通畅率 97.8%,91.1%、74.6%。Heye等[8]统计92例患者PTA术后3个月、6个月、9个月的初级通畅率分别为87.5%,72.4%和61%,略低于我们的统计结果。Mortamais等[9]也报道了类似的1年初级通畅率(46.6%和47.3%)。万恒等[10]报道31例PTA术后3个月、6个月、12个月的初级通畅率分别为92.9%、75.0%、50%。国内外文献均对于PTA短中期的通畅率均有一个相近的结果,从而得出了类似的结论。表明PTA的短期通畅效果优异,但是在3个月开始通畅率即出现明显下降,在统计结果中显示有37%(20/54)患者在3~12个月之间出现再次血栓形成,部分患者选择再次行PTA术,小部分患者因无法承受经济负担而转为其他血管通路,其中多数改为带隧道带涤纶套中心静脉导管,说明目前PTA术需要克服远期通畅率低下的问题。
对于PTA患者次级通畅率的单因素分析结果中,提示内瘘使用龄(P=0.050)是影响PTA患者术后次级通畅时间的危险因素。但是在Heerwagen等[4]的研究中表示内瘘使用年龄越长影响通畅时间的结果并不那么具有说服力。其发现患者的内瘘使用年龄小于6个月是再次行PTA手术的高风险因素[4]。
对于是否合并糖尿病这个因素中,我们的统计结果中并没有发现其对于通畅时间具有统计学意义上的影响(P>0.05),在 Aktas等[11]的研究中发现糖尿病是导致通畅时间缩短的因素之一,Smith等[12]亦得出了同样的结论。可能与糖尿病导致机体代谢改变以及血管粥样硬化导致凝血系统的紊乱、而内皮功能障碍和生长失调因素,都易于发生再狭窄[13]。但是在 Neven等[14]的荟萃分析中得出了不同的结论,在纳入了11项研究939例PTA术的患者中发现其术后通畅时间与是否合并糖尿病并无明显的相关性[14]。
为了改善PTA术后中远期通畅率低下的问题,许多学者作出了许多尝试,包括一些新的介入器材。Massmann等[15]报道紫杉醇涂层球囊与普通球囊相比可显著延长狭窄/闭塞患者PTA后通畅时间。另外也有学者报道切割球囊、药物球囊也有一定的疗效[16-17]。术后常规抗凝、抗血小板治疗在理论上能促进对血管内膜和静脉瓣损伤的修复,能预防血栓再形成和保持长期的血流通畅。还有学者报道血浆不对称二甲基精氨酸(ADMA)可与内皮功能障碍有关,从而可预测瘘再狭窄[18],但需要更多研究去证实。
总之,本文证实PTA仍是维持性血液透析动静脉内瘘狭窄患者首选的一线治疗方案,其短期疗效较好,但中远期的通畅率仍有待改善。患者年龄、内瘘使用龄和APTT是影响PTA术后初级通畅率的危险因素。由于本研究为单中心的回顾性研究,且样本量较少,尚需要进一步扩大样本研究以明确。

