6230例GDM临床危险因素分析及妊娠和分娩结局观察
索冬梅,郭绮棱,罗彩红,刘常为,冯锦屏,葛浦锋
(南方医科大学附属佛山市妇幼保健院,广东 佛山 517000)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是指妊娠期间发生的或首次发现的不同程度的糖代谢异常,是妊娠期常见的产科并发症,随着社会物质条件的逐渐改善,全球范围内GDM发病率逐年上升。2010年国际妊娠与糖尿病研究组织(IADPSG)颁布了新的GDM诊断标准,新的诊断标准降低了诊断界值,GDM发病率较前显著升高,Agarwal等于2010年报道使用IADPSG标准后澳大利亚的GDM发病率从7.7%增至9.4%,日本从2.4%增至6.6%,美国从12.9%增至37.7%。有资料显示,目前我国的GDM发病率为14.7%~20.9%,远高于其他亚洲国家[1],值得引起广泛重视。以往的研究显示,GDM孕妇妊娠期并发症发生风险显著升高,巨大儿发病率的增加也带来剖宫产率的升高,同时新生儿的并发症也显著升高,由此带来新生儿转NICU率显著升高,因此GDM的诊断及孕早期管理对妊娠结局影响巨大[2]。目前国内对GDM产妇围产结局的横断面研究尚不多,本研究通过对佛山市妇幼保健院2013至2017年入院分娩的GDM患者与同期非GDM患者进行回顾性分析,以了解新的GDM诊断标准下本院的GDM发病率及相关产妇并发症、产妇及新生儿围产结局。
1资料与方法
1.1收集资料
本研究将2013至2017年近5年在佛山市妇幼保健院住院分娩的孕妇均纳入研究。本研究采用回顾性调查研究,研究对象是2013年1月至2017年12月共50 895例在佛山市妇幼保健院住院分娩的孕妇,其中6 230例为GDM患者。收集资料包括:①产妇基本特征,包括姓名、年龄、妊娠次数(gestation,G)、分娩次数(production,P)、婴儿数(B)、试管婴儿;②产妇疾病史,包括妊娠前患高血压、异位妊娠史、乙肝表面抗原携带者、流产史、死胎史;③妊娠结局及相关并发症,包括分娩方式、妊娠期高血压、子痫前期、羊水过多、羊水过少、胎膜早破、早产、难产、产后出血、感染、产后转重症监护、住院天数;④出生结局及相关并发症:死产、小于胎龄儿、低出生体重儿、巨大儿、新生儿气促、新生儿低血糖、胎儿窘迫、新生儿窒息、新生儿高胆红血素症、新生儿出生体重。临床资料中的所有数据均采集于医疗记录,研究样本量达到统计学计算所需样本数。
1.2方法
2013至2017年在佛山市妇幼保健院住院分娩孕妇共50 895例,根据是否诊断GDM分为GDM组(6 230例)及非GDM组(44 551例)。GDM诊断根据2010年IADPSG制定的新的诊断标准,即所有非糖尿病孕妇在妊娠24~28周时常规进行75g口服葡萄糖耐量试验(OGTT),达到或超过下列至少1项指标:空腹血糖、服糖后1、2小时血糖分别为5.1mmol/L、10.0mmol/L及8.5mmol/L,即诊断GDM。
1.3统计学方法

2结果
2.1 GDM患病趋势
2013至2017年在佛山市妇幼保健院住院分娩产妇共50 895例,2013年7 788例,2014年9 329例,2015年9 814例,2016年11 761例,2017年12 003例,其中GDM患者分别为2013年689例,2014年859例,2015年1 307例,2016年1 478例,2017年1 897例。由以上数据可得出2013至2017年本地区GDM年患病率分别为8.8%、9.0%、13.3%、12.6%、15.8%,年度患病率整体呈现上升趋势,差异有统计学意义(χ2=248.47,P<0.001)。
2013至2017年GDM患者的平均年龄由31.88岁上升至32.81岁(见表1),上升趋势有统计学意义(F=283.606,P<0.001)。5年来孕妇平均妊娠年龄在31.23到32.81岁之间上下波动。GDM孕产妇的既往妊娠次数(G>1)分布情况:非首次妊娠的GDM患者的比例从2013年的45.3%上升至2017年68.3%,呈逐年上升趋势,差异有统计学意义(χ2=157.634,P<0.001)。GDM患者的分娩次数的分布情况:GDM患者既往有分娩史(P>1)的比例从2013年的43.5%增加至2017年的68.3%,比例逐年上升,差异有统计学意义(χ2=180.456,P<0.001),见表1。
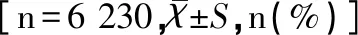
表1 2013至2017年GDM孕妇年龄、妊娠史、分娩史特征
注:b平均年龄趋势性检验采用多组方差分析检验,计数资料用χ2趋势检验。
2.2 GDM影响因素多因素分析
将平均年龄、妊娠史(G>1)、分娩史(P>1)、婴儿数(B>1)、试管婴儿、妊娠前患高血压、异位妊娠史、乙肝表面抗原携带者、流产史、死胎史纳入多因素Logistics回归分析。从多因素回归分析中可看出妊娠前患高血压、婴儿数(B>1)、妊娠史、分娩史、年龄、试管婴儿均是GDM的危险因素(均P<0.05),见表2。

表2 GDM影响因素多因素Logistics回归分析
注:*P<0.05,差异有统计学意义。
2.3 GDM影响因素单因素分析
将多因素分析中所有危险因素采取单因素Logistics回归分析,结果如下:年龄>35岁孕妇患GDM的风险是年龄≤35岁孕妇的3.219倍;婴儿数=2的孕妇患GDM的风险是婴儿数=1的孕妇的1.944倍;胎次=2、胎次≥3的孕妇患GDM风险分别是首次妊娠孕妇患病风险的1.491倍和1.778倍;产次=2和产次≥3的孕妇患GDM风险分别是首次分娩孕妇患病风险的1.490倍和1.788倍;本次妊娠为试管婴儿的孕产妇发生GDM的风险是非试管婴儿妊娠孕妇的2.356倍,见表3。
在个人疾病史比较中,孕前患高血压是所有关注因素中风险最高的;既往有异位妊娠史的孕产妇发生GDM的风险是无异位妊娠史孕妇的1.618倍;携带乙肝表面抗原的孕产妇也是GDM的危险因素;既往有流产史孕期患GDM的风险是无流产史孕妇的1.405倍;既往有死胎史孕期患GDM的风险是无死胎史孕妇的1.795倍,见表3。

表3GDM影响因素单因素Logistics回归分析[n(%)]
注:影响因素中,产次的缺失例数为214例(0.4%),携带乙肝表面抗原的缺失例数为116例(0.2%),其他如年龄、婴儿数、胎数等的缺失例数为114例(0.2%);*P<0.05。
2.4GDM组与非GDM组妊娠结局、出生结局及其并发症情况
GDM组剖宫产、妊娠期高血压、妊娠期胆汁淤积、子痫前期、羊水过多、早产、产后出血、产后转重症监护发生率均高于非GDM组,差异均有统计学意义(均P<0.05)。GDM组平均住院天数高于非GDM组,差异有统计学意义(P<0.05),见表4。GDM组小儿胎龄儿、低出生体重儿、巨大儿、新生儿气促、新生儿低血糖发生率高于非GDM组,新生儿出生体重低于非GDM组,差异均有统计学意义(均P<0.05),见表5。
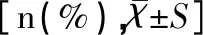
表 4GDM组与非GDM组妊娠期并发症和妊娠结局比较
注:*P<0.05。
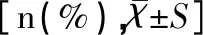
表5GDM组与非GDM组后代并发症和出生结局比较
注:*P<0.05。
2.5GDM对妊娠结局、出生结局及相关并发症的影响
GDM患者与非GDM患者相比,GDM孕妇发生剖宫产和妊娠期高血压、子痫前期、羊水过多、早产、产后出血和产后转重症监护的风险分别是非GDM孕妇的1.909、1.851、1.523、2.115、1.777、1.248和2.291倍(均P<0.05);GDM孕妇后代发生某些不良结局的危险性均高于非GDM孕妇,包括小于胎龄儿、低出生体重儿、巨大儿、新生儿气促和新生儿低血糖(OR值分别为1.163、1.563、1.374、1.435、4.859,均P<0.05),其中GDM孕妇新生儿低血糖的患病风险最高,是非GDM孕妇的4.859倍,远高于其他不良结局,见表6。
注:*P<0.05。
3讨论
3.1 GDM患病趋势
本研究回顾性调查分析佛山市2013至2017年GDM患病趋势的变化情况,结果显示2013至2017年GDM患病率总体呈上升趋势,从2013年的8.8%上升到2017年的15.8%,5年间GDM发病率升高约1.79倍,且这种上升趋势具有统计学意义(P<0.001)。随着人们生活方式的改善、饮食习惯的改变,辅助生育技术的发展、二胎政策的开放等,近年来,我国GDM的患病率也呈现上升趋势。在本文数据中高龄产妇的GDM患病率比非高龄产妇的患病率要高,多次妊娠GDM患病率也比首次妊娠患病率高,这也一定程度解释了GDM患病率上升的原因。
3.2 GDM的影响因素分析
GDM是由多种易感基因-环境相互作用产生的,确切的发病机制仍在研究中,但普遍认为妊娠期间的孕激素和糖皮质激素等水平发生变化,对GDM的流行特征、影响因素及临床早期诊断和治疗具有重要意义。众多研究显示,高龄产妇的GDM患病率比非高龄产妇的患病率要高得多[3],年龄是GDM的高危因素,本次研究结果经单因素及多因素分析发现,影响因素中年龄>35岁患GDM的风险是年龄≤35岁孕妇的3.219倍。既往有流产史的孕妇孕期患GDM的风险是无流产史孕妇的1.405倍。既往有死胎史的孕妇孕期患GDM的风险是无死胎史孕妇的1.795倍,不良孕产史、流产史、死胎史增加了孕产妇发生GDM的风险。不良孕产史可以作为GDM发病的危险因素,提示我们需要针对高龄产妇提出相应的GDM孕前、孕早期及产后预防管理策略。另外多胎妊娠及试管婴儿也是发生GDM的危险因素,这可能是因为多胎妊娠孕妇胎盘大,导致产生过多的胎盘源性的类固醇激素,进而导致胰岛素抵抗增加,引发GDM。以往研究中试管妊娠组与自然受孕组母亲并发症发生顺位中,GDM位于前五之一[4]。试管婴儿成为GDM的危险因素主要是因为一般选择试管婴儿的妇女大部分可能由于自身生理条件限制无法正常妊娠,其自身激素水平相对不稳定,又因为GDM是由多种易感因素与环境共同作用的结果,而试管婴儿作为一项辅助生殖技术,其侵入性操作促发了发生GDM的扳机。故对于多胎妊娠及试管婴儿的孕产妇应加强孕早期血糖监测及管理,及早发现GDM,并予以相应的干预。值得引起重视的是妊娠期合并高血压是关注因素中OR值最高的一项,高血压与GDM发生相关性可从血糖、血脂、胰岛素的参数含量关系来说明,它们在高血压和GDM中的变化具有一致性。但孕前高血压与GDM之间的关系有待进一步研究。既往有学者提出乙肝表面抗原阳性会加剧妊娠诱导的肝脏胰岛素抵抗,使得部分孕产妇易患GDM[5],但本研究结果显示,在多因素Logistics回归分析中,乙肝表面抗原阳性与GDM的发生联系不强。这方面的联系亟待更多的研究来探讨。
3.3 GDM与妊娠结局的关系
GDM患者妊娠期发生高血压的患病率高出正常孕妇2~4倍。本文研究结果也发现GDM患者在妊娠期高血压的发生率高于非GDM组,具有显著差异(P<0.05),GDM孕妇发生妊娠期高血压的风险是非GDM孕妇的1.85倍。另外子痫前期的发生率在GDM 组和非GDM组之间的发生率也有统计学意义(P<0.05)。有荟萃分析的结果也证明GDM孕妇患心血管疾病的风险较高[6]。另外,GDM孕妇合并高血压的风险会随着血糖水平的升高而增加,由此可以看出血糖管理对于预防GDM孕妇合并妊娠期高血压的重要性。另外在本文研究中,GDM组发生妊娠期肝内胆汁淤积的风险值OR=1.370。鉴于两者合并发生所带来的严重不良影响,我们仍应该关注二者之间的关系,采取积极的预防及治疗手段。本研究中发现GDM组羊水过多、胎膜早破及早产发生率均高于非GDM组,其中羊水过多和早产比较差异有统计学意义(P<0.05),GDM是羊水过多、早产的危险因素,这与以往的大多数研究结果大致相同[7]。以往研究均认为GDM孕妇易发生感染,但在本文中两组发生感染的比例比较差异无统计学意义(P>0.05)。但两组患病率都高于30%,提示妊娠期易并发感染。
3.4 GDM与出生结局的关系
本文研究结果显示GDM组剖宫产率高于非GDM组,差异有统计学意义(P<0.05),同时,此次研究发现非GDM组难产发生率高于GDM组,考虑是非GDM孕妇阴道产比例较高,间接影响了难产率。GDM孕妇产后转重症监护发生率及平均住院天数均高于GDM孕妇,差异有统计学意义(P<0.05),这也间接证明GDM对妊娠结局产生了严重的不良影响。GDM不仅对孕妇有不良影响,也给新生儿带来了许多的危害。本研究中GDM组新生儿低血糖的发生风险是非GDM组的4.859倍。两组均出现胎儿窘迫、新生儿窒息及死产的不良结局,但差异无统计学意义(P>0.05)。这可能是因为胎儿窘迫和新生儿窒息不仅受到母体因素,还有脐带因素、胎盘因素等的影响,所以可能期待收集其他相关因素再对其做多因素回归分析更有意义。窒息及死亡风险的下降可能与近年来重视GDM管理有关,通过加强了产前、产时管理,降低新生儿出生后发生死亡的风险。产妇发生GDM是后代发生巨大儿的危险因素,Barakat在2010年一项回顾性研究中发现GDM孕妇分娩巨大儿的发生率是非GDM孕妇的3倍。而本次研究中,GDM组巨大儿的发生率与非GDM组的比较,均小于以往研究,另外,本研究中GDM组小于胎龄儿的发生率高于非GDM组,差异有统计学意义(P<0.05)。同时GDM组低出生体重儿的发生率高于非GDM组、新生儿平均出生体重低于非GDM组,差异均有统计学意义(均P<0.05),这个结果与以往认为GDM孕妇会增加巨大儿的风险有所不同。有文献指出血糖水平严重升高时及临床上发现一部分过度治疗GDM患者的胎儿将可能发生宫内生长发育迟缓。但不管是胎儿宫内生长速度过快还是生长受限,都会增加成年期发生心血管疾病、代谢性疾病的风险[8]。所以,GDM预防与管理的目标应该是维持胎儿在宫内的正常生长速度。不过对于GDM与小于胎龄儿的联系需要更多研究数据来证明。另外否存在GDM胎儿胎盘方面的病理因素有待进一步研究分析。
综上所述,GDM患病率呈现上升趋势,其发病机制复杂,具有较多的影响因素,严重威胁母婴生命健康安全,应当给予足够重视。虽然我们重视了GDM孕期管理,降低了一些不良出生结局的发生率,但从不断上升的GDM的患病率来看,我们更应加强高危因素妇女孕前及孕早期管理,从降低GDM的患病率,来减少妊娠期并发症,降低不良妊娠结局和和出生结局发生率,提高母婴健康水平。

