两种方式治疗颅内感染的疗效观察
颅内感染是神经外科的一种常见并发症,该疾病不仅影响着患者脑功能的恢复,而且威胁患者的生命安全。一般来说,开放性颅脑损伤或者手术创伤都会破坏血脑屏障,比如,颅底处骨折患者的解剖位置和副鼻窦相通,由于脑脊液会长时间潴留,从而颅内容易被细菌侵染,继而发生颅内感染。而该疾病一旦发生,则会迅速发展,治疗难度较大,预后效果差,患者容易出现一系列后遗症,比如癫痫、痴呆和肢体瘫痪等,从而增加了病死率。根据相关资料可知,在腰大池持续引流联合脑室灌注高敏抗生素治疗的基础上,加用侧脑室置管外引流,对治疗颅内感染具有显著效果。本文就以上两种方法进行了分析对比,具体报告如下。
1 资料与方法
1.1 一般资料
本次研究所选对象均来自2017年9月—2018年9月在我院进行治疗的颅内感染患者,并将其分为了等份的两组,即对照组70例和观察组70例。对照组年龄在15~68岁,平均年龄为(40.2±6.5)岁,观察组年龄在16~69岁,平均年龄为(40.7±6.1)岁。对照组和观察组之间的一般资料差异无统计学意义(P>0.05),具有可比性。
1.2 方法
对照组患者接受腰大池持续置管引流加鞘内灌注高敏抗生素治疗。在置管引流前,患者均接受20%甘露醇125 mL的快速静脉滴注,对于颅内压较高的患者,为了降低其颅内压,应在腰穿前给予脱水剂[1]。在实施常规腰大池穿刺时,应在腰大池引流管尾端接上无菌袋,并在患者颈下用胶布固定引流管,引流袋处于双侧外耳道连线上方的6~8 cm地方时开始引流,为了确保脑脊液引流通畅,可将引流袋高度作适当调整;在引流的过程中,需注意观察引流出脑脊液的性质和颜色。在鞘内灌药前,均需提取2~3 mL的脑脊液,送于常规生化检验[2]。
在对照组的基础上,给予观察组患者侧脑室置管外引流。在观察组70例患者中,有26例行单侧脑室穿刺引流,44例行双侧脑室穿刺引流。在脑室穿刺后,将内径2.0 mm的脑室外引流管放置在单侧或双侧脑室额角内,再沿着头皮下将引流管潜行3~5 cm处引出,并用胶布将其固定;无菌引流袋连接着引流管的另一端,其放置位置和腰大池持续引流袋的位置等高,3~4 h后将其调整至脑平面上10~15 cm的地方。如果是双侧脑室引流患者,两侧可分别持续冲洗、持续引流[3]。
在抽取两组患者的脑脊液后,将其进行细菌培养及药敏试验。如果患者的脑脊液培养出细菌,则按照药敏试验使用药典规定的可用于脑室内灌注的抗生素;如果患者的脑脊液未培养出细菌,则在生理盐水中加入适量的万古霉素、美罗培南等药物,对照组将以上药物经引流管灌注入鞘内,而观察组患者则灌注入脑室内,每天2次;如果患者出现体温高于或等于39℃,应每次灌注5 mg地塞米松,持续3~4天[4]。如果引流出的脑脊液连续3次以上经常规、生化检验正常,则可拔管[5]。
1.3 观察指标
观察记录两组患者的引流和感染控制时间、脑脊液成分和颅内压,以及治疗效果,如患者经过治疗,临床症状消失,颅内压、体温和脑脊液成分均恢复正常,并且细菌培养为阴性则为痊愈;如果患者的临床症状基本消失,颅内压、体温和脑脊液成分均显著改善,且细菌培养为阴性则为显效;如果患者的临床症状和各项体征均有所改善,但细菌培养2次以上发现同一细菌则为有效;如未满足以上标准则为无效。总有效率=痊愈率+显效率+有效率。
1.4 统计学处理
本次数据采用SPSS20.0统计学软件分析记录的所有数据,如为计量资料,则用t检验,如为计数资料,则用χ2检验,如P<0.05,则差异存在统计学意义。
2 结果
2.1 两组患者的引流、感染控制时间和颅内压对比
在引流时间和感染控制时间方面,观察组均短于对照组,经统计学分析,组间差异均具有统计学意义(P<0.05)。治疗前的两组颅内压差异无统计学意义(P>0.05),但经过治疗,观察组的颅内压优于对照组,差异具有统计学意义(P<0.05)。详细数据见表1。
2.2 两组患者治疗前后脑脊液成分情况对比
观察组和对照组在治疗之前的白细胞等脑脊液成分指标均差异不具有统计学意义(P>0.05),经治疗,观察组的白细胞等脑脊液成分指标均优于对照组,且差异均存在统计学意义(P<0.05)。详细数据见表2。
2.3 两组患者治疗效果对比
观察组和对照组的治疗总有效率分别为91.43%、74.29%,组间对比χ2=4.765 1,P<0.05,差异具有统计学意义。详细数据见表3。
表1 两组患者的引流、感染控制时间和颅内压对比(±s)
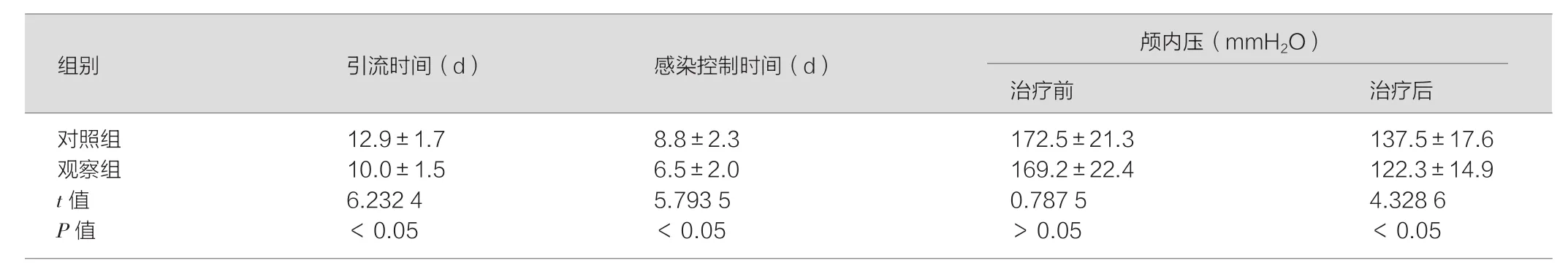
表1 两组患者的引流、感染控制时间和颅内压对比(±s)
对照组 12.9±1.7 8.8±2.3 172.5±21.3 137.5±17.6观察组 10.0±1.5 6.5±2.0 169.2±22.4 122.3±14.9 t值 6.232 4 5.793 5 0.787 5 4.328 6 P值 <0.05 <0.05 >0.05 <0.05
表2 两组患者治疗前后脑脊液成分情况对比(±s)
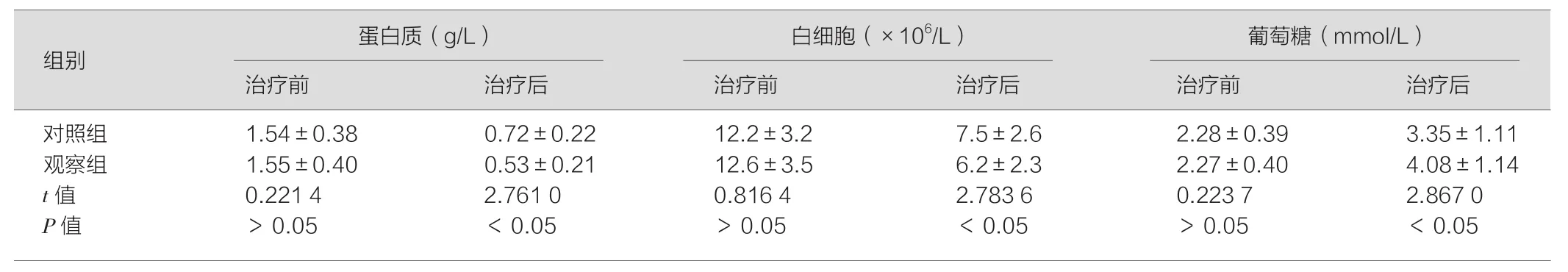
表2 两组患者治疗前后脑脊液成分情况对比(±s)
对照组 1.54±0.38 0.72±0.22 12.2±3.2 7.5±2.6 2.28±0.39 3.35±1.11观察组 1.55±0.40 0.53±0.21 12.6±3.5 6.2±2.3 2.27±0.40 4.08±1.14 t值 0.221 4 2.761 0 0.816 4 2.783 6 0.223 7 2.867 0 P值 >0.05 <0.05 >0.05 <0.05 >0.05 <0.05

表3 两组治疗效果对比
3 讨论
颅内感染是神经外科术后的一种常见并发症,该疾病对患者的预后具有严重影响,如控制不力,则会危及患者的生命安全[6]。对于颅内感染,如果给予单纯口服或静脉滴注抗生素治疗,效果甚微,且具有很大可能诱发菌株耐药性和真菌感染。所以,临床上对于颅内感染治疗多采用局部用药的方式,比如,脑室灌注和鞘内注射等[7]。鞘内注射是将抗生素经腰椎穿刺后注入,该方法能够提高脑脊液内药物的浓度,有效控制感染,但如果患者出现脑膜炎合并脑室内感染,该方法则收效甚微,同时,按照脑脊液的生理循环机制来说,鞘内注射后药物是逆流而上的,其扩散速度是较慢的[8]。而脑室内灌注给药可让抗生素达到有效浓度,从而有效控制颅内感染。
脑脊液中的细菌繁殖速度很快,如果单纯给予脑室内灌注抗生素治疗,注入的药物很有可能因脑组织的各种沟回交叉等因素被阻,无法充分发挥效用[9]。所以,为了提高治疗效果,在脑室内灌注抗生素同时,需要引流出被细菌感染的脑脊液,从而迅速改善颅内感染[10]。腰大池持续引流是配合鞘内注射引流脑脊液的常用方式,该方法能够有效清除脑室、蛛网膜下腔中的病原菌和炎性因子,从而减少这些物质可能引起的其他损害[11]。但该方法和鞘内注射一样,无法对脑膜炎合并脑室内感染患者具有显著效果,且可能延长引流时间,对短期内降低颅内压极为不利[12]。另外,如果是单纯的侧脑室置管外引流,则无法有效清除第三、四脑室等地方的脑脊液,有可能使脑脊液聚集,继而脓栓堵塞蛛网膜粒,脑脊液正常循环被破坏,从而患者可能出现梗阻性脑积水,严重影响患者的预后。因此,对于颅内感染患者,要想提高治疗效果,重在迅速清除炎性脑脊液,同时促进脑脊液循环。根据相关文献可知,腰大池联合侧脑室持续引流应用于颅内感染患者治疗,具有显著效果,和单纯腰大池持续引流相比,侧脑室联合腰大池持续引流能够快速地引流出炎性脑脊液,改善脑脊液循环,从而有效缩短病程,提高有效率和降低病死率。
在本次研究中,观察组和对照组均采用了腰大池持续引流联合脑室灌注给药方式,但观察组还联用了侧脑室置管外引流,在治疗之前,观察组和对照组的颅内压以及脑脊液的各项成分指标均差异不具有统计学意义(P>0.05),但在治疗后,观察组的颅内压、蛋白质、白细胞均低于对照组,而葡萄糖高于对照组;观察组的引流和感染控制时间也短于对照组,最终的治疗总有效率高于对照组,以上差异均具有统计学意义(P<0.05)。需要注意的是,在引流过程中,需适当控制引流量和速度,防止出现低颅压或脑疝;注意观察引流管的情况,保持引流管通畅,如发生阻塞、扭曲或者脱落,则需要给予相应处理,并用生理盐水冲洗引流管,确保引流的无菌,防止增加感染。
综上所述,对于颅内感染患者,在给予腰大池持续引流联合脑室灌注治疗同时,还应联合应用侧脑室持续引流,以缩短引流时间,有效控制感染,改善患者预后,促进患者恢复。

