WHOⅡ、Ⅲ级脑膜瘤显微外科术后复发的影响因素
崔萌 暴洪博 李丹妮
哈尔滨医科大学附属第三医院神经外科,黑龙江哈尔滨 150040
脑膜瘤是一种常见的颅内肿瘤,人群发病率为2/10万,在颅内肿瘤中的占比可达13%~30%[1]。含有蛛网膜成分的地方均可能发生脑膜瘤,如脑室内脉络丛即可因残余蛛网膜细胞发生脑室内脑膜瘤。目前认为脑膜瘤的发生是基因变异和内环境改变综合作用的结果,病毒感染、放射损伤、颅脑外伤等因素均可诱发脑膜瘤[2]。由于其通常表现为良性,且生长较为缓慢,既往认为脑膜瘤是完全良性肿瘤。但近年来发现世界卫生组织(WHO)分级的Ⅱ级和Ⅲ级脑膜瘤均具有潜在恶性,恶变率约为6%[3]。该病诊断标准变化较大,关于该病的治疗方案、预后及复发影响因素临床上仍有一定争议[4]。本次研究回顾性分析125例WHOⅡ、Ⅲ级脑膜瘤患者临床资料,探讨病理表现、个人体质、临床表现及影像学表现等因素对WHOⅡ、Ⅲ级脑膜瘤患者术后复发的影响作用。现将结果报道如下。
1 资料与方法
1.1 一般资料
回顾性分析我院2009年2月至2015年2月收治的脑膜瘤患者临床资料。入组标准:临床资料完整;接受肿瘤切除术;术后病理诊断明确为WHOⅡ级或Ⅲ级;随访时间>24个月;排除标准:治疗依从性差;治疗后24个月内失访。125例患者中,男性患者58例,女性患者67例,年龄27~70岁,平均年龄(51.27±11.37)岁,肿瘤最大径2.8~11.4 cm,首发症状包括单纯头痛73例,视力下降18例,癫痫34例,肿瘤类型包括非典型性脑膜瘤101例,透明细胞型脑膜瘤24例。术后共41例患者复发,复发率为32.80%。
1.2 研究方案
将患者的性别、年龄、肿瘤部位、肿瘤最大径、切除程度、病理类型、是否接受放射治疗、Ki-67表达、术前癫痫、瘤周水肿等资料建立数据库,采用统计学方法处理数据,分析影响脑膜瘤复发的危险因素。
1.3 定义标准
WHO分级(2007年版)[5]:Ⅰ级偶见有核分裂和核的多形性,复发风险低,主要包括脑膜内皮细胞型脑膜瘤、纤维型脑膜瘤、血管瘤型脑膜瘤、过渡型脑膜瘤、微囊型脑膜瘤、分泌型脑膜瘤、砂粒型脑膜瘤、富于淋巴浆细胞型脑膜瘤、化生型脑膜瘤;Ⅱ级为非典型型,核分裂增多(≥4/10HPF)以及核浆比例增高的小瘤细胞、细胞密度增加、核仁明显、无序排列或成片生长以及坏死等特征出现3个以上,表现为浸润性和生长活跃,主要包括非典型型脑膜瘤、透明细胞型脑膜瘤、脊索样脑膜瘤;Ⅲ级为分化不良型,组织学显著恶化,主要包括横纹肌样脑膜瘤、乳头状脑膜瘤、间变型脑膜瘤、伴高生长指数/或脑浸润的任何脑膜瘤亚型。
复发:再次入院后病理学诊断为复发,或影像学检查提示病灶再次出现、残留病灶增大;无复发生存期:手术与病灶复发时间间隔;Ki-67表达水平:Ki-67免疫组化切片中,褐色颗粒或棕黄色颗粒胞核与总观察细胞数百分比;肿瘤位置:分为凸出面、颅底、镰旁及其他;切除程度:按Simpson分级划分,Ⅰ~Ⅱ级为全切,Ⅲ~Ⅳ级为部分切除。
1.4 统计学分析
对本临床研究的所有数据采用SPSS18.0进行分析,计数资料以[n(%)]表示,生存期以中位数M和四分位数(P25,P75)表示,采用Kaplan-Meier单因素生存和多因素Cox回归分析处理数据,以P<0.05为差异有统计学意义。
2 结果
2.1 影响术后复发的Kaplan-Meier单因素生存分析
Kaplan-Meier单因素生存分析结果如表1所示,合并年龄>60岁、颅底及其他部位肿瘤、肿瘤最大径>5 cm、部分切除、Ki-67表达水平≥8%、术前癫痫、瘤周水肿因素的患者复发率较未合并者高,且差异有统计学意义(P<0.05)。
2.2 影响术后复发的多因素Cox回归分析
多因素Cox回归分析如表2所示,年龄>60岁、颅底及其他部位肿瘤、最大径>5 cm、部分切除、Ki-67表达水平≥8%、术前癫痫、瘤周水肿是WHOⅡ级、Ⅲ级脑膜瘤术后复发的独立危险因素 (P<0.05)。
3 讨论
外科手术切除是治疗脑膜瘤的主要手段,肿瘤切除后患者预后均可得到显著改善。我国报道的脑膜瘤术后复发率为5%~15%,术后较高的复发率对脑膜瘤的临床治疗造成了较大困扰[5-6]。本次研究中术后共41例患者复发,复发率为32.80%,较文献报道水平高,这可能与本次研究对象为WHOⅡ级和Ⅲ级患者有关。国内外研究发现脑膜瘤术后复发受多种因素影响,主要包括年龄、性别、肿瘤部位、病理类型、肿瘤形状及合并症等[7-8]。WHOⅡ级和Ⅲ级脑膜瘤患者预后较差,其复发影响因素可能与WHOⅠ级患者存在差异[9]。本次研究主要对WHOⅡ级和Ⅲ级脑膜瘤患者术后复发影响因素进行探讨。

表1 影响术后复发的Kaplan-Meier单因素生存分析
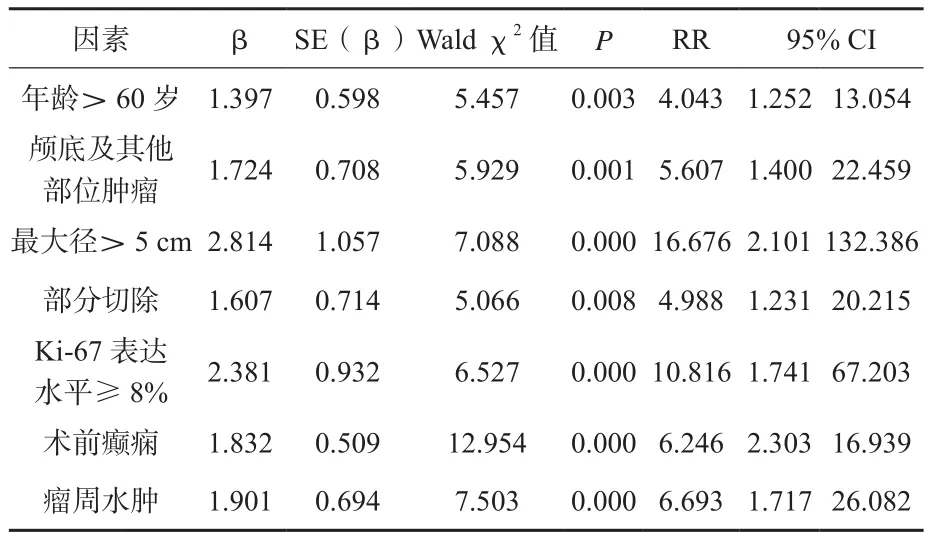
表2 影响术后复发的多因素Cox回归分析
本次研究发现,年龄>60岁是WHOⅡ级和Ⅲ级脑膜瘤术后复发的独立危险因素之一,提示年龄越大复发风险越高。高龄患者机体素质差,多合并各种基础疾病,可能在一定程度上对治疗效果产生影响[10]。同时,出于预计生存期与生存质量的考虑,部分高龄患者肿瘤切除程度低,导致复发风险增高[11]。但也有研究发现年龄较低的患者复发率较高[12]。年轻患者生存期较长,导致统计到的复发率较高。而高龄患者生存时间较短,复发病例尚未出现即发生死亡,这可能是导致复发率差异存在的主要原因。本次研究中患者男女比例及复发率相近,未发现性别对术后复发有显著影响。此外,本次研究发现合并术前癫痫是WHOⅡ级和Ⅲ级脑膜瘤术后复发的一个独立危险因素。术前癫痫的发生与肿瘤对脑皮质的刺激作用有关,研究认为合并癫痫的患者病理级别较高,这可能是术后复发率较高的主要原因[13]。
肿瘤切除程度历来被认为是影响复发的主要因素[14]。本次研究也证实,部分切除是WHOⅡ级和Ⅲ级脑膜瘤术后复发的独立危险因素。研究证实,肿瘤全切的患者10年局部控制率较部分切除的患者高[15]。为控制术后复发率,通常要求脑膜瘤切除术应实现Simpson 0级切除,包括肿瘤及其周围2~4 cm左右的硬脑膜组织均应全切[16]。但实际操作中部分肿瘤组织入侵面大,彻底清除必然导致严重并发症的发生,Simpson 0级切除很难实现。肿瘤部位与脑膜瘤术后复发紧密相关。本次研究发现颅底及其他部位肿瘤是WHOⅡ级和Ⅲ级脑膜瘤术后复发的一个独立危险因素。位于蝶骨嵴、矢状窦旁、颅眶沟通、鞍结节等颅底部位的脑膜瘤解剖位置较深,周围环绕或压迫颈内动脉、脑神经多种重要的神经和血管,导致无法完全切除[17]。而位于凸面的脑膜瘤周围解剖结构简单,通常可取得理想的切除效果。因此肿瘤部位对术后复发率的影响本质上是由肿瘤切除程度所决定的。
肿瘤最大径>5 cm是本次研究中危险度最高的危险因素。肿瘤越大时肿瘤浸润性越高,而高浸润性被证实是术后复发的主要危险因素[18]。此外,直径大的肿瘤切除时难度较大,可能残留较多肿瘤组织,导致术后复发风险增高。瘤周水肿在本次研究中也被证实是影响术后复发的独立危险因素。瘤周水肿由静脉回流受阻所致,尤其好发于恶性肿瘤。同时,非典型性脑膜瘤患者中瘤周水肿通常表现得更为明显,提示瘤周水肿严重程度可能也与脑膜瘤浸润性有关。研究发现,合并中重度瘤周水肿的恶性脑膜瘤占比高达67.93%[19]。该结果表明合并瘤周水肿者病理级别较高。Ki-67是判断肿瘤恶性程度的重要指标,Ki-67表达水平≥8%在本次研究中也被证实与术后复发紧密相关[20]。因此,肿瘤最大径、瘤周水肿及Ki-67水平对WHOⅡ级和Ⅲ级脑膜瘤术后复发的影响均与肿瘤病理级别有关。
综上所述,WHOⅡ、Ⅲ级脑膜瘤术后复发率较高,病理表现、个人体质、临床表现及影像学表现均对术后复发有不同程度影响,对合并术后复发危险因素的患者应加强随访观察,及早干预。特别是对于复发危险性较高的患者,应尽量提高切除范围,同时注意控制手术并发症的发生,确保降低复发风险。

