以发热起病的头颅CT阴性的蛛网膜下腔出血1例
杨益挺,刘艳群,陶沂,毕晓莹
作者单位
200438 上海海军军医大学附属长海医院神经内科
1 病例介绍
患者,女性,65岁,因“发热,头痛5 d”于2017年7月28日收住院。7月23日患者有明确受凉史,次日出现发热,体温37.8℃,伴有头痛,放电样疼痛,左侧为著,至社区医院就诊,予口服止痛片及静滴克林霉素、头孢替安,症状无改善。7月28日入海军军医大学附属长海医院急诊就诊,以“发热、头痛待查:脑膜炎?”收入神经内科。
既往史:有高血压病史,血压控制可。否认近期外伤史。
体格检查:体温38.3℃,脉搏80次/分,呼吸18次/分,血压130/80 mm Hg。神志清楚,言语流利,颅神经阴性,四肢肌力5级,颈项强直(++),双侧克氏征阳性,双侧病理征阳性。
辅助检查:血常规显示白细胞8.28×109/L,C反应蛋白24.38 mg/L;头颅CT未见明显异常(图1)。
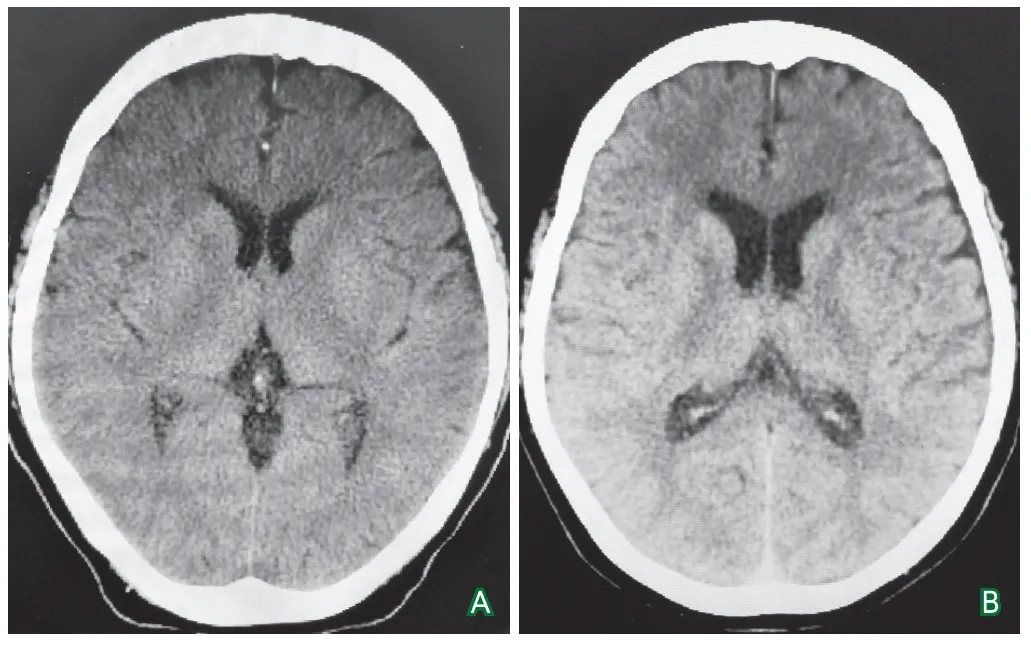
图1 患者入院后两次头颅CT结果
诊疗经过:7月28日给予更昔洛韦抗病毒,头孢曲松抗感染治疗。7月29日进行腰椎穿刺,红色浑浊脑脊液(图2),压力210 mm H2O,细胞总数9.88×1010/L,有核细胞数1.835×1010/L,单核细胞55%,多核细胞45%,蛋白0.74 g/L,脑脊液糖2.3 mmol/L(血糖6.5 mmol/L),脑脊液氯121 mmol/L(血氯102 mmol/L)。因患者肥胖,腰椎穿刺体位摆放不理想,进针3次穿出脑脊液,复查头颅CT仍然阴性(图1),头颅CTA阴性(图2),考虑不排除血性脑脊液为穿刺损伤。药物治疗上给予加用尼莫地平,拟复查腰椎穿刺。患者仍持续低热,头胀痛,脑膜刺激征明显。7月31日复查腰椎穿刺,L3/4间隙一次进针,进针深度约9 cm,可见红色浑浊脑脊液流出,初测压力210 mm H2O。再次从L2/3间隙进针,仍可见均一血性脑脊液流出,离心后涂片镜下未见皱缩红细胞(图3)。脑脊液细胞总数7.5×1010/L,有核细胞数4.44×108/L,单核细胞67%,多核细胞33%,蛋白1.08 g/L,脑脊液糖1.8 mmol/L(血糖7.3 mmol/L),脑脊液氯115 mmol/L(血氯:99 mmol/L)。
急诊DSA检查结果显示:右侧后交通动脉瘤,瘤颈宽2.2 mm,瘤高5.1 mm,瘤宽4.25 mm,载瘤动脉近端局限性50%狭窄。术中给予弹簧圈致密栓塞(Raymond1级)(图4)。术后患者体温逐渐恢复正常,头痛逐渐缓解出院。
出院诊断:
蛛网膜下腔出血;
(右)后交通动脉瘤
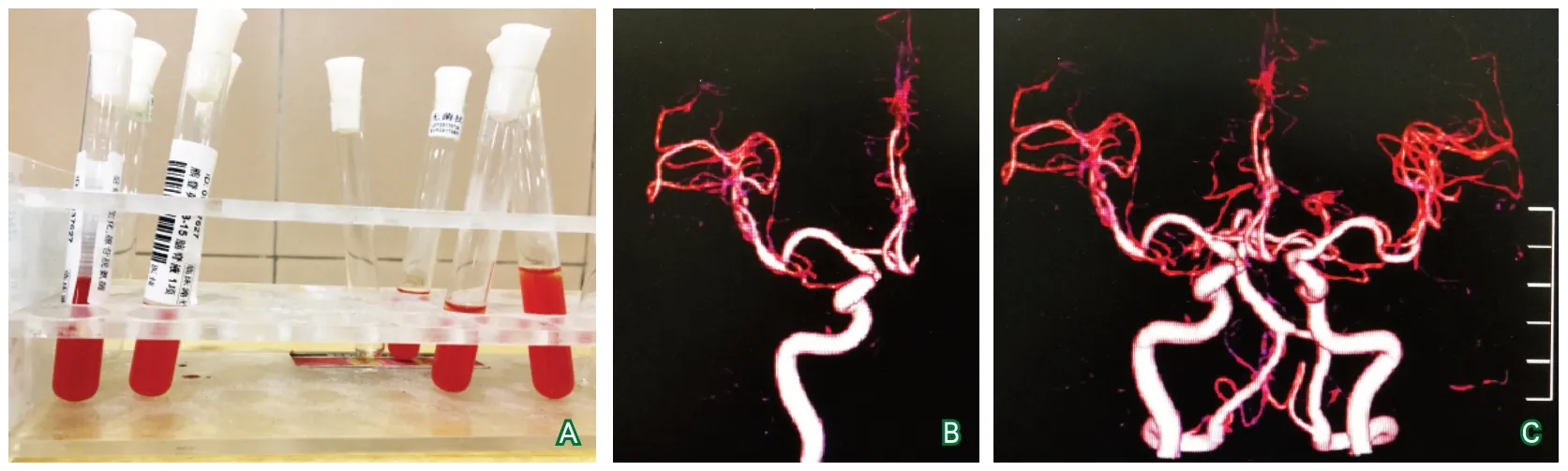
图2 第一次腰椎穿刺脑脊液外观及头颅CTA结果

图3 第二次腰椎穿刺脑脊液外观及离心后镜下红细胞形态
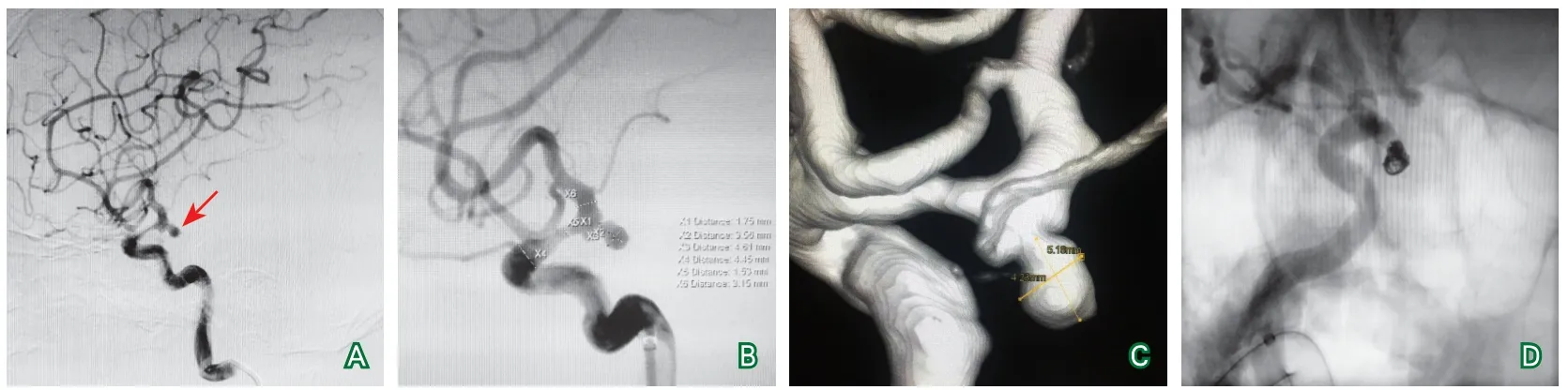
图4 DSA治疗前、治疗后
2 讨论
自发性SAH是一种常见且致死率极高的疾病,病因主要是动脉瘤,约占全部病例的85%。典型表现是突发异常剧烈全头痛,患者常将头痛描述为“一生中经历的最严重的头痛”[1]。该患者60多岁,受凉后发热起病,头颅CT阴性,头痛性质为放电样疼痛,左侧为著,极易误诊为脑膜炎或发热引起的头痛。但是该患者突出的脑膜刺激征应引起临床重视,要鉴别蛛网膜下腔出血或者脑膜癌。
临床怀疑SAH首选头颅CT检查,在SAH发病后12 h内,CT的敏感度高达98%~100%,24 h内逐渐降至93%,6 d内降至57%~85%[2]。该患者2次头颅CT检查时间均在5 d以后,头颅CT阴性不能排除SAH。
对于CT扫描阴性或者不确定的,腰椎穿刺及脑脊液检验非常重要。均匀一致的血性脑脊液,是SAH诊断的重要证据。但是有时腰椎穿刺不顺利,就有可能将其误认为是穿刺技术不熟练、穿刺针误伤脊髓内的静脉丛引起的出血,给SAH诊断带来困惑。国外文献报道也有过将特殊微生物感染引起的脑膜炎因血性脑脊液误诊为SAH的案例[3]。除提高腰椎穿刺技能外,脑脊液细胞学检查较为重要。SAH后急性期数小时后脑脊液可出现高比例嗜中性粒细胞,其比率为70%~95%,48~72 h达高峰,一周后逐渐下降,单核细胞数逐渐增高[4]。该患者第一次腰椎穿刺多核细胞比例45%,2 d后下降为33%,结合病史,基本符合SAH有核细胞变化规律。SAH发病1周后,脑脊液黄变,显微镜下见大量皱缩红细胞,并可见吞噬了血红蛋白或含铁血黄素的巨噬细胞。该患者脑脊液镜下未见皱缩红细胞,说明出血发生在1周内,与病史符合。
发热是SAH最常见的并发症,中枢性发热与病情的严重程度、出血量、血管痉挛的发生有关。该患者发病前有明确受凉史,不典型头痛,是未早期识别的原因。
头CTA诊断动脉瘤的敏感度为77%~100%,特异度为79%~100%[5]。动脉瘤的大小、部位和影像设备质量影响着CTA检查的敏感度及特异度。该患者头颅CTA阴性,仍然不能排除动脉瘤。应用贝叶斯定律,患者突发的发热、头痛,典型的脑膜刺激征,均匀一致的血性脑脊液,验前概率很高(90%),阴性似然比0.054,推算验后概率在CTA阴性时动脉瘤概率仍为30%左右。经DSA诊断明确,为后交通动脉瘤破裂所致,因此对于CTA或MRA阴性的SAH仍应进一步DSA检查。
动脉瘤性SAH患者再破裂危险性较高,剧烈头痛、脑膜刺激征阳性及头颅CT提示蛛网膜下腔呈高密度影是经典的诊断标准。对于不典型病例,临床要结合病史、查体、辅助检查推敲分析,以免漏诊和误诊,贻误治疗。

