同型半胱氨酸与痴呆:国际共识声明
译者:董珍,朱婷珂,徐俊
2 0年前,两项病例对照研究发现血浆或血清总同型半胱氨酸(serum total homocysteine,tHcy)与AD相关,其中AD分别经临床和组织病理学标准诊断。此外,组织病理学研究还发现血管性痴呆与tHcy升高相关。B族维生素、叶酸和维生素B12是tHcy的主要决定因素,研究发现红细胞中叶酸降低、血清中叶酸降低和血清维生素B12降低同样与AD相关。以上研究促使我们提出疑问:“高tHcy,又一个新的AD危险因素?”
本共识声明并非系统评价,而是专家组根据近期的综述,得出tHcy升高与痴呆存在因果关系的结论。共识声明认为tHcy可导致痴呆,且对公共健康具有重要意义。
认知损害的发展是多因素共同作用的结果,tHc y升高只是其中一个“充分病因”。根据Kenneth J.Rothman提出的“因果推断标准”,痴呆的“充分病因”包括各种“成分病因”,如年龄、高同型半胱氨酸血症(hyperhomocysteinemia,HHcy)、高血压、吸烟、低体力活动、ApoE4基因型及其他血管危险因素。需要指出的是,通常“充分病因”种类很多,而每种病因都有不同的组成部分,故HHcy可能同时属于多种病因(图1)。HHcy作为痴呆的危险因素的强度,不仅根据其单独在痴呆病因学中的作用,而且还取决于“充分病因”中的其他因果成分的普遍性。通过消除老年人群中的HHcy,可以使包含tHcy升高在内的“充分病因”无法导致痴呆。
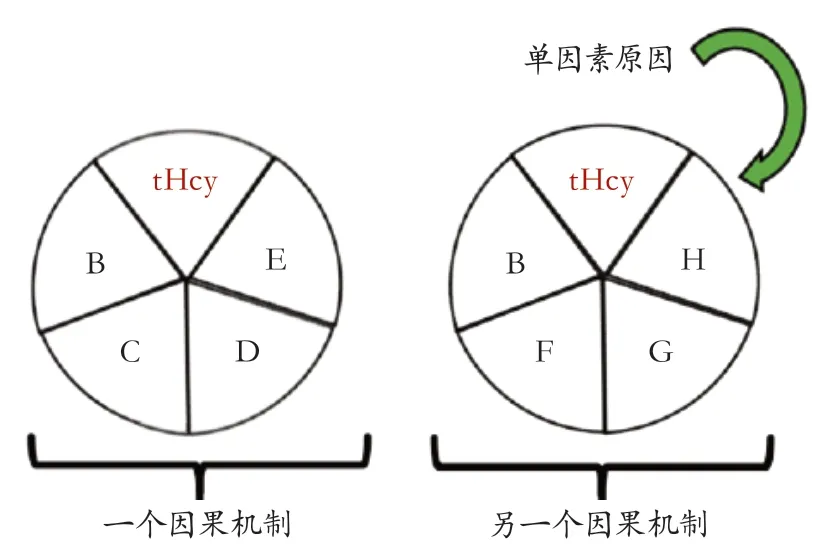
图1 假设的痴呆的“充分病因”
一个经常提出的问题是:tHcy升高可直接导致认知功能损害,或仅是不良生活方式和(或)B族维生素缺乏等原因的标志物?如图2所示,我们认为实际上直接和间接途径都可能发生。尽管如此,大多数前瞻性研究都发现在调整B族维生素状态后,tHcy的升高仍然与认知功能损害相关,支持tHcy是独立于B族维生素的认知损害的危险因素。此外,在Hcy和B族维生素对认知功能的作用(homocysteine and B vitamins in cognitive impairment,VITACOG)试验中,通过贝叶斯分析,使用有向无环图分析显示,B族维生素可通过降低tHcy而减缓局部脑萎缩,从而减慢认知损害。有充分的证据表明,tHcy升高是认知损害的一个危险因素,但它可能与其余一些本身可决定tHcy的因素共同发挥作用,我们将在下文讨论。
根据Bradford Hill的因果关系标准,研究者分析了tHcy在痴呆中的潜在因果作用。Bradford Hill提出了9项支持因果关系的特征:强度、一致性、特异性、时序性、生物梯度、合理性、连贯性、类比法和试验。我们将采用相同的方法,并时刻谨记这些特征存在的局限性。
1 总同型半胱氨酸升高与痴呆之间的关联强度
为了更好理解与tHcy升高相关的痴呆风险,我们汇总了7项基于前瞻性观察性研究的Meta分析(表1)。所有Meta分析均显示tHcy升高与痴呆有显著关联,合并危险度估值为1.15~2.5。
在最新的一篇综合性Meta分析中研究了36种可干预的危险因素与AD之间的关系。该文章纳入13项队列研究,共6310例受试者,得出tHcy升高导致AD的合并相对危险度是1.15(1.02~1.27),并被列为一级证据。以上7项Meta分析获得的风险估值存在差异,是由所纳入的队列研究不同所致,且对高tHcy的定义不完全相同。然而,普遍的发现是随着tHcy的升高,受试者患痴呆的风险增加。
一项Meta分析基于孟德尔随机对亚甲基四氢叶酸还原酶(methylenetetrahydrofolate reductase,MTHFR)C677T基因多态性与tHcy升高的关系进行汇总,避免了观察性队列研究的潜在偏倚。共纳入34项研究,9397例受试者,发现TT等位基因与CC等位基因相比,AD的比值比为1.37(1.15~1.63)。在该Meta分析中,作者还对tHcy进行评估,发现tHcy每增加1个标准差,合并比值比为3.37(1.9~5.95),且这种关联在亚洲和混合人群中的强度高于高加索人群。
通过HHcy的患病率和痴呆的相对危险度,可以估计出由于tHcy升高导致的痴呆人群的归因危险度(population attributable risk,PAR)。表1显示的PAR估计值是基于独立的相对危险度,以及HHcy的患病率为25%或30%,因为大多数研究将tHcy分布的上四分位数或三分位数是定义HHcy的阈值。PAR%是指HHcy(所讨论的暴露因素)引起的痴呆在所有老年痴呆患者(即暴露和非暴露)中的百分比,同样可理解为如果消除HHcy能预防痴呆的发病率。引人瞩目的是除一项Meta分析外,PAR表明通过降低tHcy可以预防约12%~31%的痴呆或AD发生。
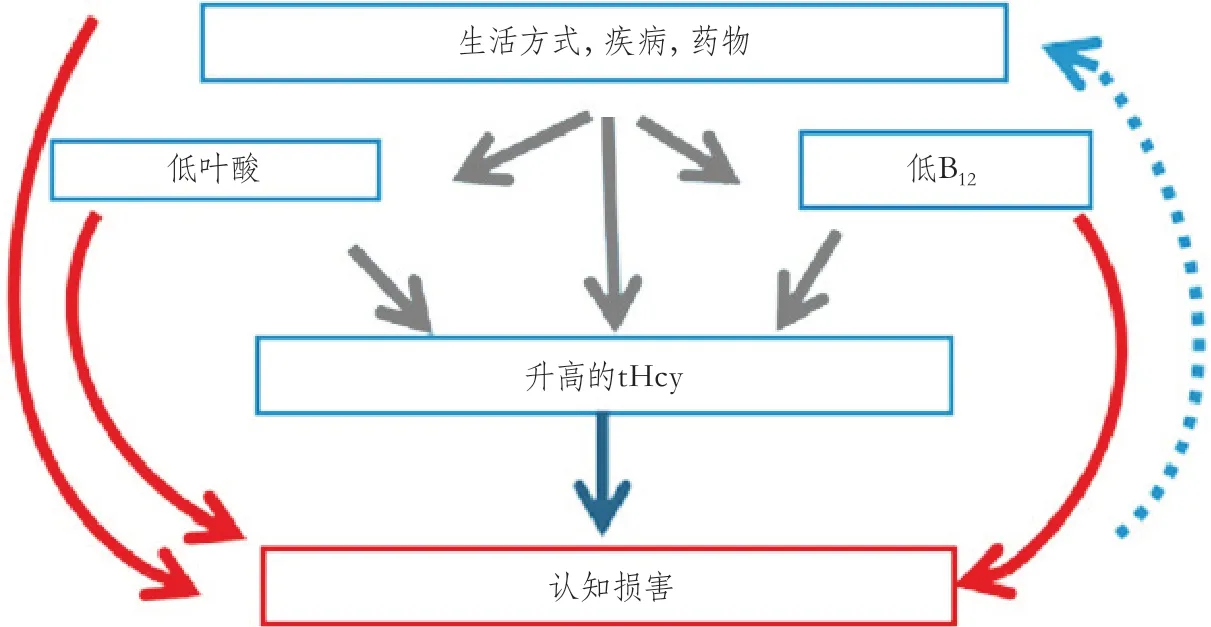
图2 tHcy与认知功能损害因果关系的平行途径
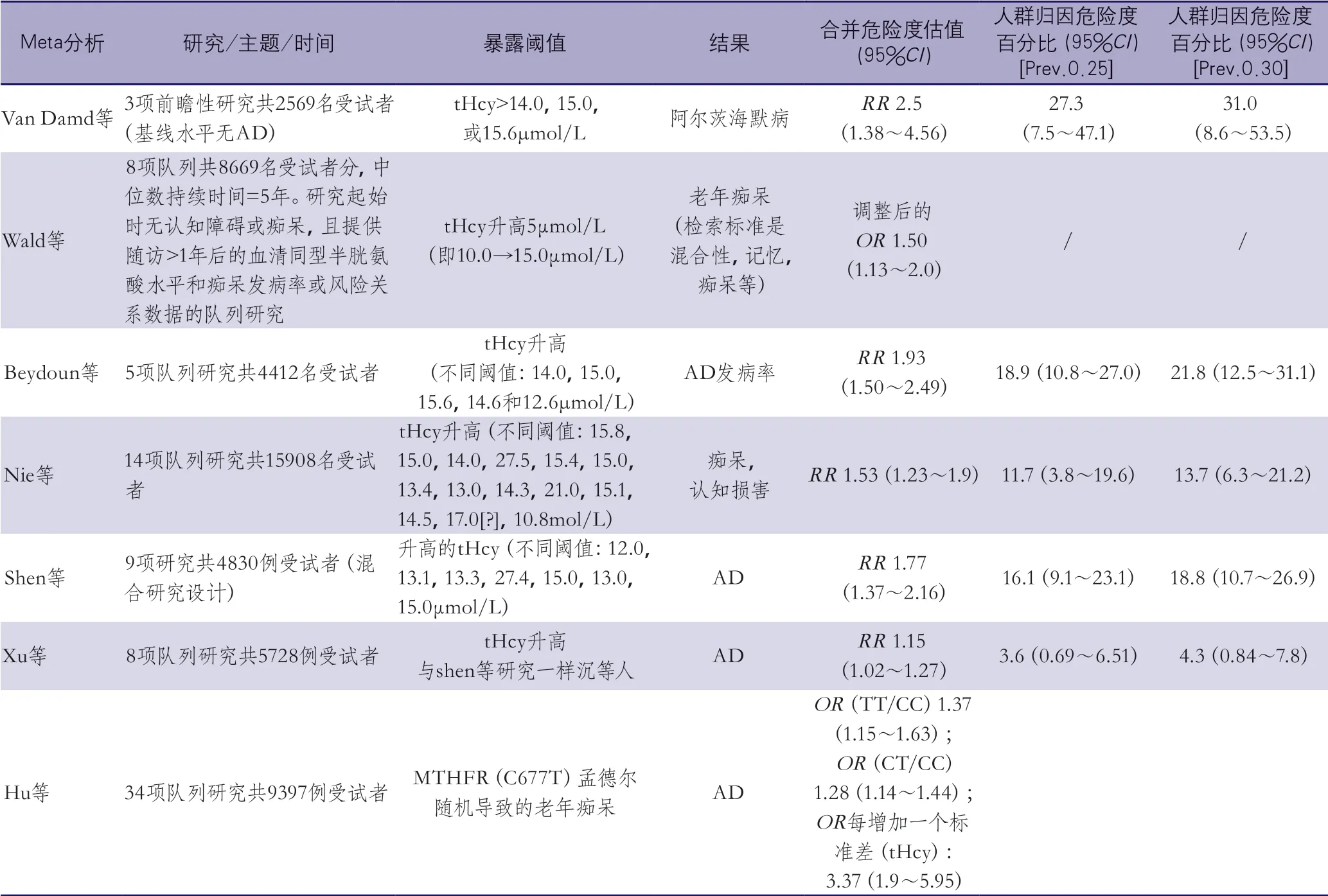
表1 2009年以来在前瞻性队列研究中关于血浆同型半胱氨酸升高与痴呆或AD之间的关系的Meta分析
2 总同型半胱氨酸升高与认知功能损害之间的一致性
如上述Meta分析和综述所提到的,世界各地大量探讨认知损害或痴呆与tHcy关系的研究结果高度一致。有研究使用多重Logistic回归来评估危险因素的一致性,并总结了8种不同的可干预的危险因素:“结合两种标准(AD事件中关联的强度和整体的一致性),目前最有力的证据是血浆Hcy水平升高或教育程度降低可增加痴呆风险,而体力活动增加可降低痴呆风险”。
我们得出tHcy升高与认知功能损害之间的关联强且一致,但“强关联性对于因果关系既不必要也不充分”。
3 总同型半胱氨酸升高与认知功能损害之间的特异性
除痴呆外,tHcy升高与许多临床结局有关。例如,涉及脉管系统损害的疾病,缺血性心脏病,卒中和年龄相关性黄斑变性。脑血管系统受损很可能直接引起认知损害,同时血管功能不全也会损害神经系统,导致认知损害和痴呆。因此,tHcy与认知功能之间不具有特异性。然而,不应过分强调特异性的重要性,事实上,也有观点认为“该标准作为一般规则是无效的”。
4 总同型半胱氨酸升高与认知功能损害之间的时序性
时序性这一特征对排除反向因果关系至关重要,例如认知功能损害反过来也可导致饮食、生活方式、其他疾病和药物使用方面的改变,从而升高tHcy(图2)。尽管晚期痴呆患者可能出现HHcy(由于喂养困难或微量营养素吸收不良),但记忆和衰老调查牛津项目(the Oxford Project to Investigate Memory and Ageing,OPTIMA)研究通过3年的随访发现,痴呆患者tHcy水平并未随着病情恶化而升高。相反,在复查大脑影像学检查后发现,纳入研究时tHcy较高的患者病情恶化更快。大量的前瞻性研究在受试者出现认知损害之前很久便会收集血样,符合时效性。如弗洛明翰(Framingham)研究和哥德堡女性(Gothenburg Women)研究,血液采样测量tHcy和诊断认知功能损害或痴呆之间的时间间隔分别长达13年和35年。
因此,完全可满足时序性标准(高同型半胱氨酸血症→痴呆)。
5 总同型半胱氨酸升高与认知功能损害之间的生物梯度关系
许多前瞻性研究表明,tHcy与认知损害或痴呆之间存在梯度关系。该梯度通常通过高于其发生损伤的阈值浓度或通过浓度反应关系来显示,从表1所示的Meta分析中的暴露阈值也可以看出。一项对意大利北部的正常老年人展开的研究发现随着基线tHcy的升高,其痴呆的发病率增加,与tHcy<10.1 μmol/L的患者相比,tHcy>15.0 μmol/L的患者痴呆发病率高出约5倍,充分体现了浓度反应关系。在OPTIMA研究中也显示出明显的浓度依赖性,随着tHcy值在10.0~18.0 μmol/L范围内升高,AD患者认知功能下降速率加快。AD患者tHcy浓度与内侧颞叶萎缩率存在阈值效应,tHcy>11.1 μmol/L的患者与tHcy<11.1 μmol/L相比,痴呆发病率增加。另外,在标准老化研究(the Normative Aging Study)中也发现,tHcy 浓度在11 μmol/L时存在阈值,表现为空间复制能力受损。我们将在下文探讨与降低tHcy浓度的治疗相关的阈值问题。
因此,tHcy升高与认知损害之间的关系充分满足生物梯度的标准。
6 总同型半胱氨酸升高与认知损害之间的合理性
“合理性是指假设的生物合理性,这是一个远离客观或绝对的重要问题。”
前面图2和综述已经探讨了究竟tHcy升高本身会引起痴呆,抑或其只是其他病因(如B族维生素缺乏)的标志。已知许多不同的生物学机制可以将tHcy升高与认知功能损害联系起来,包括血管机制到局部脑萎缩,神经元纤维缠结和淀粉样蛋白斑块形成,神经元死亡和表观遗传机制。这些机制并不互斥,且几种不同的通路可能同时存在。
因此,tHcy与认知损害的关系是非常合理的。
7 总同型半胱氨酸升高与认知功能损害之间的连贯性
“连贯性是对因果关系的解释,与疾病的自然史和生物学并不冲突。”
在认知功能损害和痴呆的生物学方面,关键是神经元的丧失,导致局部脑萎缩及不溶性蛋白质沉积,如斑块中的β-淀粉样蛋白和神经元纤维缠结中的磷酸化Tau蛋白(phosphorylated Tau,P-Tau)。先前一篇研究显示AD患者tHcy升高与发生内侧颞叶萎缩的概率相关,此后已广泛证实tHcy升高与局部脑萎缩的关系,包括最新的VITACOG试验。血浆tHcy、CSF中S-腺苷同型半胱氨酸升高与CSF中P-Tau水平升高有关,一项临床病理学研究也发现患者在死亡前几年tHcy升高与大脑皮层神经元纤维缠结密度的增加有关。动物研究表明,HHcy能对Aβ途径中的基因表达进行表观遗传调控,使大脑中淀粉样蛋白沉积增加,P-Tau形成增多,使培养皿中和在体海马神经元死亡,导致各种认知功能缺损。
因此,从分离细胞、动物和人类神经病理学研究方面,说明tHcy与认知损害和痴呆的关系是连贯的。
8 总同型半胱氨酸升高与认知功能损害之间的类比法
这个标准对于因果关系的争论并不重要,但应该指出的是,与Hcy分子相似的物质对神经系统有毒性作用。Hcy是一种兴奋性氨基酸,作用于N-甲基-D-天冬氨酸(N-methyl-Daspartic acid,NMDA)受体导致细胞死亡。Hcy硫内酯在动物中具有神经毒性,并导致赖氨酸残基上蛋白质发生N-Hcy酰化。
9 总同型半胱氨酸升高与认知功能损害之间的实验证据
Bradford Hill认为,证明条件和结果之间因果关系的最有力证据是实验性干预。提出两个问题:第一,在老年人中故意升高tHcy是否会导致认知功能损害;第二,降低tHcy是否可以预防认知功能损害?
综述中总结的几项动物研究表明,通过给动物直接给药或喂食缺乏B族维生素的饮食来升高tHcy,与认知功能损害有关。在人体中升高tHcy是违背伦理的,但常见的基因多态性(MTHFR中的C677T)与tHcy浓度的中度升高有关,并且与患AD的风险显著增加有关(表1)。由于生活方式的改变,人体内tHcy水平可能会随着时间的推移而改变,有研究评估了1670例老年人,发现6年后tHcy升高达8 μmol/L者平均记忆力测试得分低于那些tHcy未改变的受试者;相反,在6年后tHcy降低达6 μmol/L的患者,平均记忆力测试得分更高。
9.1 临床试验 多项临床试验给予正常老年人、MCI老年人或痴呆患者补充B族维生素,以探究降低tHcy能否延缓认知功能下降或预防认知功能损害。这些降低Hcy试验的综述和基于此的Meta分析已经发表。这些综述都讨论了试验的无效性,因为安慰剂组在试验期间并没有认知功能下降,正如一篇综述所说:“……你无法阻止没有发生的事情”。因此遗憾的是,在这项纳入20 431例参与者的最大型Meta分析中,有76%的参与者没有基线的认知功能测量,因此无法评估安慰剂组的认知能力下降。在之后一项Meta分析包含的两项试验中(2825例参与者),安慰剂组出现认知功能减退,在B族维生素治疗组(基线高tHcy或缺乏B族维生素)中发现治疗能显著改善认知功能状态。该Meta分析的作者认为这两项研究的发现是“由于偶然性”,尽管事实上这两项试验是唯一能够回答B族维生素治疗HHcy是否会延缓认知功能下降的研究。
我们建议在该领域进行有意义的临床试验,且应满足表2中列出的一系列标准,以便获得可行的结果。
目前,有3项已公布的试验完全满足表2中列出的标准,均为在老年人中积极使用一种或多种B族维生素(叶酸,维生素B6和B12)进行治疗。我们将简要总结这些试验的主要发现。
9.1.1 叶酸和颈动脉内膜中层厚度试验 叶酸和颈动脉内膜中层厚度(the Folic Acid and Carotid Intima-media Thickness trial,FACIT)试验在荷兰共招募818例认知正常老年人,其基线tHcy范围为13~26 μmol/L。试验组予以叶酸0.8 mg/d治疗3年,与安慰剂组相比,tHcy下降了26%。安慰剂组在与速度相关的3个认知领域(信息处理、感觉运动、复杂)得分下降,而记忆得分更高(可能是由于学习效果)。叶酸治疗减缓了信息处理速度的下降,这在基线tHcy高于中位数的参与者中更明显。叶酸组在记忆和整体认知功能方面改善情况优于安慰剂组。作者估测叶酸治疗使个体在记忆方面年轻4.7岁,感觉速度年轻1.7岁,信息处理速度年轻2.1岁,整体认知功能年轻1.5岁。这些结果表明,降低tHcy可以延缓自然衰老进程中的认知变化。
9.1.2 阿尔茨海默病合作研究试验 阿尔茨海默病合作研究试验(Alzheimer disease cooperative study trial)在美国共招募340例诊断为很可能AD的参与者。予以每天5 mg叶酸,1 mg维生素B12和25 mg维生素B6积极治疗18个月,使tHcy降低26%(9.2 μmol/L降至6.78 μmol/L)。整个队列研究中,安慰剂组和积极治疗组在几项认知和临床测试中没有显著差异,但亚组分析显示基线简易精神状态量表(mini-mental state examination,MMSE)评分与B族维生素治疗效果之间有相互作用,即基线MMSE得分较高的患者,B族维生素治疗获益明显。在基线临床痴呆(clinical dementia rating,CDR)评分为0.5分的患者中也观察到了类似的效果:在共18个月的研究期间,B族维生素治疗减缓了MMSE下降的速度。这些结果表明B族维生素治疗可能对轻度AD患者有效,但对中度AD患者则无效。
9.1.3 同型半胱氨酸和B族维生素对认知功能作用试验 VITACOG试验旨在研究每日服用B族维生素(0.8 mg叶酸,0.5 mg维生素B12,20 mg维生素B6)降低tHcy治疗2年是否能减慢MCI人群中全脑萎缩加速的速率。该实验次要结局是认知功能和临床变化。在接受MRI扫描的168例参与者中,与安慰剂组相比,B族维生素治疗组tHcy降低30.2%,并使脑萎缩速率减慢29.6%。B族维生素治疗对脑萎缩的影响受到基线tHcy浓度的显著影响:最高四分位数(tHcy>13 μmol/L)的参与者显示脑萎缩率减慢53%。在认知功能和临床评估中也发现基线tHcy的明显影响:在安慰剂组中,只有tHcy高于中位数(11.3 μmol/L)的患者显示出显著的认知功能下降。B族维生素治疗减缓或阻止了高于tHcy中位数的患者情景记忆、语义记忆和整体认知(MMSE)的下降。B族维生素治疗对CDR和老年人认知功能下降知情者问卷(informant questionnaire for cognitive decline in the elderly,IQCODE)这两项临床测评也有益,但仅限于tHcy>13 μmol/L的参与者。对VITACOG的影像数据进行进一步的体素分析表明,B族维生素治疗明显减缓了AD中受影响最严重的大脑区域萎缩的速度(88.5%)。贝叶斯有向无环图分析证明了以下因果途径:
B族维生素(主要是维生素B12)→降低tHcy→减缓脑萎缩→减慢认知能力下降速度
这些结果与以下观点一致:降低具有高tHcy的MCI患者的tHcy可减慢疾病进展速度。
值得注意的是,VITACOG试验参与者血液样本的事后分析(post-hoc)显示,仅具有良好的基线ω-3脂肪酸状态的受试者能从B族维生素治疗中获益,使脑萎缩、认知功能和临床衰退速度减慢。这一结果表明,在今后的B族维生素试验中,需重点保证参与者中良好的ω-3脂肪酸状态,或者合用B族维生素和ω-3脂肪酸。VITACOG试验还证实了心血管试验的结果,即抗血小板药物可能与B族维生素治疗相互作用,使只有未服药者出现有益影响。有趣的是,在VITACOG试验中,使用非甾体类抗炎药与阿司匹林药物得到了不同的效果。
总而言之,我们从Bradford Hill的最后一个标准得出结论,大量的实验证据支持tHcy升高导致认知功能损害的因果作用。许多报道B族维生素无效的试验都受到了设计缺陷的影响,即安慰剂组的受试者不太可能做出回应,或者未出现认知功能下降。
10 结论和未来的方向
根据Bradford Hill提出的原则,通过分析已发表的研究结果,我们得出结论,tHcy升高是认知功能损害和痴呆的一个密切但可干预的危险因素。
该结论具有某些潜在的公共卫生意义。记忆门诊应筛查tHcy是否升高,且应对tHcy升高的人群补充B族维生素。在瑞典已经开展该项工作。此外,一项建模研究表明,这项政策在英国具有很高的成本效益。重要的是确定何时该开始临床干预的tHcy浓度阈值。在之后的建模研究中,采用tHcy>13 μmol/L作为阈值。与FACIT试验招募的临界值及在VITACOG试验中B族维生素治疗能临床获益的浓度相同,故有充分地证据支持。另一方面,VITACOG证明在11~13 μmol/L范围内认知可获益,tHcy>11 μmol/L是在OPTIMA原始研究中检测到明显内侧颞叶萎缩的阈值。此外在标准老龄化研究中,tHcy浓度为11 μmol/L是空间复制受损的tHcy阈值,在苏格兰的流行病学研究中,tHcy>10.8 μmol/L时痴呆发病率已经增加。如果后者得到证实,那么tHcy的阈值取10~11 μmol/L之间可能更合适。在老年人中将tHcy浓度的正常范围定义为10~13 μmol/L可能较为合适。
显然迫切需要根据表2所示的标准进行大规模干预试验,以观察补充B族维生素(理想情况下与ω-3脂肪酸合用)能否延缓或避免MCI患者的认知功能进一步减退或转化为痴呆。结果表明,只有当目标组有可能效果时试验才会成功,即最初有高tHcy和(或)参与Hcy代谢的B族维生素的不良状态,而且要求随访时间足够长,使安慰剂组患者出现认知功能进一步下降或痴呆。如欲进一步证实降低tHcy可以延缓痴呆的进展,那么应该扩大tHcys的筛查范围扩展至所有65岁以上的老年人,即认知功能下降开始加速的年龄。

