孕产妇感染性休克61例临床分析
赵先兰,房玉捷
感染性休克是常见的急危重症,是指严重感染导致的低血压持续存在,经充分的液体复苏难以纠正的急性循环衰竭[1]。感染性休克患者的病死率高,早期识别并启动治疗可降低严重感染和感染性休克的病死率[2]。近年来孕期及产褥期发生感染性休克者增多,处理不及时极易导致孕产妇出现多器官功能衰竭(multiple organ dysfunction syndrome,MODS),甚至危及生命。影响感染性休克孕产妇预后的相关因素较多,本研究回顾性分析郑州大学第一附属医院(我院)产科收治的感染性休克病例的临床资料,旨在探讨孕产妇感染性休克的临床特征、早期诊断及治疗对妊娠结局的影响,以更好地为孕产妇感染性休克的临床诊疗提供帮助。
1 对象与方法
1.1 研究对象2012年1月—2017年12月我院产科感染性休克的患者。感染性休克诊断标准[3-4]:①产科改良版快速序贯器官衰竭(omqSOFA)评分≥2分;②产科改良序贯器官衰竭(omSOFA)评分≥2分;③出现持续性低血压,在充分容量复苏后仍需血管活性药维持平均动脉压(MAP)≥65 mmHg(1 mmHg=0.133 kPa);④血乳酸浓度>2 mmol/L。
1.2 方法
1.2.1 资料收集方法采用医院电子病历管理系统联合手工检索,检索2012年1月—2017年12月我院产科出院诊断包含感染性休克的病例。对所检索出的病例核查原始病案,按照感染性休克诊断标准筛选且原发病为产科疾病的感染性休克病例61例。
1.2.2 资料分析方法描述孕产妇感染性休克病例的基本特征[病例数、年龄、是否为初次妊娠、急性生理功能和慢性健康状态评分系统Ⅱ(APACHEⅡ)评分、是否处于产褥期]。根据结局分为生存组(45例)和死亡组(16例),分析2组患者的临床检验指标、产科临床特征、并存疾病和并发症。
1.3 统计学方法使用SPSS 17.0统计软件。定量资料正态分布的数据用均数±标准差(±s)表示,组间比较用t检验;非正态分布的数据用中位数(M)和四分位数间距(Q)表示,组间比较用Mann-Whitney U检验。定性资料用例(%)表示,组间比较采用χ2检验或连续校正χ2检验或Fisher检验。以是否死亡为因变量,先对自变量进行单因素分析,然后采用多因素Logistic回归分析,确定影响预后的因素。P<0.05为差异有统计学意义。
2 结果
2.1 感染性休克孕产妇的基本特征61例感染性休克患者死亡16例(26.23%),产褥期患者37例(60.66%)。2组患者的年龄、首次妊娠比例和产褥期比例比较,差异无统计学意义(均P>0.05);生存组患者APACHEⅡ评分低于死亡组,差异有统计学意义(P=0.001),见表 1。
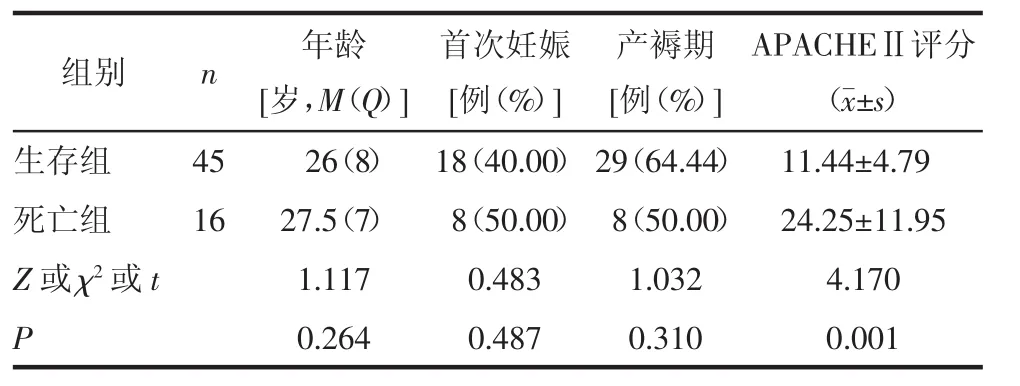
表1 2组患者基本特征比较
2.2 2组患者临床特征比较生存组患者未足月胎膜早破和MODS的发生率低于死亡组,差异有统计学意义(均P<0.05);但2组患者泌尿系统感染发生率比较,差异无统计学意义(P=0.761)。见表2。
2.3 2组患者确诊感染性休克时的临床检验指标比较2组患者确诊感染性休克时,死亡组较生存组血小板(PLT)下降、凝血酶原时间(PT)增高、纤维蛋白原(FIB)下降、降钙素原(PCT)增高,差异有统计学意义(均 P<0.05),见表 3。
2.4 61例感染性休克孕产妇预后影响因素的Logistic回归分析建立Logistic回归模型:以61例感染性休克孕产妇结局作为二分类结局变量,PLT(X1)、PT(X2)、FIB(X3)、PCT(X4)、APACHE Ⅱ 评 分(X5)、有无胎膜早破(X6)、有无 MODS(X7)作为协变量,并对定性资料的协变量进行赋值,建立Logistic回归方程。Logistic回归方程各协变量取值定义及回归系数(β)、优势比(OR)见表 4,模型表达式为:Logit(P)=3.890-0.014X1-0.015X2+0.116X3+0.026X4+0.176X5+4.246X6+3.093X7。其中APACHEⅡ评分每增加1分,感染性休克孕产妇死亡风险增加0.192倍(OR=1.192,95%CI:1.033~1.375);并存胎膜早破的感染性休克孕产妇死亡风险是无胎膜早破者的69.822 倍(OR=69.822,95%CI:1.814~2 687.720);并发MDOS的感染性休克孕产妇死亡风险是无MODS者 的 22.043 倍 (OR=22.043,95%CI:1.757 ~276.480),有统计学意义(P<0.05)。
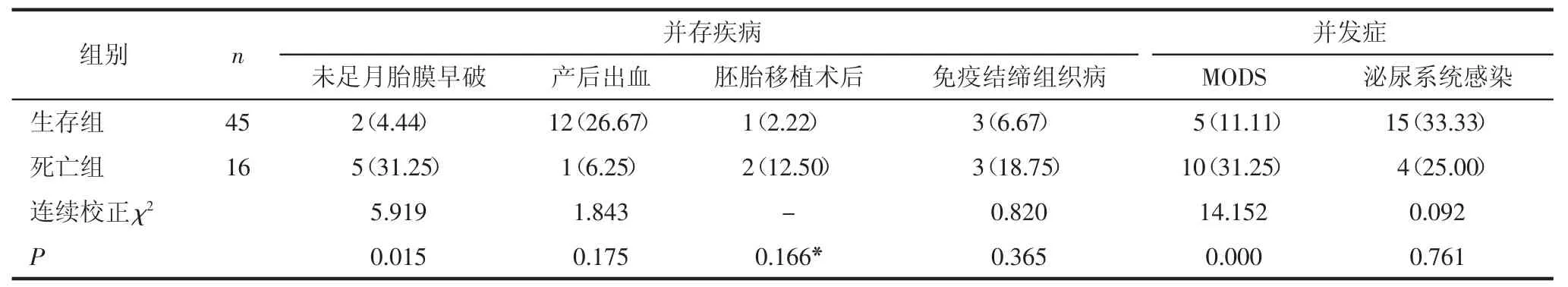
表2 2组患者的临床特征比较[例(%)]
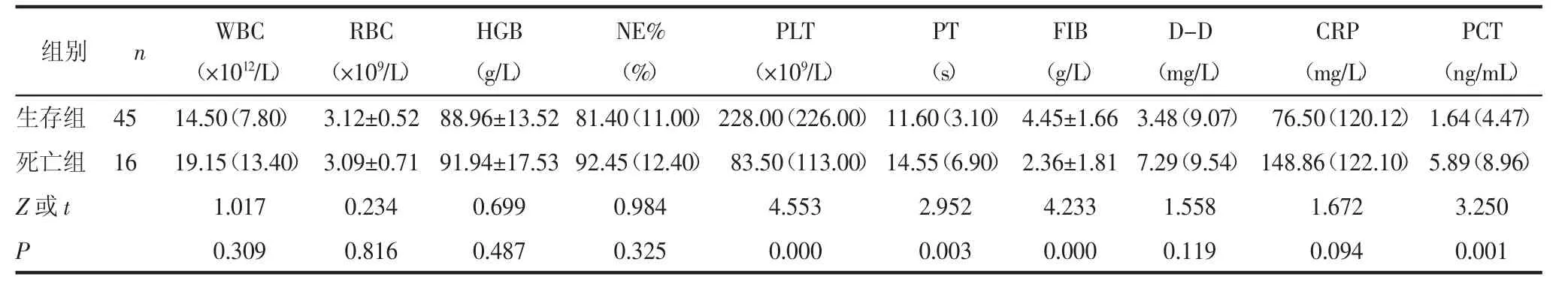
表3 2组患者确诊感染性休时的临床检验指标比较
3 讨论
感染性休克是指严重感染导致的低血压持续存在,经充分的液体复苏后难以纠正的急性循环衰竭[5]。虽然感染性休克相关指南不断更新、诊治方法不断提高,但其仍有较高病死率。既往报道,孕产妇死因中脓毒症(10.7%)排死因的第3位,第1、2位死因分别是出血(27%)、高血压(14%)[6]。本研究结果提示,2012年1月—2017年12月我院收治的发生感染性休克孕产妇病死率26.23%,病死率高。早期积极监测影响感染性休克预后的临床指标,对降低其病死率有重要的临床意义。
目前,感染性休克的早期识别依赖于临床表现和辅助检查[7],且孕产妇处于特殊生理时期,难以早期快速评估患者预后。为此,本研究从确诊感染性休克时的临床检验指标、并存的产科疾病、并发症等方面分析其对感染性休克孕产妇预后的影响。
本研究提示感染性休克的孕产妇并存未足月胎膜早破者是感染性休克的危险因素。有研究表明,单胎妊娠未足月胎膜早破发生率为2%~4%,双胎妊娠发生率7%~20%。15%~25%未足月胎膜早破者常并发绒毛膜羊膜炎[8]。发生绒毛膜羊膜炎的孕妇约5%~10%会发生菌血症[9]。阴道炎、腹腔压力突然增加、吸烟、前次发生早产胎膜早破史、妊娠晚期性生活频繁、宫颈机能不全、宫颈环扎术后、羊水过多、多胎妊娠、绒毛膜羊膜炎、亚临床宫内感染等均为胎膜早破的高危因素。胎膜早破可引起多种母婴并发症,如孕妇产后感染、产后出血、羊水栓塞等,也可引起胎儿窘迫、新生儿肺炎、新生儿窒息、围生儿感染等。对有高危因素的孕产妇应积极治疗原发病,做好预防措施。对于胎膜已破12 h以上的孕妇,应给予抗生素治疗来预防感染。当孕妇有如羊水异味、子宫体压痛、白细胞计数及分类显著升高、CRP异常升高等感染迹象时,应尽快终止妊娠。因此,胎膜早破的孕妇应注意监测其体温、体征及炎症指标的变化。
本研究结果表明感染性休克孕产妇并发泌尿系统感染多见。虽对其预后影响不大,但严重的泌尿系统感染影响体液循环及水电解质平衡,导致感染性休克的进展加快。妊娠期输尿管扩张、妊娠子宫压迫形成机械性梗阻,以及明显的糖尿和氨基酸尿等显著的生理变化都使妊娠期妇女易发生泌尿系感染[10]。因此,加强对孕产妇卫生宣教,勤排尿,减少泌尿系感染的发生。
经多因素Logistic回归分析显示APACHEⅡ评分是感染性休克预后的影响因素,可以用于预测感染性休克孕产妇的临床预后。APACHEⅡ评分系统有较高的敏感度和特异度,是当前重症医学中较常用的预后评分[7],与患者病死率相关性较高,分值越高病死率越高。本研究所纳入患者的平均APACHEⅡ评分为(14.80±9.21)分,评分较高,入院病情较重,病死率26.23%。
孕产妇并发MODS为感染性休克预后的危险因素。感染性休克主要死亡原因是MODS[5],感染累及全身后炎症介质攻击多个靶器官,致某个或多个器官功能衰竭。加强对患者早期临床指标的监测,尽早纠正各器官功能出现的异常。出现器官功能衰竭后,积极给予对症治疗,维持循环稳定。临床上应积极维持血容量、保护器官功能以降低感染性休克孕产妇的病死率。
感染性休克发生后,快速评估患者生命体征,积极给予生命及器官支持:保持气道通畅,给予鼻导管或面罩吸氧,严密监测生命体征,如氧饱和度不稳定,立即给予呼吸机辅助呼吸;尽早建立静脉通路及时补液,纠正酸碱平衡失调及电解质紊乱,给予足够的容量复苏,维持循环系统稳定,必要时应用血管活性药物;及时进行血或分泌物的培养确定病原菌,同时给予广谱、高效、足量的抗生素,确定病原菌后,给予针对性抗菌药物;迅速查找并去除感染源:对于可控制的感染灶,近早采取措施控制感染源(12 h内)。严重感染需控制感染源时,应采取对生理损伤最小的有效干预措施,必要时可手术[11]。注意对患者的护理,避免下肢静脉血栓的形成。
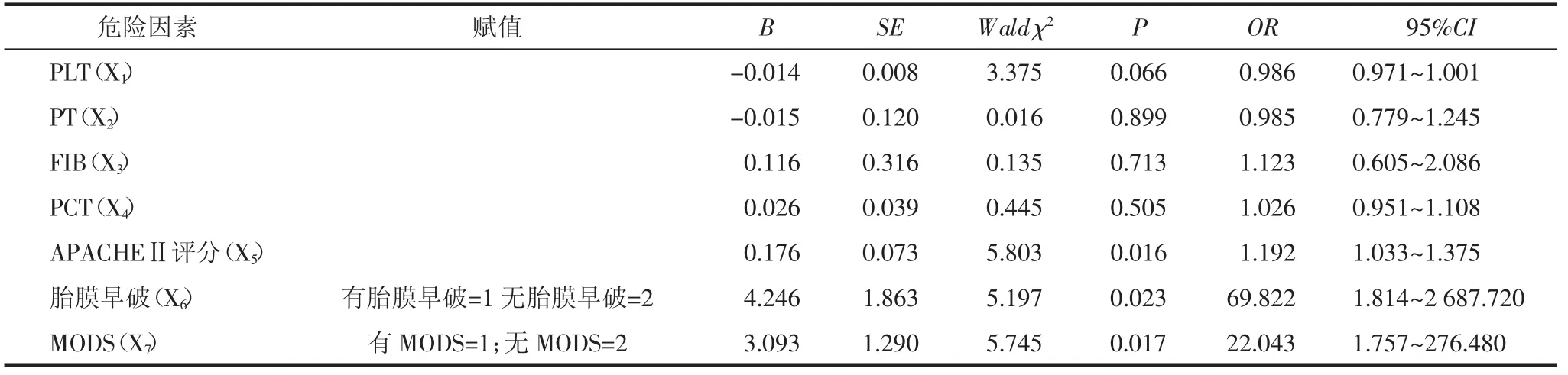
表4 感染性休克孕产妇预后危险因素的Logistic回归分析
感染性休克是产科学的急危重症,其病死率高、临床特征复杂、预后影响因素多。研究提示确诊感染性休克后注意监测PLT、PT、FIB、PCT等临床指标变化,加强对其病情变化的掌控。APACHEⅡ评分、并存未足月胎膜早破、并发MODS是影响感染性休克孕产妇预后的危险因素。提高对危险因素的认识,有利于更好地评估和监测患者的病情,早期识别并治疗感染性休克,改善感染性休克患者的预后。

