雷珠单抗治疗糖尿病视网膜病变玻璃体出血患者的疗效分析
齐艳秀,宿星杰,张剑,王玉清
(佳木斯大学附属第一医院,黑龙江 佳木斯 154002)
非严重性增生期糖尿病视网膜病变(the nonsecere proliferative diabetic retinopathy, N-SPDR)为眼底出现新生血管和玻璃体出血或纤维增生视网膜病变,如不及时诊治可发展为严重性增生期糖尿病视网膜病变(the secere proliferative diabetic retinopathy,SPDR)[1]。随着雷珠单抗血管内皮抑制剂药物在临床中的应用,经玻璃体注射雷珠单抗在一定程度上可抑制新生血管形成,减少渗血、出血量,为临床提供一种治疗增生性视网膜病变的新方法[2]。
1 资料与方法
1.1 一般资料
选取2014年2月—2015年10月于佳木斯大学附属第一医院诊治的N-SPDR玻璃体出血患者41例(47眼)作为研究对象。其中,男性18例(20眼),女性23例(27眼);年龄32~74岁,平均(46.2±6.2)岁;糖尿病病程4~28年,平均(14.1±6.2)年;糖尿病视网膜病变病程6个月~7年,平均(2.8±0.8)年。纳入标准:①患者均符合N-SPDR玻璃体积血诊断:a.患者明确糖尿病病史,经裂隙灯、眼底检查诊断为糖尿病视网膜病变;b.糖尿病视网膜病变患者玻璃体出血,影响患者视力,裂隙灯检查、Volk+12D前置镜检查眼底下可见视网膜,无明显牵引,或虽有牵引,但仍在视盘处,无视网膜脱落;c.糖尿病视网膜病变患者玻璃体浓厚积血,裂隙灯、Volk+12D前置镜检查眼底不能看清眼底,眼部超声检查未显示视网膜脱落[3]。②年龄18~75岁。③患者在本院进行诊断,并在医师建议下自愿选择是否接受雷珠单抗玻璃体注射治疗。④患者均在医师告知下自愿配合进行治疗、随访和研究。排除标准:①合并有新生血管性青光眼、白内障患者。②牵拉性孔源性视网膜脱离患者。③其他原因引起玻璃体积血患者,如脉络膜血管病变、静脉阻塞等。④合并有雷珠单抗玻璃体内注射治疗禁忌证。⑤心、肺、肝、肾功能严重不全,或合并有严重感染、免疫功能障碍及恶性肿瘤。⑥预计生存时间<2年。因病情变化、意外等因素或不配合未完成随访内容患者退出本研究。
1.2 方法
1.2.1 研究方法 根据患者是否接受玻璃体内注射雷珠单抗治疗分为观察组22例(25眼)和对照组19例(22眼)。对两组患者进行2年随访,在随访6个月时,对两组最佳矫正视力变化情况、行玻璃体切除术的治疗例数,以及行玻璃体切除术患者硅油填充和并发症发生情况进行比较。随访以2年时间或完成玻璃体切除术结束。
1.2.2 玻璃体内注射雷珠单抗 告知患者玻璃内注射雷珠单抗治疗N-SPDR玻璃体出血目的、方法、风险及注意事项,获得患者同意。术前1~3 d,给予患者左氧氟沙星滴眼液(日本参天制药株式会社能登工厂,批准文号:J20150106),4次/d,滴患眼。手术操作均在手术室内严格按照无菌操作进行,玻璃体腔注射雷珠单抗注射液(瑞士诺华公司,批准文号:S20110085),0.05 ml。注射完毕后,包扎患眼。
1.2.3 随访观察 患者均给予随访观察,随访期间严格控制血糖和血压,密切观察患者临床表现、体征,根据患者意愿可采用视网膜激光光凝治疗新生血管或直接接受玻璃体切除术治疗。如随访过程中玻璃体内出血有吸收、血管有消退征象,继续针对性治疗,如患者玻璃体出血吸收不明显、出血加重或出现视网膜脱离、牵引患者,行玻璃体切除术治疗。
1.3 评定标准
采用标准化LogMAR对数视力表进行视力检查,对患者视力评估分为手动、指数、0.02~0.10、0.12~0.40及0.50~1.00,根据随访后6个月时视力检查与入组时视力比较,分为下降、无改善及提高[4]。玻璃体切除术并发症为剥脱粘连、术中出血及视网膜裂孔。
1.4 统计学方法
数据分析采用SPSS 24.0统计学软件。计量数据以均数±标准差(±s)表示,比较用t检验;计数资料以率(%)或构成比表示,比较用χ2或Fisher确切概率法检验;等级资料以频数表示,比较用秩和检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组患者一般资料比较
观察组患者在随访期间失访1例(1眼),有效研究21例(24眼);对照组患者随访期间失访2例(3眼),有效研究17例(19眼)。两组患者性别比例、年龄、糖尿病病程、糖尿病视网膜病变病程比较,差异无统计学意义(P>0.05)(见表1)。两组患者入组时视力比较,经秩和检验,差异无统计学意义(Z=0.119,P=0.990)(见表 2)。
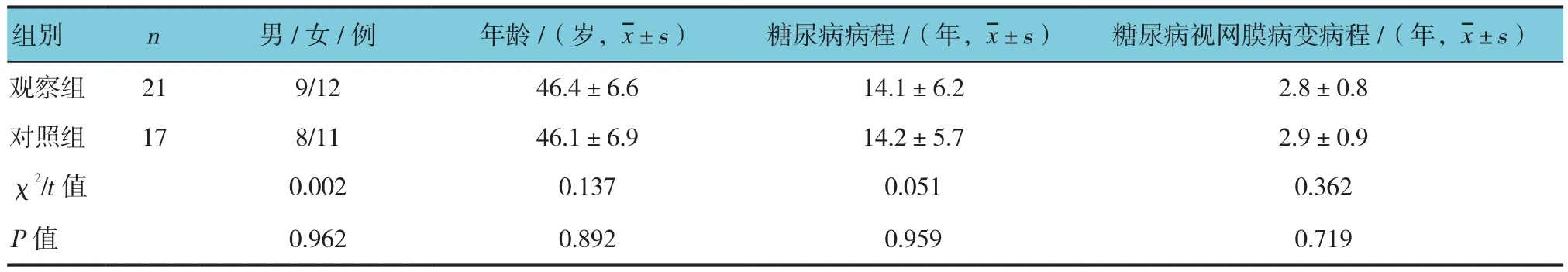
表1 两组患者一般资料比较
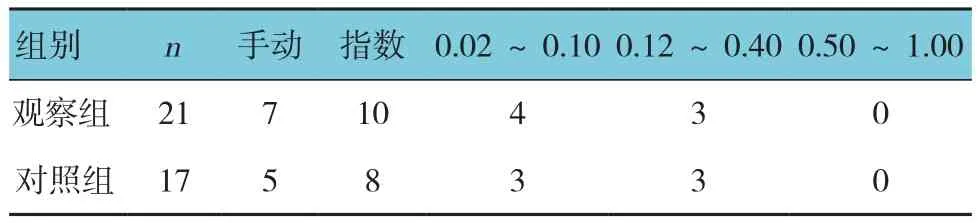
表2 两组患者入组时视力比较 例
2.2 两组患者视力改善情况比较
两组患者视力改善情况比较,经秩和检验,差异有统计学意义(Z=6.578,P=0.037),观察组视力提高率高于对照组。见表3。
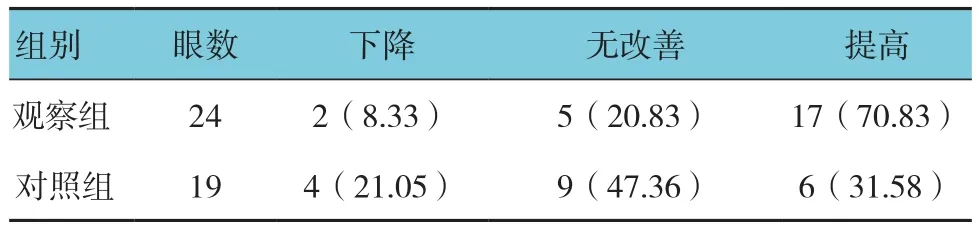
表3 两组患者视力改善情况比较 例(%)
2.3 两组患者玻璃体切除率比较
观察组患者中6例(7眼)患者经雷珠单抗玻璃体注射治疗后避免行玻璃体切除手术,玻璃体切除率为70.83%;对照组17例(19眼)患者均行玻璃体切除术治疗,行玻璃体切除率为100.00%,差异有统计学意义(χ2=6.619,P=0.000),观察组低于对照组。
2.4 两组行玻璃体切除术患者硅油填充和并发症发生率比较
两组行玻璃体切除术患者硅油填充、剥脱粘连、术中出血及视网膜裂孔发生率比较,差异有统计学意义(P<0.05),观察组低于对照组。见表4。

表4 两组行玻璃体切除术患者硅油填充和并发症发生率比较 例(%)
3 讨论
雷珠单抗为临床中应用于脉络膜新生血管、视网膜新生血管及视网膜和脉络膜渗出性疾病的治疗,具有抑制新生血管及渗出的作用[5]。增生期糖尿病视网膜病变玻璃体出血主要病因为新生血管形成,引起细胞因子分泌失衡,部分患者可通过激光光凝治疗新生血管,但治标不治本,难以获得显著疗效,同时可引起诸多并发症。临床相继报道雷珠单抗在近视眼脉络膜新生血管、黄斑变性、糖尿病黄斑水肿及静脉阻塞性黄斑水肿患者治疗中获得较为显著的疗效[6]。
本研究结果显示,玻璃体注射雷珠单抗治疗患者视力改善情况优于对照组。有报道指出,雷珠单抗具有显著抑制新生血管、抗渗出作用,近年广泛应用于糖尿病视网膜病变行玻璃体切除术患者术前,可减轻增殖机化反应、抑制渗出反应和出血[7-8]。因此,在N-SPDR玻璃体出血患者中给予玻璃体注射雷珠单抗治疗,不论患者是否能通过保守治疗改善病情,还是需行玻璃体切除术治疗,均具有显著疗效,进而提高患者视力。
本研究结果显示,在N-SPDR玻璃体出血患者中给予玻璃体内注射雷珠单抗治疗后,有效改善并逆转6例(7眼)患者病情,避免行玻璃体切除术治疗。证实病情较轻的增生期糖尿病视网膜病变患者经玻璃体内注射雷珠单抗治疗,可在一定程度上改善患者病情。
本研究结果显示,经玻璃体内注射雷珠单抗治疗N-SPDR玻璃体出血患者行玻璃体切除术后显著降低患者硅油填充、剥脱粘连、术中出血及视网膜裂孔发生率。增生期糖尿病视网膜病变玻璃体积血患者增生、机化及粘连严重,玻璃体切除术时常因粘连而增加手术分离难度,增加切除过程中出血和视网膜裂孔发生风险,为影响手术疗效和安全性的重要影响因素[9-11]。术前通过玻璃体注射雷珠单抗,抑制新生血管和渗出反应,可有效减轻粘连和机化,进而简化手术,提高手术疗效和安全性[12]。郭婧等[13]在玻璃体切除术治疗糖尿病视网膜病变患者术前给予雷珠单抗玻璃体内注射治疗,同样显著降低术中并发症发生率,提高手术疗效。
综上所述,玻璃体内注射雷珠单抗治疗N-SPDR玻璃体出血患者,一定程度上可延缓和改善病情,甚至逆转疾病,避免一部分患者行玻璃体切除术治疗,并能降低行玻璃体切除治疗患者相关并发症发生率,对提高患者手术疗效和术后视力均有重要辅助作用。

